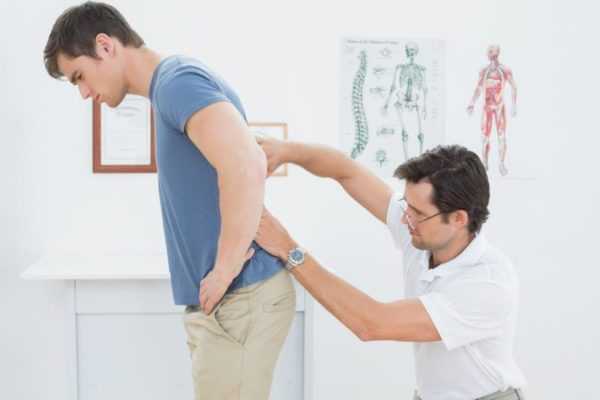
Синдром грушевидной мышцы: симптомы и лечение заболевания

Синдром грушевидной мышцы – распространённая патология, с которой может столкнуться каждый. Туннельная невропатия возникает при различных манипуляциях и заболеваниях, вызывающих напряжение мышцы. Спазм провоцирует защемление седалищного нерва, вызывает боль и дискомфорт.
Напряжение грушевидной мышцы ограничивает ротационные движения в области бедра, наклон вперёд при неподвижных нижних конечностях сопровождается болью. Пациент страдает от болевого синдрома, мучительные признаки ощущаются в бедре, паху, пояснице, нередко достигают коленного сустава. Важно знать, как действовать при подозрении на защемление седалищного нерва, как устранить мышечный спазм.
Причины развития патологии
Синдром грушевидной мышцы возникает под влиянием различных факторов. Медики выделяют две группы причин.
Первичные – связаны с воздействием на мышечную ткань:
- переохлаждение;
- воспаление мышцы;
- неправильно проведённая внутримышечная инъекция;
- травмирование поясничной либо ягодичной зоны;
- избыточное напряжение или растяжение грушевидной мышцы при резком движении или травме.
Вторичные – нарушения возникают в соседних органах и тканях, но влияют на состояние мышц:
- поражение соединительных структур крестцового и подвздошного отдела;
- воспалительные процессы, протекающие в органах малого таза.
Нередко туннельная невропатия возникает на фоне деструктивных и дегенеративно-дистрофических изменений в позвоночнике. Защемление седалищного нерва, болевой синдром в мышечной ткани вызван вертеброгенными и невертеброгенными факторами.
Узнайте о лечебных свойствах лопуха и о его применении в народной медицине для лечения суставов.
О правилах реабилитации после перелома лучевой кости в типичном месте прочтите по этому адресу.
Основные причины патологии по отношению к позвоночному столбу:
- проявления радикулита;
- травмы позвоночника и спинного мозга различного характера;
- неправильное функционирование мышц зоны ягодиц и поясницы;
- опухоли в позвоночном столбе;
- воспаление внутренних органов;
- поражение различных отделов позвоночника;
- сужение межпозвоночных отверстий.
Важно! При пояснично-крестцовом радикулите болевой синдром в поражённой мышечной ткани, сдавление сосудов, защемление седалищного нерва фиксируется у 40–50% пациентов. Чем точнее больной выполняет рекомендации врача при терапии основного заболевания, тем ниже риск осложнений в виде синдрома грушевидной мышцы.
Признаки и симптомы

Нарушение иннервации различных отделов грушевидной мышцы возникает по причине сдавливания седалищного нерва либо из-за недостатка питания при компрессии сосудов. Болевой синдром ощущается как локально (в области бедра, ягодицах), так и распространяется по всей длине нижних конечностей.
Основные признаки мышечного спазма, поражения седалищного нерва:
- болезненность в тазу, паховой области, ягодицах. Дискомфорт усиливается при движении;
- онемение, покалывание в ногах;
- постукивание в области грушевидной мышцы провоцирует боль;
- ягодичная мышца расслаблена, при пальпации врач нащупывает напряжённую грушевидную мышцу;
- при сдавлении волокон большеберцового нерва дискомфорт ощущается даже в двуглавой мышце голени.
При сдавлении сосудов и артерий отмечены характерные признаки:
- пальцы на ногах немеют;
- периодически возникает хромота. Для восстановления нормального движения требуется отдых;
- кожные покровы бледнеют.
Диагностика
Дискомфорт при воспалении грушевидной мышцы, защемлении седалищного нерва нередко настолько сильный, что пациенты вовремя обращаются за помощью. Для уточнения диагноза доктор уточняет клиническую картину заболевания, проводит ряд тестов, назначает инструментальные исследования.
Основные методы диагностики:
- простукивание по ноге, нижним поясничным, верхним крестцовым отросткам для проверки реакции;
- трансректальная пальпация области пораженной мышцы;
- выявление или отсутствие синдрома Бонне – Бобровниковой;
- пальпация зоны крепления грушевидной мышцы на предмет болезненности;
- оценка состояние крестцово-остистой и подвздошно-крестцовой связок;
- введение анестетика в проблемную мышцу. При устранении болевого синдрома диагноз подтверждается;
- рентгенография области поясницы;
- магнитно-резонансная томография (обязательна при подозрениях на опухоль в позвоночнике).
Общие правила и методы лечения
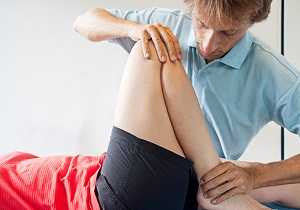
Задача врача – устранить причину болевого синдрома. При правильном подходе к терапии заболевание имеет благоприятный прогноз. Нельзя запускать патологию, постоянно принимать обезболивающие таблетки, часто смазывать проблемный участок мазями и гелями. Компрессия сосудов, защемление седалищного нерва – опасные состояния, провоцирующие осложнения, ухудшающие общее состояние пациента.
Важен комплексный подход. Лечением занимается вертебролог, ортопед-травматолог и невролог.
Препараты:
При сильном болевом синдроме проводится блокада напряжённой мышечной ткани с применением анестетика или комплекса обезболивающих препаратов. Эффективные лекарственные средства: Новокаин, Лидокаин, Меркаин. Купирование острого болевого синдрома проводится при помощи инъекций глюкокортикостероидов. Препараты: Дипроспан, Гидрокортизон, Кеналог, Дексаметазон.
Рефлекторные методы и физиопроцедуры:
- акупунктура;
- электрофорез с лекарственными средствами;
- лазерное лечение;
- вакуумная терапия;
- лечебный массаж;
- магнитно-лазерная терапия.
Что такое дорсопатия поясничного отдела позвоночника и как избавиться от болевых ощущений? У нас есть ответ!
О вероятных причинах возникновения и способах лечения хруста в коленях прочтите на этой странице.
Перейдите по ссылке http://vseosustavah.com/sustavy/nog/golenostopnyj/osteoporoz-stopy.html и посмотрите полезные рекомендации по профилактике остеопороза.
Лечебная гимнастика оказывает комплексное воздействие:
- помогает расслабить напряжённые мышцы;
- повышает эластичность связок;
- улучшает подвижность тазобедренной области;
- уменьшает болезненность.
Специальные упражнения рекомендует лечащий врач. Оптимальный вариант – проведение занятий в кабинете ЛФК. Специалист, занимающийся реабилитацией пациентов при воспалении грушевидной мышцы, контролирует правильность выполнения движений, регулирует нагрузку, своевременно реагирует на жалобы пациента во время гимнастики.
Важен порядок проведения упражнений:
- первый этап. Движение коленями в разные стороны и навстречу друг другу из положения «лёжа на полу». Во время выполнения упражнения колени полусогнуты;
- второй этап. Исходное положение то же, колени сомкнуты, плавное покачивание в одну, затем в другую сторону;
- третий этап. Тренировка мышц ягодиц, ног, бедра. Понадобится помощь физиотерапевта. Пациент сидит на полу рядом со стулом, колени плотно прижаты, ступни разведены в стороны. Задача: подняться, подтягиваясь, опираясь рукой на стул, завершить подъём с помощью врача.
Важно! При отсутствии лечения, недисциплинированности пациента, отказе от посещения физиопроцедур, нежелании выполнять комплекс ЛФК болезнь прогрессирует, развиваются осложнения. У многих больных снижается функциональность нижних конечностей, появляются нарушения работы органов малого таза, постепенно слабеет, затем атрофируется мышечно-связочный аппарат в суставах. При запущенной стадии прогноз менее благоприятный, болевой синдром значительно осложняет жизнь.
Профилактические рекомендации
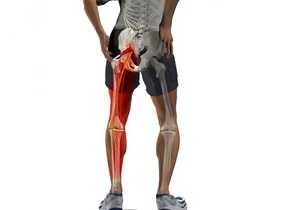
Лечение при воспалении грушевидной мышцы, защемлении седалищного нерва, компрессии кровеносных сосудов длительное, дорогостоящее. Реабилитация требует времени, отнимает много сил.
Как снизить вероятность негативных проявлений? Соблюдать несложные правила:
- не переохлаждаться;
- вовремя лечить инфекционные болезни;
- следить за состоянием органов малого таза;
- беречь позвоночный столб и спинной мозг;
- своевременно консультироваться у ортопеда-травматолога при первых признаках остеохондроза, радикулита, других болезней позвоночника;
- чаще менять положение тела даже при отсутствии дискомфорта;
- дозировать физические нагрузки;
- правильно поднимать тяжести, минимизировать давление на позвоночник и конечности.
После 40–45 лет обязательно находить время для визита к ревматологу, ортопеду-травматологу и артрологу. При болях в спине полезно посещение невролога. Достаточно одного раза в год в целях профилактики и раннего начала терапии при выявлении патологических процессов в позвоночнике, мышечно-связочном аппарате, проблем с нервно-гуморальной регуляцией.
При синдроме грушевидной мышцы больной должен вовремя обследоваться, начать лечение. Отсутствие медикаментозной терапии, надежда на домашние методы (растирки, мази, компрессы), нежелание заниматься специальной гимнастикой, отказ от некоторых физиопроцедур ухудшает состояние мышц и связок, ограничивает подвижность пациента. Постоянный болевой синдром, атрофия мышечной ткани, инвалидность при тяжёлых случаях – последствия несерьёзного отношения к лечению туннельной невропатии пояснично-крестцовой области.
Подробнее о том, что такое синдром грушевидной мышцы и как его лечить в следующем видео:
Внимание! Только СЕГОДНЯ!
Понравилась статья? Подписывайтесь на обновления сайта по RSS, или следите за обновлениями В Контакте, Одноклассниках, Facebook, Twitter или Google Plus.
Подписывайтесь на обновления по E-Mail:
Расскажите друзьям!
vseosustavah.com
Синдром грушевидной мышцы: симптомы, лечение дома, упражнения
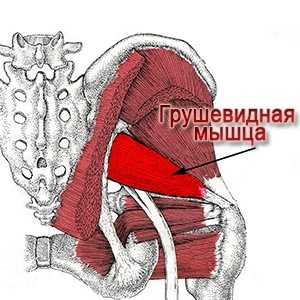
Синдром грушевидной мышцы представляет собой совокупность болевых ощущений, возникающих в зоне ягодиц. Их появление может быть связано со множеством явлений от неудачных инъекций лекарственных средств в эту область до заболеваний органов малого таза.
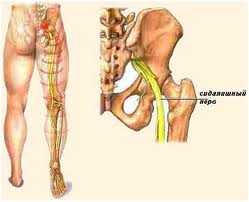
Для данной патологии характерно проявление в зоне ягодиц сильной боли с последующим распространением на нижние конечности (сама грушевидная мышца представлена на первой иллюстрации к статье).
Рассмотрим более подробно, что же представляет собой этот синдром, какими проявлениями он характеризуется и как же его вылечить.
Грушевидная мышца – что это такое?
Данный орган внешне похож на треугольник, который начинается от передней поверхности крестцовой кости. Мышечные волокна грушевидной мышцы, конвергируя, проходят через большое седалищное отверстие из полости малого таза и переходят в сухожилие, которое прикреплено к поверхности большого вертела бедра. В результате того, что они лишь частично занимают седалищное отверстие, образуется верхняя и нижняя щель, в которой находится нерв и ягодичная артерия.
Главное предназначение этого органа заключается в отведении бедра и возвращении его в первоначальное положение. На первой стадии ходьбы или бега он удерживает бедро от ротации, обеспечивает качание крестца. В 90 процентов случаев ствол седалищного нерва из полости таза под грушевидной мышцей выходит в ягодичную зону, а в 10% — он проходит через нее. По этой причине уплотнение тканей грушевидной мышцы является предпосылкой для сжатия седалищного нерва и возникновения иррадиирующих, мучительных болей.
Симптоматика
Выявить синдром грушевидной мышцы возможно только при возникновении жалоб на ноющие, тянущие боли в ягодице, которые при нагрузке становятся еще интенсивнее и сильней. Симптомы этого заболевания зависят от того, что именно было подвержено сдавливанию: сосуды, отвечающие за поставку питательных элементов в артерию или сам нерв. Рассмотрим наиболее часто выявляемые признаки данного синдрома:
- Симптом Бонне-Бобровниковой. Он характеризуется проявлением боли в ягодичной области, когда ногу больного фиксируют следующим образом: человек лежит в расслабленном состоянии на спине, его ногу сгибают в тазобедренном и коленном суставах.
- Сильная, ноющая боль. Пациенты испытывают тянущее чувство в мышцах, которое чаще всего появляется при нахождении в вертикальном положении на протяжении длительного периода времени. Болезненность ощущений при данном синдроме немного притупляется, когда больной садится или ложится.
- Неприятные ощущения в области седалищной кости. Их относят к симптомам синдрома грушевидной мышцы, если их появление связано с пальпацией около седалищного бугра.
- Патология тазового дна. Перенапряжение, сохраняющееся очень долго может свидетельствовать о поражении грушевидной и других мышц, расположенных в это области, а также вызывать мучительные ощущения.
- Симптом Виленкина. Он характеризуется появлением болей при постукивании по задней части ноги.

В случае если болезнь коснулась подгрушевидной области, синдром грушевидной мышцы может обладать следующими симптомами:
- ноющие ощущения в мышцах нижних конечностей;
- распространение болей, их ухудшение в стрессовых ситуациях, при смене климата и т.д.;
- болевой синдром в зоне голени после пеших прогулок;
- уменьшение чувствительности при прикосновении к кожному покрову.
Причины
Расположение грушевидной мышцы – первостепенный фактор, влияющий на развитие данного синдрома, ведь при ее продолжительном тоническом напряжении сдавливанию подвергаются окружающие ее нервно-сосудистые образования.
В медицинской практике чаще всего синдром грушевидной мышцы возникает на фоне чрезмерной нагрузки этого органа и патологий органов малого таза. Среди других причин появления этого заболевания можно выделить следующие:
- переохлаждение;
- перетренированность мышц;
- повреждение позвоночника;
- болезни крестцово-подвздошного сочленения;
- поясничный стеноз;
- неудачная инъекция медикаментов в зону грушевидной мышцы;
- гинекологические патологии;
- травмы ягодичной или пояснично-крестцовой области.
Диагностика
Сложность в диагностике этого заболевания заключается в том, что во многих случаях болезненные ощущения носят ограниченный характер и связаны с определенным положением тела пациента. Поэтому в первую очередь следует хорошо знать, какими признаками и проявлениями обладает синдром грушевидной мышцы.
Если вы заметили проявление вышеотмеченных симптомов, то вам следует сразу же обратиться к врачу. Правильное и своевременное лечение при данном синдроме – залог быстрого выздоровления.
Основная часть диагностики этого заболевания основывается на мануальных тестах: пальпации крестцово-остистой связки, крестцово-подвздошного сочленения, грушевидной мышцы, а также на постукивании по больной ягодице. С помощью подобного ощупывания можно выявить уплотнение мышечных тканей. Также диагностировать синдром грушевидной мышцы помогает учет предшествующих заболеванию состояний: травматических повреждений, перенапряжений, переохлаждений и т.д.
Не менее важными диагностическими тестами являются новокаиновая инъекция, компьютерная томография, рентгенологическое исследование и магнитно-резонансная томография.
Лечение синдрома
 Алгоритм лечения этого синдрома аналогичен устранению болей, которые связаны со сдавливанием седалищного нерва, а также нервных корешков пояснично-крестцового отдела позвоночника. Синдром грушевидной мышцы не стоит рассматривать, как местное проявление болевых ощущений. Производимое лечение должно быть направлено не только на улучшение самочувствия больного, но и на исключение причин, спровоцировавших развитие этой патологии.
Алгоритм лечения этого синдрома аналогичен устранению болей, которые связаны со сдавливанием седалищного нерва, а также нервных корешков пояснично-крестцового отдела позвоночника. Синдром грушевидной мышцы не стоит рассматривать, как местное проявление болевых ощущений. Производимое лечение должно быть направлено не только на улучшение самочувствия больного, но и на исключение причин, спровоцировавших развитие этой патологии.
В случае выраженного болевого синдрома медицинские специалисты назначают медикаментозную терапию с применением обезболивающих и спазмолитических средств. Однако наиболее эффективный тип лечения синдрома грушевидной мышцы включает в себя одновременно несколько следующих методик:
- лазеропунктура;
- фармакопунктура;
- лечебный массаж;
- ЛФК и специальные упражнения;
- иглорефлексотерапия;
- физиотерапия;
- вакуумная терапия.
Комплексный и системный подход к лечению данного синдрома позволяет в короткие сроки устранить его, навсегда забыв о дискомфорте и боли.
Роль массажа в лечении заболевания
Наряду с медикаментозными препаратами врачи назначают при синдроме грушевидной мышцы курс лечебного массажа. Такой метод лечения наиболее эффективен на ранних стадиях болезни. Массаж начинается с разминания околопозвоночной области с последующим переходом на пояснично-крестцовую зону. Важно помнить, что подобное воздействие не всегда может привести к положительному эффекту, поэтому подобные процедуры должны выполняться под контролем лечащего врача.
Сразу производят массаж ягодицы на больной стороне, затем приступают к задней поверхности ноги. Его средняя продолжительность варьируется в пределах 15-20 минут. Для видимого улучшения состояния рекомендуется провести от 12 до 20 процедур массажа, а через месяц снова повторить данный курс.
Лечение рефлекторно-сегментарным или точечным массажем способствует скорейшему выздоровлению пациента, устранению болевых ощущений. Как вывод, массаж является отличным дополнением основной лечебной терапии.
Лечебная физкультура
ЛФК или гимнастические упражнения – неотъемлемая часть лечения этого заболевания. Они эффективно уменьшают боли, расслабляют мышечные ткани и значительно улучшают самочувствие больного. ЛФК также можно заниматься в домашних условиях предварительно обучившись правильному выполнению упражнений. Помните, чтобы избежать травм, упражнения следует делать аккуратно, не в полную силу и не доводить движения до боли.
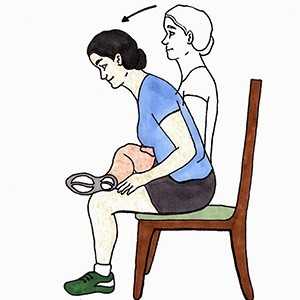 Рассмотрим несколько универсальных упражнений:
Рассмотрим несколько универсальных упражнений:
- Упражнение №1. Лягте на спину на твердую поверхность, согните ноги в коленях, стопы поставьте на ширину плеч. Медленно под счет сводите и разводите колени. Разводить колени следует настолько сильно насколько это для Вас безболезненно.
- Упражнение №2. Лежа на спине, поставьте ноги на пол, согните их в коленях, соедините стопы и колени вместе. Медленно и плавно наклоняйте колени в одну сторону, затем в другую.
- Упражнение №3. Встаньте на четвереньки. Больную ногу согните в колене, отведите ее в сторону, а затем аккуратно выпрямите, верните ногу в исходное положение в обратном порядке. Повторите аналогичные действия в отношении другой ноги.
- Упражнение №4. Сядьте на стул, так чтобы тело с ногами образовали углы в 90 градусов, положите больную ногу на здоровое колено. Медленно, не горбя спину, совершайте наклон телом вперед к коленям.
ЛФК и массаж в сочетании с приемом медикаментозных препаратов – наиболее эффективный способ лечения данной патологии. Но не забывайте, что во избежание противоположного эффекта все процедуры должны быть предварительно согласованы с лечащим врачом.
prosindrom.com
Синдром грушевидной мышцы — причины, симптомы, диагностика и лечение
Синдром грушевидной мышцы — симптомокомплекс, возникающий при компрессии седалищного нерва в подгрушевидном отверстии. Клинически характеризуется болями ягодично-крестцовой локализации и по ходу поражённого нерва, расстройством чувствительности, периферическим парезом стопы. В диагностике основная роль принадлежит специфическим клиническим симптомам, новокаиновой пробе, дополнительно проводятся рентгенологические, ультразвуковые, томографические исследования. Лечение включает фармакотерапию, физиотерапию, остеопатические и мануальные методики, кинезиотерапию. При малой эффективности консервативных методов показано хирургическое лечение.
Предположение об участии грушевидной мышцы в возникновении невропатии седалищного нерва было выдвинуто давно. В 1937 году немецкий врач Фрейберг подробно изучил данный синдром и предложил его хирургическое лечение — пересечение мышечных волокон. По механизму своего развития синдром грушевидной мышцы (СГМ) относится к туннельным компрессионно-ишемическим невропатиям. Точные данные по распространённости заболевания в литературе не приведены. Синдром возникает у 50% пациентов с дискогенным поясничным радикулитом. 80% случаев СГМ является вторичным, не связан с непосредственным поражением грушевидной мышцы, а обусловлен её рефлекторным тоническим сокращением вследствие иных патологических процессов.
Причины СГМ
В основе заболевания лежат патологические изменения грушевидной мышцы: спазм, повреждение, воспаление, фиброзирование, увеличение объёма. Иногда встречается ятрогенная этиология, связанная с внутримышечными инъекциями в ягодичную область, в ряде случаев приводящими к образованию инфильтрата, крайне редко — внутримышечного абсцесса. Основными этиофакторами СГМ выступают:
- Вертеброгенная патология. Поясничный остеохондроз, спондилоартроз, межпозвоночная грыжа поясничного отдела, опухоли позвоночника, экстрамедуллярные спинальные опухоли протекают с раздражением спинальных корешков и волокон крестцового сплетения, иннервирующих грушевидную мышцу. Результатом становится её рефлекторный спазм.
- Травматические повреждения. Возможно непосредственное травмирование (надрыв) мышечных волокон, их перерастяжение вследствие смещения тазовых костей при ушибах и переломах таза. В последующем развивается фиброз, мышца укорачивается и утолщается. СГМ может быть обусловлен формированием посттравматической гематомы данной области.
- Мышечная перегрузка. Наблюдается при длительном вынужденном положении тазово-подвздошного сегмента в связи с трудовой деятельностью, некорректной фиксацией при лечении переломов. Повышенная нагрузка на грушевидную мышцу возникает, если пациент старается принять анталгическую позу при корешковом синдроме. Перегрузка возможна при чрезмерных тренировках в беговых видах спорта, тяжёлой атлетике.
- Воспалительные процессы. Миозит, поражающий грушевидную мышцу, — достаточно редкое явление. Чаще синдром обусловлен рефлекторным спазмированием, возникающим на фоне сакроилеита, воспалительных заболеваний органов малого таза (цистита, простатита, аденомы простаты, аднексита, эндометриоза, миомы матки).
- Асимметрия таза. Формируется при сколиозе, укорочении нижней конечности, неправильно сросшемся переломе тазовых костей, патологии тазобедренного сустава. В результате грушевидная мышца подвергается повышенной нагрузке и перерастяжению.
- Онкопатология. Опухолевые процессы проксимального отдела бедренной кости, крестцовой области обуславливают изменения взаиморасположения анатомических структур, в результате которых страдает грушевидная мышца. Неоплазии тазовой локализации выступают причиной рефлекторного мышечного спазма.
- Ампутация бедра. СГМ у пациента с ампутированным бедром был описан в 1944 году. Идущая от культи афферентная импульсация рефлекторно вводит грушевидную мышцу в перманентное спастическое состояние, обуславливающее наличие фантомных болей.
Патогенез
Грушевидная мышца крепится широким концом к крестцу, узким — к большому вертелу бедренной кости. Она обеспечивает отведение и наружную ротацию бедра. Проходя через большое седалищное отверстие, грушевидная мышца формирует щелевидное подгрушевидное отверстие, ограниченное снизу крестцово-бугристой связкой. Через него из малого таза выходят седалищный, нижний ягодичный, половой и задний кожный нервы, а также проходят нижние ягодичные артерии и вены. В 10% случаев седалищный нерв идёт сквозь толщу мышечных волокон.
Обусловленное различными этиофакторами стойкое тоническое сокращение сопровождается утолщением грушевидной мышцы, что приводит к значительному уменьшению размеров подгрушевидного отверстия. Результатом является сдавление проходящих в отверстии нервов и сосудов. В первую очередь страдает наиболее крупный седалищный нерв. Компрессия сосудов обуславливает ухудшение кровоснабжения нервного ствола, что выступает дополнительной патогенетической составляющей ишиалгии.
Классификация
Синдром грушевидной мышцы не отличается клиническим многообразием или наличием различных вариантов течения. Применяемая в практической неврологии классификация основана на этиологическом принципе, понимание которого играет ведущую роль в планировании лечения. Соответственно этиологии синдром подразделяют на 2 основные формы:
- Первичный. Обусловлен непосредственным поражением самой мышцы. К первичным формам относят СГМ на фоне миозита, физического перенапряжения, травм.
- Вторичный. Возникает как результат длительной патологической импульсации из области поясничного или крестцового отдела позвоночника, малого таза, крестцово-подвздошного сочленения. Формируется при заболеваниях, опухолях позвоночника, тазовых органов, тазобедренного сустава.
Симптомы СГМ
У 70% пациентов заболевание манифестирует болью в ягодично-крестцовой зоне. Болевые ощущения имеют постоянный, тянущий, ноющий характер, возможны тягостные мозжащие боли. Болевой синдром усиливается при ходьбе, приведении бедра, приседании, попытке положить одну ногу сверху другой. Небольшое разведение ног в горизонтальном положении или сидя уменьшает боль. В последующем присоединяется ишиалгия — боль по ходу седалищного нерва. На фоне постоянной мозжащей боли по задней поверхности бедра возникают прострелы — интенсивные болевые импульсы, идущие от ягодицы до стопы. В зоне локализации боли наблюдается гипестезия (понижение болевой чувствительности) и парестезии (жжение, покалывание, ощущение ползания мурашек).
Характерно снижение силы мышц голени и стопы. В тяжёлых случаях, при тотальном сдавлении волокон седалищного нерва, выраженный парез приводит к появлению «болтающейся» стопы. Сосудистая компрессия обуславливает синдром перемежающейся хромоты — появление при ходьбе боли в икроножной мышце, вынуждающей больного сделать остановку. Симптомами сосудистых нарушений выступают также бледная окраска кожи стопы, понижение местной температуры и онемение пальцев.
Осложнения
Постоянный изматывающий болевой синдром ограничивает трудоспособность больного, провоцирует нарушение сна, повышенную утомляемость, эмоциональную лабильность. Периферический парез стопы и голени протекает с мышечной атрофией. Длительное течение заболевания приводит к необратимым атрофическим изменениям в мышцах с формированием стойкого пареза, приводящего к инвалидности пациента. В некоторых случаях отмечается вторичный спазм мускулатуры тазового дна, сопровождающийся затруднением, дискомфортом при мочеиспускании и дефекации, у женщин — диспареунией.
Диагностика
Трудности клинической диагностики обусловлены сходством симптоматики с седалищной нейропатией, глубоким залеганием грушевидной мышцы. В повседневной врачебной практике основная диагностическая роль принадлежит клиническим тестам. Базовыми составляющими в постановке диагноза являются:
- Осмотр невролога. Определяет болезненность пальпации верхнемедиальной поверхности большого вертела и крестцово-подвздошного соединения. Боль провоцируется целым рядом тестов: активной внутренней ротацией согнутого бедра (симптом Фрайберга), попыткой поднимания колена в положении лёжа на здоровом боку (симптом Битти), пассивным поворотом бедра внутрь (синдром Бонне-Бобровниковой), наклоном туловища вперед с прямыми ногами (симптом Миркина).
- Проба с новокаином. Инъекцию новокаина производят в толщу грушевидной мышцы. Выраженное уменьшение боли в течение 2-3 минут после инъекции подтверждает диагноз.
- Инструментальные обследования. Оценка состояния мышц нижней конечности и проводимости седалищного нерва осуществляется при помощи электронейрографии. По показаниям для выявления тазовой асимметрии, онкопатологии, травматических повреждений проводится рентгенография костей таза, КТ и МРТ позвоночника, УЗИ органов малого таза.
В ходе диагностики может потребоваться консультация вертебролога, онколога, уролога, гинеколога. Дифференциальная диагностика СГМ проводится с корешковым синдромом при межпозвоночной грыже поясничного отдела, пояснично-крестцовым плекситом, дисметаболическим, токсическим поражением седалищного нерва. Перемежающаяся хромота требует дифдиагностики от сосудистых заболеваний: облитерирующего атеросклероза, облитерирующего эндартериита нижних конечностей.
Лечение СГМ
У большинства больных результативна консервативная терапия, представляющая собой комбинацию фармакотерапии и немедикаментозных способов лечения. При наличии причинных факторов (опухоли, асимметрии таза, воспалительных заболеваний) необходимо их устранение. Хирургическая операция по рассечению грушевидной мышцы и невролизу участка седалищного нерва проводится при неэффективности консервативных методик в случаях, когда синдром протекает с грубым парезом стопы. Основными составляющими консервативной терапии являются:
- Купирование болевого синдрома. Из медикаментозных препаратов используются анальгетики, нестероидные противовоспалительные. Наиболее эффективно введение местных анальгетиков и глюкокортикостероидов в виде лечебных блокад. Противовоспалительным действием обладают некоторые физиопроцедуры: УВЧ-терапия, ультрафонофорез гидрокортизона, магнитотерапия. Обезболивающий эффект оказывают сеансы иглоукалывания, компрессы с димексидом.
- Снятие мышечного спазма. Медикаментозно достигается при помощи назначения миорелаксантов. Хороший результат даёт применение расслабляющего массажа ягодично-крестцовой области, постизометрической релаксации, миофасциального рилизинга.
- Кинезиотерапия. Направлена на восстановление нормального двигательного паттерна. Правильное последовательное включение различных мышечных групп в движение обеспечивает адекватную нагрузку на поражённую область, способствует её скорейшему восстановлению и предупреждает возникновение рецидивов.
Прогноз и профилактика
В большинстве случаев при условии комплексной терапии синдром имеет благоприятный прогноз. Эффективность хирургического лечения достигает 85%, однако после него возможны рецидивы. Без корректного лечения на протяжении года развивается стойкий парез стопы. Первичная профилактика СГМ заключается в предупреждении мышечных перегрузок, травматических повреждений, остеохондроза позвоночника. Важное значение имеет своевременное выявление и лечение вертеброгенных заболеваний, патологии полости малого таза. Вторичная профилактика направлена на предотвращение рецидивов, осуществляется путём кинезиотерапии, регулярных занятий ЛФК, исключения чрезмерных физических нагрузок.
www.krasotaimedicina.ru
Синдром грушевидной мышцы: симптомы, лечение
Синдром грушевидной мышцы поражает область ягодиц, сопровождается сильной болью, может отдавать в пах, спину, бедра, голень. Относится к туннельной невропатии. Патология может возникнуть из-за инъекции лекарственным препаратом, после ее мышца напрягается, из-за этого сдавливается седалищный нерв, сосуды, которые рядом расположены.
Часто синдром грушевидной мышцы возникает у тех, кто имеет пояснично-крестцовый радикулит, у больных с нейротрофическим процессом, когда раздражается крестцовый поясничный корешок. При дискогенном пояснично-крестцовом радикулите возникает предрасположенность к синдрому грушевидной мышцы, если постоянно беспокоят сильные упорные боли, которые ощущаются в седалищном нерве и при лечении не уменьшаются. Сложно лечить синдром, если неприятные ощущения локализуются в ягодицах, из-за этого человек ограничивается себя в движениях, не может полноценно передвигаться, ходить.
Из-за чего возникает синдром грушевидной мышцы?
Важно знать, где находится этот тип мышцы. Она расположен под ягодицами, между грушевидной мышцей можно заметить артерию ягодицы и седалищный нерв. Когда наблюдается воспалительный процесс в грушевидной мышце, начинает сдавливаться седалищный нерв – ишиалгия, ишиас.
При тоническом напряжении грушевидной мышцы длительное время может сдавливаться сосудистое и нервное образование, это приводит к нарушениям сосудистого характера, боль может поражать ноги.
Часто синдром грушевидной мышцы является последствием усиленных нагрузок на связки, поясничные мышцы, нижние конечности, при этом могут наблюдаться заболевания внутренних органов в малом тазу, все заканчивается поясничным остеохондрозом.
Распространены такие причины, из-за которых возникает первичный синдром грушевидной мышцы:
1. Синдром является последствием растяжением.
2. Как последствие травмы в пояснично-крестцовом и ягодичном отделе.
3. Если мышцы перетренированы.
4. Когда человек долгое время прибывает в одной и той же позе.
5. При неудачной инъекции лекарственным препаратом в грушевидную мышцу.
6. Из-за переохлаждения.
Синдром грушевидной мышцы часто наблюдается при миозите.
Вторичный синдром может быть спровоцирован заболеваниями крестцового отдела, проблемами с органами малого таза, гинекологическими заболеваниями.
Рефлекторный мышечный спазм часто спровоцирован вертеброгенной патологией. Сначала наблюдаются тоническая симптоматика, которая может поражать область бедра, поясницы. Когда наблюдается дискогенный радикулит, при которых поражаются спинномозговые корешки, возникает напряжение патологического характера в грушевидной мышце, появляется характерный спазм. В данной ситуации наблюдаются корешковые, рефлекторные признаки, сопровождаются вертеброгенной патологией.
Можно выделить вертеброгенный тип причин развития грушевидного синдрома:
1. Позвоночная травма, которая поражает спинномозговые корешки.
2. Опухоль позвоночника, спинномозгового корешка.
3. Стеноз поясницы.
4. Радикулит корешков.
К невертеброгенным причинам относятся:
1. Боль, которая отдает в область под ягодицы из-за патологических процессов во внутренних органах.
2. Разные миофасциальные болевые синдромы.
Симптомы синдрома грушевидной мышцы
1. Боли являются тянущими и ноющими, отдают в область ягодиц, тазобедренный и подвздошный сустав, увеличиваются в стоячем положении, когда человек ходит, сидит на корточках.
2. Облегчение в лежачем и сидячем положении.
3. После расслабления большой ягодичной мышцы, под ней прощупывается плотная, болезненная грушевидная мышца.
4. Боль, когда прикасаешься задней часть ног, там находится грушевидная мышца.
5. Боль в области седалищного нерва.
6. Тоническое напряжение в грушевидных мышцах.
7. Нарушения в сфинктере – проблемы с мочеиспусканием.
8. Тупая боль, которая сопровождается зябкостью, одеревенением, жжением.
9. Боль иррадирует в ногу, в малоберцовый, большеберцовый нерв.
10. Снижается ахилловый рефлекс, чувствительность.
11. Боль отдает в голень, обостряется, когда человек ходит. Боль наблюдается в икроножных мышцах.
Когда сдавливаются сосуды в седалищном нерве, внизу ягодиц наблюдается такая симптоматика:
1. Сосудистый спазмы в ногах, из-за которых появляется хромота, пациенту приходится постоянно присаживаться, чтобы облегчить ее.
2. Кожа на ногах бледная.
3. Только после того, как больной хорошо отдохнет, он может снова продолжить ходьбу, приступ периодически может повторяться.
Диагностика синдрома грушевидной мышцы
Одним из основных тестов является инфильтрация новокаином, с помощью которого определяют положительные возникающие сдвиги.
Методы лечения синдрома грушевидной мышцы
Этапы лечения зависят от причины, которая спровоцировала синдрома. Если больного тревожит сильная боль, необходима медикаментозная терапия, с помощью которой можно снять спазм в мышцах около позвоночника и купировать болевые ощущения. Одним из эффективных способов лечения являются рефлекторные методы:
1. Иглоукалывание и рефлексотерапия.
2. Используют вакуумную терапию.
3. Эффективным инновационным методом лечения является лазер
4. Немаловажное значение является специальная гимнастика.
Важно вовремя обратиться к врачу, полноценно диагностировать заболевание, чтобы вовремя выявить патологию, которая сопровождает грушевидный синдром. Своевременное лечение поможет не только избавиться от заболевания, но и предотвратить осложнения.
При грушевидном синдроме рекомендуют выполнять комплекс специальных упражнений, чтобы расслабить грушевидную мышцу.
Итак, синдром грушевидной мышцы является последствием серьезного заболевания, травмы, лечения которой должно быть своевременным. Курс терапии обязательно должен быть комплексным, включать в себя прием медикаментозных средств, наружное использование мазей, кремов, также массаж, выполнения специальных упражнений.
Читайте также:
medportal.su
Воспаление грушевидной мышцы: симптомы, лечение патологии
Резкая боль в области ягодицы, возникающая при ходьбе, ограничивающая движения бедра, может быть вызвана болевым синдромом из-за сдавливания седалищного нерва либо сосудов. Болезненность также может распространяться на верхнюю часть бедра, в пах или голень. Эту боль вызывает воспаление грушевидной мышцы, являющееся последствием полученных ранее травм, переохлаждений, мышечных перенапряжений и даже неправильно поставленных уколов. Эти ощущения знакомы почти половине населения земли и не являются чем-то экстраординарным.
Признаки заболевания
В первую очередь болезнь встречается у людей, жалующихся на боли в пояснично-крестцовом отделе позвоночника или на радикулит. Предположить воспаление именно этой мышцы можно в том случае, если тянущая боль по ходу седалищного нерва не проходит даже после длительного курса медикаментозного лечения. Ставится вопрос об этом заболевании при боли и спазмах в области ягодицы, возникающие при определенном положении таза или при его движениях во время ходьбы.
Точно поставить диагноз, назначить необходимый курс медикаментозного лечения и других процедур может только врач после проведения полного обследования. Самостоятельно определить трудно, так как симптомы сдавливания седалищного нерва и сосудов, расположенных рядом с грушевидной мышцей, имеют определенную специфику. Есть признаки характерные только для этого заболевания.

- Периодически усиливающаяся тянущая боль, отдающаяся в нижние конечности или в таз.
- Болезненное чувство в ягодице с нарастанием силы спазмов при движении или продолжительном стоянии.
- При простукивании ягодниц в расслабленном состоянии ощущается боль, отдающаяся в ноги.
- При долговременном пребывании в статическом, неизменном положении кожа на нижних конечностях бледнеет и немеет.
- Регулярные спазмы сосудов ног особенно утром после сна.
Для корешковой компрессии характерна стреляющая боль, с распространением в дерматом.
Причины болезни
Грушевидная мышца задействована в поворотах таза, и она же удерживает головку бедренной кости внутри вертлюжной впадины. В момент обострения заболевания человек не может выполнить даже наклоны вперед, если нижние конечности находятся в неподвижном состоянии. Перед тем как назначить лечение, врачи группируют причины на первичные и вторичные.
Первичные – при которых источником боли является непосредственно мышца и остается выявить, какой процесс дал толчок спазмам. Это могут быть:
- травма с повреждением мышечной ткани или образованием гематомы;
- перенапряжение мышцы вследствие интенсивных тренировок;
- переохлаждение, спровоцировавшее спазм грушевидной мышцы;
- способно вызвать спазматическую боль воспаление;
- если во время постановки укола задели корешок нерва.
Вторичные причины абсолютно не имеют отношения к самой мышце, но вызывают болевой синдром путем опосредованного влияния на нее. К этим факторам можно отнести воспалительные процессы, развивающиеся в органах малого таза, видоизменения соединительных структур в крестце, подвздошной кости, вызывающие усиление боли грушевидной мышцы.
Особенности диагностики
Болевые ощущения способны также возникнуть вследствие ущемления нервных корешков спинного мозга. Поэтому при классификации причин заболевания обязательно учитывается то, какое отношение боль в грушевидной мышце имеет к позвоночному столбу.
Когда причина боли напрямую либо косвенно относится к отделам позвоночника, то заболевание считается вертеброгенным и может быть вызвано:
- полученными травмами спинного мозга или ушибами позвоночника;
- сужением межпозвоночного пространства;
- опухолью на позвонках;
- радикулитом поясничного отдела.

Не вертеброгенным, то есть не имеющим отношения к позвоночному столбу, будет заболевание, причина которого является следствием патологий внутренних органов или заключается в дисфункции мышечного аппарата.
Как следствие раздражения седалищного нерва появляются симптомы ишиаса. Если в грушевидной мышце спазм появился в результате травмы, то постепенно восстанавливаясь, травмированная мышечная ткань может замениться рубцовой, что приведет к ее уплотнению.
Обычно диагностика проходит в 3 этапа.
- Анализ изменений и интенсивности болевых ощущений при движениях пациента, в которых задействована грушевидная мышца.
- Прощупывание мышцы в расслабленном состоянии ягодиц для того, чтобы выявить в ней уплотнения (этот метод называют проверкой на симптом Бонне-Бобровниковой).
- Проверяется, возникает ли боль при простукивании области грушевидной мышцы и при прикосновении к седалищной кости (этот прием называют симптомом Виленкина).
Для диагностики врач может прибегнуть к разным методам, которые помогут его выявить причину возникновения боли и обстоятельства, когда она усиливается.
Основные способы лечения
При лечении воспаления врачи стараются применять комплексный подход, так как терапия одним способом не даст эффективного и быстрого результата. Как правило, больному назначаются лекарства, которые в совокупности способны устранить болевой синдром, снять воспаление и спазмы. Соответственно выписываются препараты из следующих групп:
- противовоспалительные средства;
- анальгетики;
- спазмолитики.

Последняя категория препаратов назначается для того, чтобы пациент мог выполнять программу реабилитации, в которую входят упражнения по увеличению амплитуды движения таза. Для полного восстановления функций врач может также назначить:
- полный покой для пораженной мышцы и проведение поверхностных тепловых процедур;
- антидепрессанты при необходимости;
- проведение инъекций ботулотоксина;
- ультразвуковая терапия;
- иглорефлексотерапия для снятия напряжения в мышце;
- расслабляющий массаж.
Больному рекомендованы специальные физические упражнения под наблюдением специалистов, которые направлены на растяжение мышц. Можно выполнять целый комплекс, который поможет быстрее пойти на поправку.
Упражнение 1
Нужно лечь на спину, согнув колени и поставив на пол стопы по ширине плеч. Не спеша нужно сводить и разводить колени в стороны, но при этом следить, чтобы не было больно.
Упражнение 2
В такой же позе, только сведя ноги вместе, нужно наклонять колени в разные стороны, не отрывая спины от пола. Нельзя делать упражнение через силу.
Упражнение 3
Сидя на стуле с ровной спиной, нужно положить больную ногу щиколоткой на колено здоровой ноги. Не сгибаясь и не спеша, следует совершать наклоны вперед.
Каждое из упражнений нужно повторять хотя бы по 10 раз ежедневно. Тогда результат лечения наступит гораздо быстрее.
provospalenie.ru
Что такое синдром грушевидной мышцы и как от него избавиться
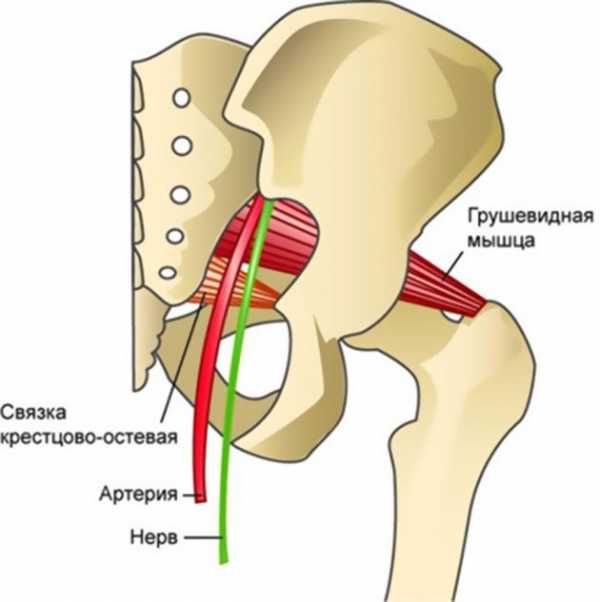
Грушевидная мышца представляет собой равнобедренный треугольник, который начинается в нижней части позвоночника (крепится основанием к передней поверхности крестцовой кости латеральнее II и IV крестцовых отверстий) и соединяется с верхней бедренной костью.
Её функция заключается в отведении бёдер и ротации их наружу (разворачивает ноги и ступни). Именно этот механизм используется на первой стадии ходьбы и бега, когда мы только собираемся сделать шаг.
Симптомы
Признаки синдрома: покалывание, боль или онемение в области ягодичных мышц. Его часто путают с болью в седалищном нерве, так как грушевидная мышца расположена рядом с ним.
Когда грушевидная мышца раздражена, воспалена или опухла, седалищный нерв также страдает. Бегуны идут к врачу и жалуются не на ту часть тела. Они рассказывают о боли в ягодицах, как будто бы их прошибает электрический разряд, начиная от этого места и вдоль всей ноги вниз. Больные стараются избавиться от неприятных ощущений при помощи растяжки, но в итоге боль только усиливается.
Доктор Даниэл Виджил (Daniel Vigil), специалист по спортивной медицине в Лос-Анджелесе, говорит, что примерно так выглядит типичная история синдрома грушевидной мышцы.
Это не резкая боль, которую вы внезапно чувствуете во время бега. Скорее, это медленно прогрессирующие, коварные болевые ощущения. Чаще всего бегуны сталкиваются с этой проблемой после бега по холмам. После растяжек синдром грушевидной мышцы не только не проходит, а медленно и уверенно прогрессирует.
Лечение
Первое, что нужно сделать после подтверждения диагноза, — успокоить и расслабить напряжённую воспалённую мышцу. Процедура очень проста — прекращение всех тренировок. Доктор Виджил использует два вариант для укрепления грушевидной мышцы: растяжку и специальные беговые упражнения.
Кроме того, следует найти тренера и научиться правильно бегать, так как самая распространённая причина возникновения этого неприятного синдрома — неправильная беговая техника.
Массажный ролик или теннисный мячик может стать хорошим решением для расслабления напряжённой и уставшей мышцы. Правда, придётся изрядно потрудиться, так как такой вид массажа хорош в основном для крупных мышц, лежащих на поверхности (четырёхглавая мышца бедра, ягодичные мышцы и так далее).
Достать до грушевидной мышцы гораздо сложнее, но сделать это возможно, особенно если вы выберете массажный ролик с рельефной поверхностью. Именно поэтому Виджил рекомендует воспользоваться теннисным мячиком.
Вам нужно будет просто сесть на него, найти болевую точку и немного посидеть на ней.

Или же заведите рабочую ногу в положение, показанное на картинке ниже, и покатайтесь на мячике вперёд-назад или по кругу.

Сроки восстановления
Если вы смогли быстро диагностировать проблему, избавиться от неё достаточно просто: при соблюдении всех правил боль пройдёт буквально через несколько недель. Статистика гласит, что на восстановление у вас может уйти от двух до четырёх или от четырёх до шести недель.
Также наличие синдрома грушевидной мышцы совсем не означает полный отказ от тренировок. Вы должны перестать бегать, но можете выполнять другие упражнения для поддержания физической формы: плавать, ездить на велосипеде или использовать эллиптический тренажёр — в общем, что-то менее травматичное для грушевидной мышцы.
Конечно же, перед тем, как предпринимать какие-либо действия, рекомендуем обратиться к врачу, так как если боль не уходит и становится сильнее, вполне возможно, что у вас есть проблемы со спиной.
lifehacker.ru
Синдром грушевидной мышцы: лечение и симптомы
Синдром грушевидной мышцы – проблема, с которой может столкнуться человек в любом возрасте. Связан данный синдром с возникновением патологических воспалительных процессов сосудов, нервов, костей.
Характерными его симптомами являются болезненные ощущения в области ягодицы. Боль может отдавать в зоны паха, голени или бедра.
Рассматриваемый ряд симптомов принадлежит к типу туннельных невропатий. Они представляют собой заболевания, основным признаком которых является несоответствие диаметра нервного ствола и диаметра мышечно-костного прохода, где находится нерв.
Симптомы
Симптомы данного заболевания – болезненные ощущения местного и распространенного характера.
В одних случаях синдром грушевидной мышцы приводит к защемлению седалищного нерва, в других – к сдавливанию сосудов, отвечающих за поставку питательных элементов в седалищный нерв и артерию, идущую к мышце ягодицы. Местные болезненные ощущения могут быть следующего характера:
- Боль ноющего характера в мышце. Ощущение, будто ее тянут. Возникает после длительного нахождения в вертикальном положении, хождения пешком, приближения бедра к верхней части тела, приседании на корточки. Болезненные ощущения становятся менее интенсивными, когда больной ложится, садится или разводит ноги;
- Симптом Бонне-Бобровниковой. При расслаблении мышц ягодицы на ней определяется грушевидная мышца, при натяжении становящаяся плотнее и болезненнее;
- Симптом Виленкина. При постукивании по задней части ноги, в области, где находится грушевидная мышца, возникают болезненные ощущения;
- Болезненные ощущения в зоне седалищной кости. Могут появиться при скользящих движениях, нажатии пальцев, в области от седалищного бугра внутрь и вверх;
- Синдром поражения тазового дна. Перенапряжение, сохраняющееся на длительном временном отрезке, грушевидной мышцы и остальных мышц, расположенных на дне таза.
Если заболевание грушевидной мышцы коснулось подгрушевидной области и седалищного нерва, могут наблюдаться следующие симптомы:
- Ноющие ощущения в мышце, зябкость;
- Боль в ягодичной мышце отдает на всю ногу или в голень;
- Болезненные ощущения становятся интенсивней при изменении температуры, перемены погоды, в стрессовой обстановке;
- Уменьшается чувствительность при прикосновении к кожным покровам, возникает рефлекс Ахилла;
- Если синдром затронул ткани нерва большеберцовой кости, могут наблюдаться болезненные ощущения в зоне задней области голени после хождения пешком. При проведении пробы Ласега: поднятие выпрямленной ноги со стороны, которой коснулся синдром грушевидной мышцы, вызывает болезненные ощущения. Боль также может отдавать в икроножную мышцу.

В случае если синдром привел к передавливанию артерии ягодицы и сосудов, отвечающих за питание седалищного нерва, может наблюдаться спазм артерий, ухудшающий кровоснабжение мышц, вызывающий болезненные ощущения.
В некоторых случаях у больных может наблюдаться даже хромота. Человеку становится трудно передвигаться.
Приходится часто садится или принимать лежачее состояние. После отдыха подвижность восстанавливается лишь на короткое время. Сама нога становится бледной.
Почему возникает синдром грушевидной мышцы?
Грушевидная мышца располагается под мышцей ягодицы. Поблизости к грушевидной мышце находится крестцово-остистая связка.
В области между мышцей и данной связкой расположены седалищный нерв и артерия, отвечающая за питание ягодичной мышцы. Воспалительные процессы, проистекающие в грушевидной мышце, приводят к тому, что седалищный нерв защемляется. Вслед за этим появляются вышеназванные болезненные симптомы.
Спазм грушевидной мышцы сопровождается перенапряжением мышц дна таза. Происходит защемление сосудов и нервов.
Таким образом сокращается поступление питательных веществ в мышцу, что влечет за собой негативные последствия. Рассматриваемый синдром является катализатором перенапряжения грушевидной мышцы. Он вызывает различные проблемы в работе мышц, нарушения в связках пояса нижней части тела.
Синдром может являться последствием не вылеченного поясничного остеохондроза или воспаления в области внутренних органов.
При осмотре может обнаружиться первичное поражение грушевидной мышцы. То есть, проблема связанна с негативным воздействием на саму мышцу. Вторичное поражение обозначает то, что синдром вызван иными заболеваниями.
Основные причины возникновения первичного поражения грушевидной мышцы:
- Травмы в зоне ягодицы или пояснично-крестцовой зоны;
- Растяжение грушевидного участка;
- Перенапряжение группы мышц;
- Воздействие низкой температуры в течение длительного времени;
- Внутримышечный укол, сделанный в противоречии с соответствующими правилами.
Основные причины возникновения вторичного поражения грушевидного участка:
- Воспалительные процессы или травмы в зоне соединения подвздошной кости и крестца;
- Воспалительные процессы в органах, прилегающих к зоне малого таза.
Профилактика синдрома
Данный синдром возникает неожиданно, вследствие целого комплекса причин. Предугадать и предупредить его довольно сложно.
Однако профилактика синдрома грушевидного участка все же необходима, особенно об этом стоит помнить людям, имеющим заболевания позвоночника, так как они имеют предрасположенность к появлению данной проблемы. Итак, вот основные профилактические меры:
- Не допускать перенапряжения при занятии физическим трудом;
- Не допускать воздействия низких температур на организм в течение длительного времени;
- Вовремя проходить диагностику и лечение заболеваний, способных вызвать данный синдром.
Лечение синдрома грушевидного участка
Синдром грушевидной мышцы выявляется посредством следующих методов:
- Ручное обследование;
- Обследование с применением инъекции анестетика внутрь мышцы;
- Обследование посредством рентгена;
- Радиоизотопное сканирование;
- МРТ.
После того, как синдром выявлен, следует приступать к его лечению. Лечение при возникновении проблем с грушевидным участком назначается в индивидуальном порядке и зависит от наблюдаемых симптомов, причин появления синдрома, степени его развития.
Поэтому за решением проблемы следует обязательно обратиться к профессионалу.
Лечение синдрома заключается в устранении причин, его вызвавших, а также снижении болезненных ощущений.
Оно является комплексным. Для излечения от синдрома грушевидного участка человек должен пройти целый ряд процедур, в частности к ним относятся:
- Мануальная терапия. Метод позволяет упрочнить связи в позвоночно-двигательных зонах. Таким образом убираются помехи, сформированные между ними. Безопасность процедуры является стопроцентной. Она выполняется под контролем мануального терапевта;
- Лечебный массаж. Способствует устранению болезненных ощущений, позволяет справиться с воспалительными процессами, снимает отеки, улучшает тонус мышц;
- Физиотерапия. У данного метода лечения есть множество преимуществ. В частности, это нулевая токсичность и безопасность для людей, склонных к возникновению аллергических реакций. Позволяет улучшить работу организма, уменьшает болезненные ощущения, устраняет воспалительные процессы, ускоряет восстановительный период;
- Лечебная физкультура. Представляет собой комплекс, состоящий из специальных упражнений, подобранных в индивидуальном порядке. Помните, что физические нагрузки при лечении синдрома грушевидного участка должны быть умеренными. Лучше, если упражнения будут проводиться под контролем специалиста. В ином случае возможно ухудшение ситуации. Основной целью упражнений, назначаемых при данном синдроме, является расслабление грушевидной мышцы. Возможно, после первых выполнений назначенных упражнений, вы почувствуете дискомфорт и даже боль, однако вскоре вы увидите положительные результаты;
- Медикаментозное лечение. Обычно, для избавления от синдрома, назначаются такие лекарственные средства, как нестероидные противовоспалительные препараты, миорелаксанты, способствующие расслаблению перенапряженных мышц, средства для нормализации притока питательных веществ к мышцам. Для избавления от болей рекомендуются различные анальгетики.
Синдром грушевидной мышцы – это относительно не опасное заболевание. Однако если его не лечить, возможны осложнения. Кроме того, синдром сильно мешает активному образу жизни.
Именно поэтому так важно вовремя диагностировать его и принять соответствующие меры. Обязательно обратитесь в поликлинику за оказанием медицинской помощи.
Ни в коем случае не следует заниматься самолечением, ведь необходимый вам комплекс лечебных методов определяется в индивидуальном порядке и зависит от многих факторов.
Неправильно подобранное лечение может привести к негативным последствиям. Врач подберет вам именно то, что требуется в данном конкретном случае, а также даст соответствующие рекомендации.
healthage.ru