Грушевидная мышца: анатомия, функции, триггерные точки
SLAVYOGA — здоровье и йога
В этой публикации мы детально разберём анатомию, функцию, триггерные точки, и зоны отражённой боли, которые возникают в результате поражения грушевидной мышцы.
Грушевидную мышцу (musculus piriformis) называют “дважды дьяволом” из-за того, что она может являться источником проблем, связанных с ущемлением нервов и болезненных ощущений, отражённых из триггерных точек.
Грушевидная мышца: анатомия
Форма и размеры грушевидной мышцы могут отличаться у разных людей. У подавляющего большинства musculus piriformis широкая и массивная, у некоторых — тонкая и небольшая.
Грушевидная мышца одним своим концом (медиально) прикрепляется к передней поверхности крестца. Часть волокон может прикрепляться к краю седалищного отверстия у капсулы крестцово-подвздошного сустава, а часть мышечных пучков — к крестцово-остистой связке. Сверху она может переплетаться с волокнами средней и малой ягодичных мышц, а снизу — с верхней близнецовой мышцей.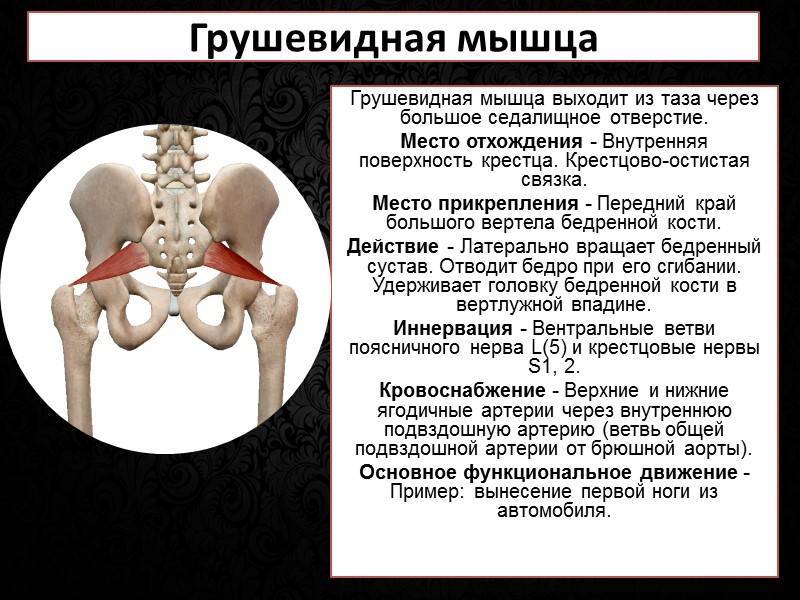
Другим своим концом (латерально) грушевидная мышца прикрепляется округлым сухожилием к большому вертелу бедренной кости.
Рекомендуем к просмотру
Грушевидная мышца выходит из таза через большое седалищное отверстие.
Помимо седалищного нерва, через большое седалищное отверстие также проходят верхние ягодичные сосуды и нерв, срамные сосуды и нерв, нижний ягодичный нерв, задний кожный нерв бедра, а также нервы, направляющиеся к близнецовым, внутренней запирательной мышцам и квадратной мышце бедра.
Когда грушевидная мышца массивная и заполняет всё пространство отверстия, она может сдавливать сосуды и нервы, проходящие здесь же, что негативно сказывает на иннервации и кровоснабжении не только всей ноги, но также ягодичной области и переднего отдела промежности.
Другие короткие мышцы, вращающие бедро наружу (верхняя и нижняя близнецовые мышцы, внутренняя и наружная запирательная мышцы, а также квадратная мышца бедра) находятся ниже грушевидной мышцы и могут вносить свой дополнительный вклад в развитие синдрома грушевидной мышцы и ущемления седалищного и вышеперечисленных нервов.
Функции грушевидной мышцы
При весовой нагрузке грушевидная мышца участвует в контроле избыточной и/или быстрой ротации бедра, например, в фазе установки стопы во время ходьбы или бега, а также стабилизирует тазобедренный сустав, участвуя в удержании головки бедренной кости в вертлужной впадине.
Грушевидная мышца вместе с верхней и нижней близнецовой, наружной и внутренней запирательной, а также квадратной мышцей бедра участвует в наружном вращении бедра.
Грушевидная мышца также принимает участие в отведении бедра, когда оно согнуто в тазобедренном суставе под 90 градусов.
Агонистами грушевидной мышцы во вращении бедра наружу, т. е. её помощниками по выполнению функции, являются верхняя и нижняя близнецовые мышцы, внутренняя и наружная запирательная мышцы, квадратная мышца бедра, большая ягодичная мышца, длинная головка двуглавой мышцы бедра, портняжная мышца, задние волокна средней ягодичной и малой ягодичной, а также подвздошно-поясничная мышца.
е. её помощниками по выполнению функции, являются верхняя и нижняя близнецовые мышцы, внутренняя и наружная запирательная мышцы, квадратная мышца бедра, большая ягодичная мышца, длинная головка двуглавой мышцы бедра, портняжная мышца, задние волокна средней ягодичной и малой ягодичной, а также подвздошно-поясничная мышца.
Антагонистами грушевидной мышцы в наружной ротации бедра являются мышцы, вращающие бедро вовнутрь, а именно: полусухожильная и полуперепончатая мышцы, напрягатель широкой фасции, гребенчатая мышца, а также передние волокна средней и малой ягодичных мышц. Роль приводящих мышц в вопросе внутренней ротации бедра является противоречивой, однако ЭМГ-ислледования показали, что длинная и большая приводящие мышцы активируются во время внутреннего вращения бедра в тазобедренном суставе.
Триггерные точки грушевидной мышцы
Поражение грушевидной мышцы триггерными точками приводит к возникновению боли преимущественно в области крестцово-подвздошного сустава, ягодицы, позади тазобедренного сустава, а также в верхние две трети задней поверхности бедра.
Миофасциальный болевой синдром грушевидной мышцы, вызванный образованием в ней триггерных точек связан с компрессией седалищного и некоторых других нервов в месте их совместного выхода из полости таза через большое седалищное отверстие.
Боль при ущемлении нервов отличается от миофасциальной боли, исходящей из триггерных точек, однако крайне часто оба этих состояния возникают параллельно.
Боль при ущемлении седалищного нерва может уходить дальше, чем боль от триггерных точек и распространяться по всей поверхности бедра и голени, а также на подошву стопы.
Грушевидная мышца способна оказывать мощное воздействие, приводящее к смещению крестцово-подвздошного сустава, поэтому перед коррекцией положения этого сустава необходимо инактивировать триггерные точки в musculus pirifomis и добиться её расслабления.
Активация триггерных точек в грушевидной мышце может возникнуть в результате любых непривычных нагрузок, например, при попытке предотвратить падение. От человека с данной проблемой можно услышать “Я поскользнулся, когда бежал вокруг стадиона, но удержался и не упал”. Отклонение в сторону при наклоне или быстрая ротация ноги могут также вызвать острую перегрузку мышцы. Длительное сидение на жёсткой поверхности, длительное вождение автомобиля или непосредственная травма при ударе по ягодичной мышце в области грушевидной мышцы также могут спровоцировать активацию триггерных точек. Длительная изнуряющая спортивная активность с активным включением musculus piriformis также может приводить к активации триггеров.
От человека с данной проблемой можно услышать “Я поскользнулся, когда бежал вокруг стадиона, но удержался и не упал”. Отклонение в сторону при наклоне или быстрая ротация ноги могут также вызвать острую перегрузку мышцы. Длительное сидение на жёсткой поверхности, длительное вождение автомобиля или непосредственная травма при ударе по ягодичной мышце в области грушевидной мышцы также могут спровоцировать активацию триггерных точек. Длительная изнуряющая спортивная активность с активным включением musculus piriformis также может приводить к активации триггеров.
Следует отметить, что в грушевидной мышце не бывает сателлитных точек на фоне активных триггерных точек в других мышцах.
Наличие триггерных точек в грушевидной мышце чаще всего сочетается с триггерными точками в прилежащих мышцах-синергистах, перечисленных выше, а также в мышце, поднимающей задний проход и копчиковой мышце.
Рекомендую к просмотру
SLAVYOGA — здоровье и йога
Перейти к другим интересным статьям
Грушевидная мышца — причина ущемления седалищного нерва | SLAVYOGA — здоровье и йога
В этой публикации мы детально разберём анатомию, функцию, триггерные точки, и зоны отражённой боли, которые возникают в результате поражения грушевидной мышцы.
Грушевидную мышцу (musculus piriformis) называют “дважды дьяволом” из-за того, что она может являться источником проблем, связанных с ущемлением нервов и болезненных ощущений, отражённых из триггерных точек.
Грушевидная мышца: анатомия
Форма и размеры грушевидной мышцы могут отличаться у разных людей.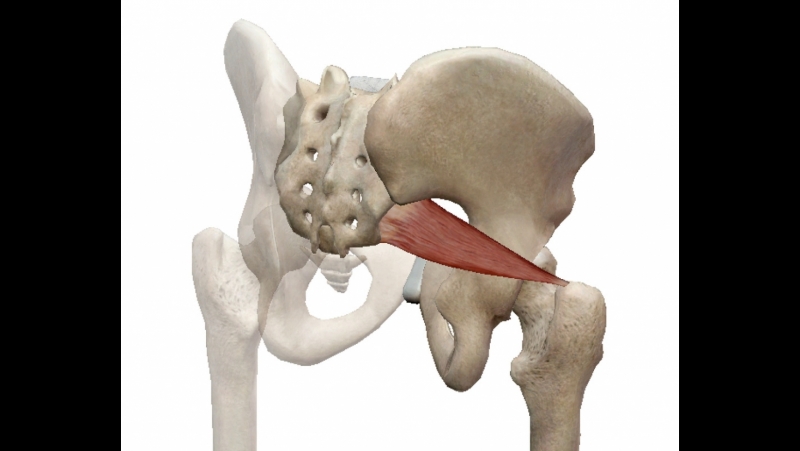 У подавляющего большинства musculus piriformis широкая и массивная, у некоторых — тонкая и небольшая.
У подавляющего большинства musculus piriformis широкая и массивная, у некоторых — тонкая и небольшая.
Грушевидная мышца одним своим концом (медиально) прикрепляется к передней поверхности крестца. Часть волокон может прикрепляться к краю седалищного отверстия у капсулы крестцово-подвздошного сустава, а часть мышечных пучков — к крестцово-остистой связке. Сверху она может переплетаться с волокнами средней и малой ягодичных мышц, а снизу — с верхней близнецовой мышцей.
Другим своим концом (латерально) грушевидная мышца прикрепляется округлым сухожилием к большому вертелу бедренной кости.
Рекомендуем к просмотру
Грушевидная мышца выходит из таза через большое седалищное отверстие.
Помимо седалищного нерва, через большое седалищное отверстие также проходят верхние ягодичные сосуды и нерв, срамные сосуды и нерв, нижний ягодичный нерв, задний кожный нерв бедра, а также нервы, направляющиеся к близнецовым, внутренней запирательной мышцам и квадратной мышце бедра.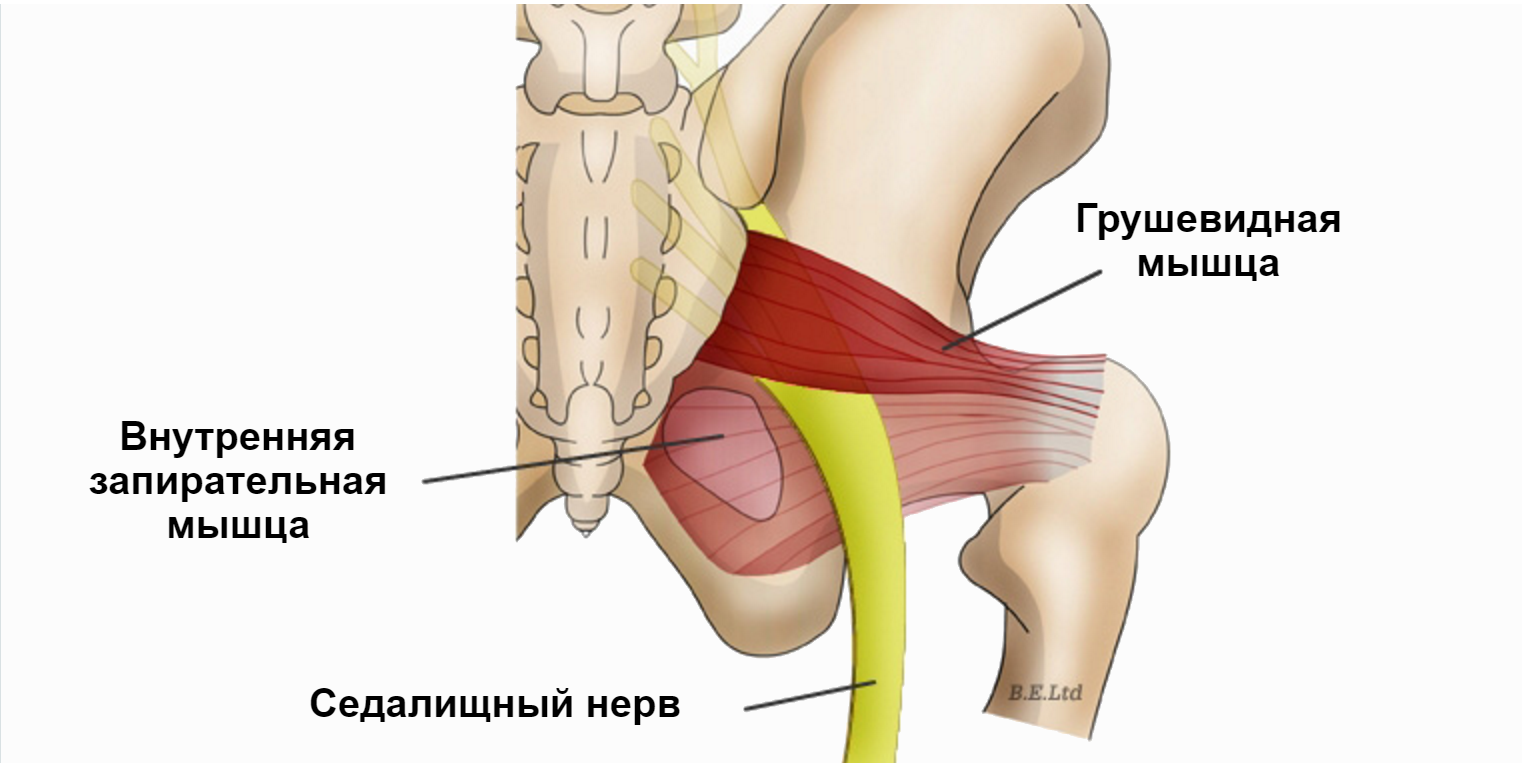
Когда грушевидная мышца массивная и заполняет всё пространство отверстия, она может сдавливать сосуды и нервы, проходящие здесь же, что негативно сказывает на иннервации и кровоснабжении не только всей ноги, но также ягодичной области и переднего отдела промежности.
Другие короткие мышцы, вращающие бедро наружу (верхняя и нижняя близнецовые мышцы, внутренняя и наружная запирательная мышцы, а также квадратная мышца бедра) находятся ниже грушевидной мышцы и могут вносить свой дополнительный вклад в развитие синдрома грушевидной мышцы и ущемления седалищного и вышеперечисленных нервов.
Функции грушевидной мышцы
При весовой нагрузке грушевидная мышца участвует в контроле избыточной и/или быстрой ротации бедра, например, в фазе установки стопы во время ходьбы или бега, а также стабилизирует тазобедренный сустав, участвуя в удержании головки бедренной кости в вертлужной впадине.
Грушевидная мышца вместе с верхней и нижней близнецовой, наружной и внутренней запирательной, а также квадратной мышцей бедра участвует в наружном вращении бедра.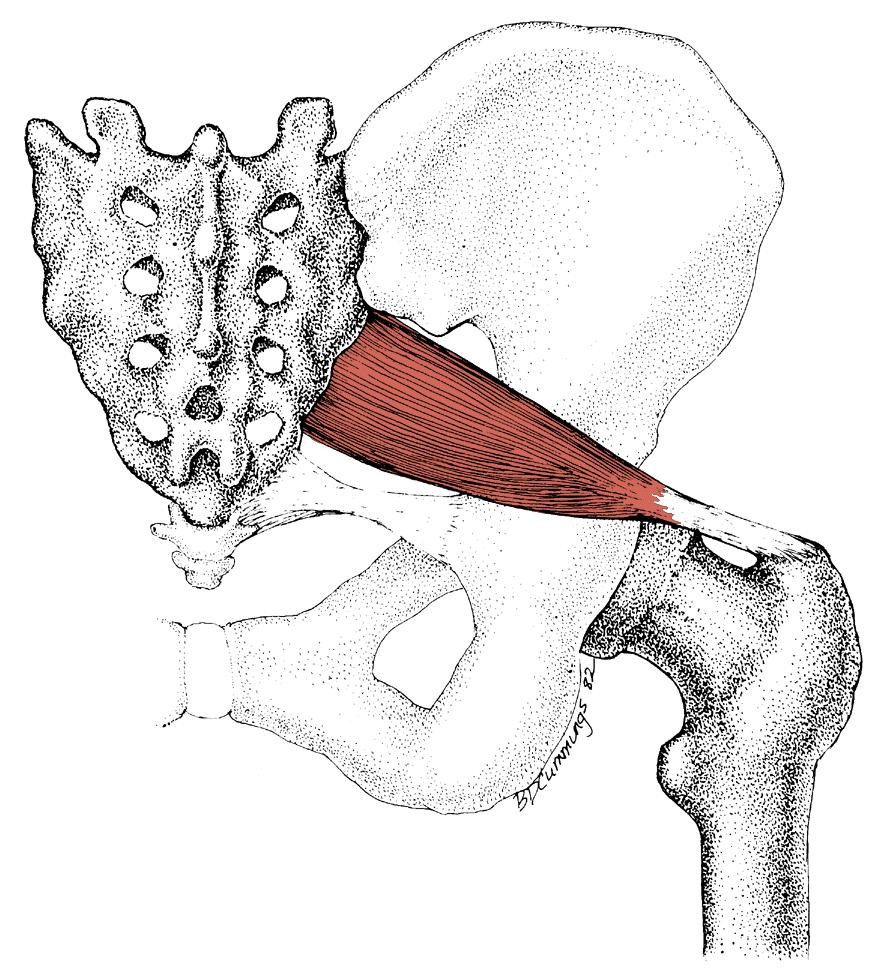
Грушевидная мышца также принимает участие в отведении бедра, когда оно согнуто в тазобедренном суставе под 90 градусов.
Агонистами грушевидной мышцы во вращении бедра наружу, т.е. её помощниками по выполнению функции, являются верхняя и нижняя близнецовые мышцы, внутренняя и наружная запирательная мышцы, квадратная мышца бедра, большая ягодичная мышца, длинная головка двуглавой мышцы бедра, портняжная мышца, задние волокна средней ягодичной и малой ягодичной, а также подвздошно-поясничная мышца.
Антагонистами грушевидной мышцы в наружной ротации бедра являются мышцы, вращающие бедро вовнутрь, а именно: полусухожильная и полуперепончатая мышцы, напрягатель широкой фасции, гребенчатая мышца, а также передние волокна средней и малой ягодичных мышц.
Триггерные точки грушевидной мышцы
Поражение грушевидной мышцы триггерными точками приводит к возникновению боли преимущественно в области крестцово-подвздошного сустава, ягодицы, позади тазобедренного сустава, а также в верхние две трети задней поверхности бедра.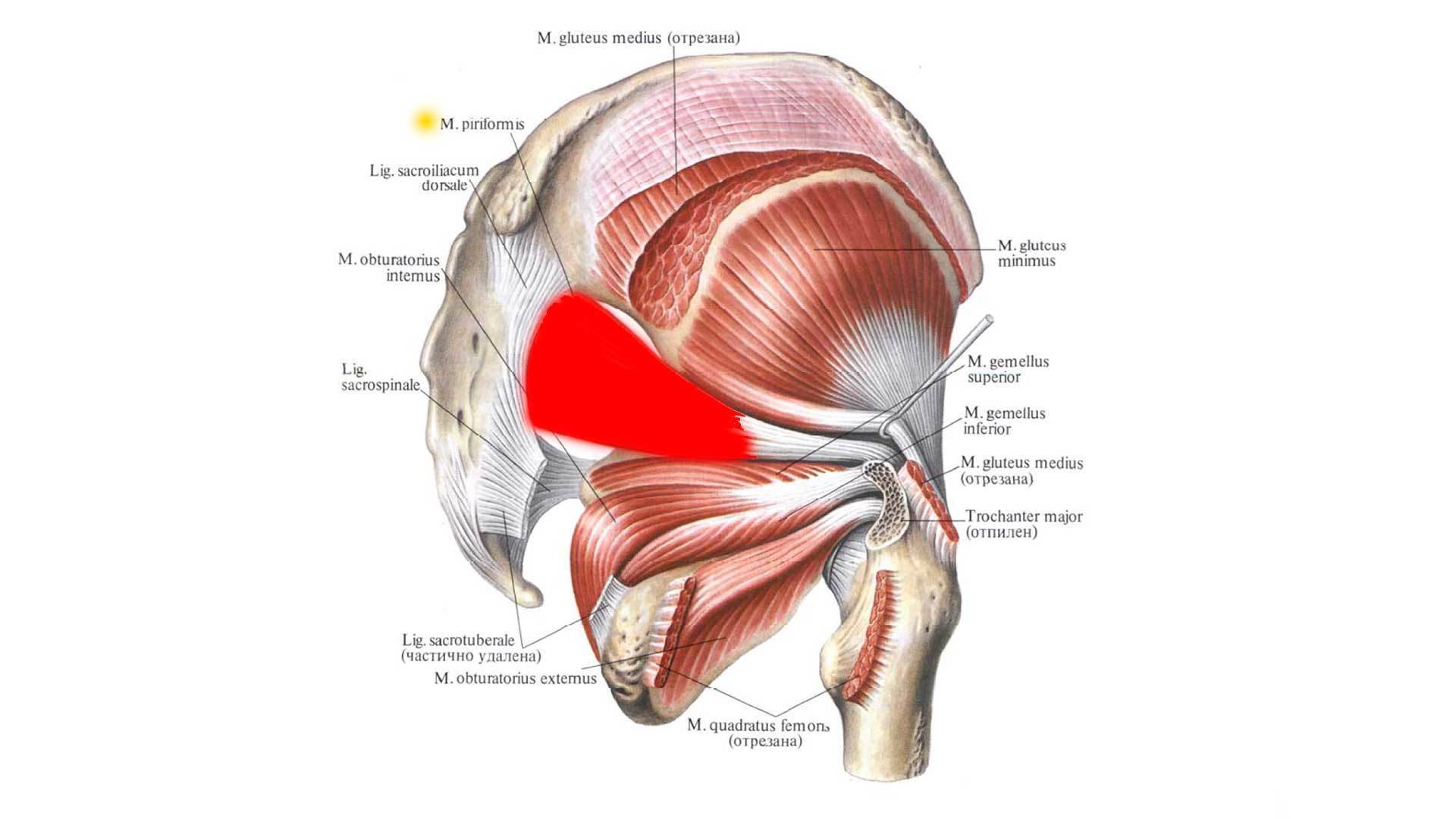
Миофасциальный болевой синдром грушевидной мышцы, вызванный образованием в ней триггерных точек связан с компрессией седалищного и некоторых других нервов в месте их совместного выхода из полости таза через большое седалищное отверстие.
Боль при ущемлении нервов отличается от миофасциальной боли, исходящей из триггерных точек, однако крайне часто оба этих состояния возникают параллельно.
Боль при ущемлении седалищного нерва может уходить дальше, чем боль от триггерных точек и распространяться по всей поверхности бедра и голени, а также на подошву стопы.
Грушевидная мышца способна оказывать мощное воздействие, приводящее к смещению крестцово-подвздошного сустава, поэтому перед коррекцией положения этого сустава необходимо инактивировать триггерные точки в musculus pirifomis и добиться её расслабления.
Активация триггерных точек в грушевидной мышце может возникнуть в результате любых непривычных нагрузок, например, при попытке предотвратить падение. От человека с данной проблемой можно услышать “Я поскользнулся, когда бежал вокруг стадиона, но удержался и не упал”. Отклонение в сторону при наклоне или быстрая ротация ноги могут также вызвать острую перегрузку мышцы. Длительное сидение на жёсткой поверхности, длительное вождение автомобиля или непосредственная травма при ударе по ягодичной мышце в области грушевидной мышцы также могут спровоцировать активацию триггерных точек. Длительная изнуряющая спортивная активность с активным включением musculus piriformis также может приводить к активации триггеров.
Отклонение в сторону при наклоне или быстрая ротация ноги могут также вызвать острую перегрузку мышцы. Длительное сидение на жёсткой поверхности, длительное вождение автомобиля или непосредственная травма при ударе по ягодичной мышце в области грушевидной мышцы также могут спровоцировать активацию триггерных точек. Длительная изнуряющая спортивная активность с активным включением musculus piriformis также может приводить к активации триггеров.
Наличие триггерных точек в грушевидной мышце чаще всего сочетается с триггерными точками в прилежащих мышцах-синергистах, перечисленных выше, а также в мышце, поднимающей задний проход и копчиковой мышце.
Рекомендуем посмотреть
Синдром грушевидной мышцы — manumed.pro
Синдром грушевидной мышцы, нейропатия седалищного нерва — одна из самых распространенных проблем, приводящих к болям в поясничной, ягодичной области и болям по задней поверхности ноги. Что бы немного углубиться в этот вопрос давайте рассмотрим анатомию грушевидной мышцы, механизмы возникновения заболевания и способы лечения.
Что бы немного углубиться в этот вопрос давайте рассмотрим анатомию грушевидной мышцы, механизмы возникновения заболевания и способы лечения.
Анатомия Грушевидной мышцы.
Мышца имеет вид плоского равнобедренного треугольника, основание которого совпадает с ее началом на передней поверхности креnсца латеральнее II-IV крестцовых отверстий. Конвергируя, мышечные пучки направляются кнаружи и, выйдя из полости малого таза через большое седалищное отверстие переходят узкое и короткое сухожилие, прикрепляющиеся к верхушке большого вертела. Проходя через большое седалищное отверстие, мышца полностью его не занимает, оставляя по верхнему и нижнему краям небольшие щели, пропускающие сосуды и нервы.
Верхнюю щель занимает верхняя ягодичная артерия и нерв. В нижней щели проходит седалищный нерв и нижняя ягодичная артерия.
Функция грушевидной мышцы заключается в отведении бедра и ротации его кнаружи, а при иксированной ноге она может отклонять таз в сторону и кпереди.
Иннервируется ветвями крестцового сочленения, из S-1,S-2 спинномозговых корешков.
Кровоснабжение идёт из верхней и нижней ягодичных артерий.
Причины Синдрома грушевидной мышцы:
К СГМ могут приводить первичные и вторичные причины. К первичным относятся непосредственные изменения в самой грушевидной мышце, которые могут возникать при:
- растяжениях
- переохлаждении
- перетренерованности мышцы,
- осложнения после инъекций лекарственных препаратов в большую ягодичную и непосредственно в грушевидную мышцу
- травме пояснично – крестцовой и ягодичных областей
- психический стрессовый фактор
К вторичным причинам следует относить:
- болезни позвоночника: остеохондроз, пояснично-кресцовый радикулит и как следствие — рефлекторный спазм грушевидной мышцы
- заболевания крестцово-подвздошного сочленения
- заболеваниях органов малого таза, гинекологические заболевания
Грубо процентное соотношение первичных и вторичных причин можно соотнести как 50/50.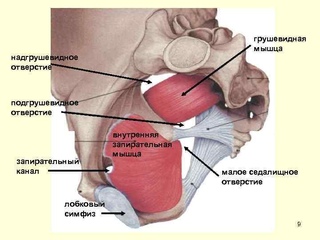 В происхождении синдрома основная роль отводится формированию туннельного механизма в области нижнеягодичного отверстия, где проходят ствол седалищного нерва и нижняя ягодичная артерия. Патологическое напряжение мышцы, ротирующей бедро кнаружи, способно вызвать компрессию нерва и сосуда путем их сжатия между самой мышцей и крестцово-остистой связкой.
В происхождении синдрома основная роль отводится формированию туннельного механизма в области нижнеягодичного отверстия, где проходят ствол седалищного нерва и нижняя ягодичная артерия. Патологическое напряжение мышцы, ротирующей бедро кнаружи, способно вызвать компрессию нерва и сосуда путем их сжатия между самой мышцей и крестцово-остистой связкой.
Жалобы больных при синдроме грушевидной мышцы:
- ноющая, тянущая, «мозжащая» боль в ягодице
- боль в крестцово-подвздошном и тазобедренном суставах
- боль по задней поверхности бедра и голени
Провоцирующими факторами являются переохлаждение, перемена погоды, стрессовые ситуации. Иногда снижаются ахиллов рефлекс, поверхностная чувствительность.
Пальпаторно легко определяется гипертонус мышцы. Ее растяжение поворотом голени кнаружи в положении пациента лежа на животе резко усиливает тонус мышцы и болезненные переживания. Также болезненность определяется при пальпации отдела крестцово-подвздошного сочленения.
Проводятся следующие мануальные тесты:
- Симптом Бонне-Бобровниковой. Пассивное приведение бедра с одновременной ротацией его внутрь.
- Симптом Виленкина. Поколачивание по ягодице (с больной стороны). При этом возникает боль, распространяющаяся по задней поверхности бедра.
- Симптом Гроссмана. При ударе молоточком или сложенными пальцами по нижнепоясничным или верхнекрестцовым остистым отросткам происходит сокращение ягодичных мышц.
Лечение:
Естественно, успешное лечение напрямую зависит от четкой диагностики и выявления причины заболевания. Если первопричина кроется в локальном изменении мышцы, то достаточно хороший эффект достигается простой релаксацией мышцы (ПИР — постизометрическая релаксация). Если это вторичный синдром — то лечение следует проводить комплексно, с устранением первичных проблем. И в том и другом случае средства мануальной терапии являются наиболее эффективными, и позволяют устранить не только симптоматику, но и убрать корень болезни.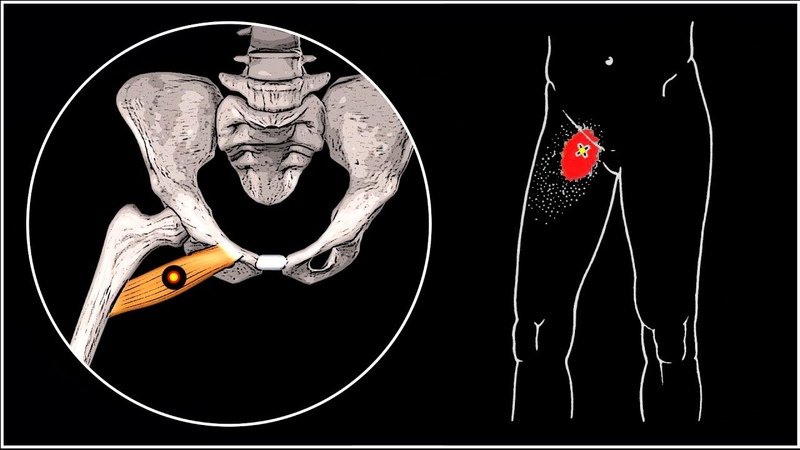
ЛФК:
При начале заболевания и предупреждении его развития, если оно вызвано первичными причинами необходим комплекс специальных упражнений, который позволит релаксировать грушевидную мышцу.
Эффективные упражнения при синдроме грушевидной мышцы.
При подготовке статьи были использованы:
«Атлас анатомии человека», Р. Д. Синельников
«Мануальная медицина», Г. А. Иваничев
Недра Интернета для поимки картинок
Грушевидная мышца — это… Что такое Грушевидная мышца?
| Грушевидная мышца | |
Грушевидная мышца выделена красным | |
| Латинское название | Musculus piriformis |
|---|---|
| Начало | крестец |
| Прикрепление | большой вертел бедренной кости |
| Кровоснабжение | aa. gluteae superior et inferior |
| Иннервация | rr. |
| Функция | супинирует бедро |
| Каталоги | Gray? |
Грушевидная мышца (лат. Musculus piriformis) — мышца внутренней группы мышц таза.
Имеет вид плоского равнобедренного треугольника, основание которого берёт начало от латеральной поверхности крестца, латеральнее отверстий между II и IV крестцовыми тазовыми отверстиями. Конвергируя, мышечные пучки направляются кнаружи, выходят из полости малого таза через большое седалищное отверстие (лат. foramen ischiadicum majus) и, переходя в узкое и короткое сухожилие, прикрепляются к вершине большого вертела[1].
Проходя через большое седалищное отверстие, мышца его полностью не заполняет, оставляя по верхнему и нижнему краю небольшие щели, через которые проходят сосуды и нервы[1].
Функция
Отвечает за наружную ротацию бедра и ноги.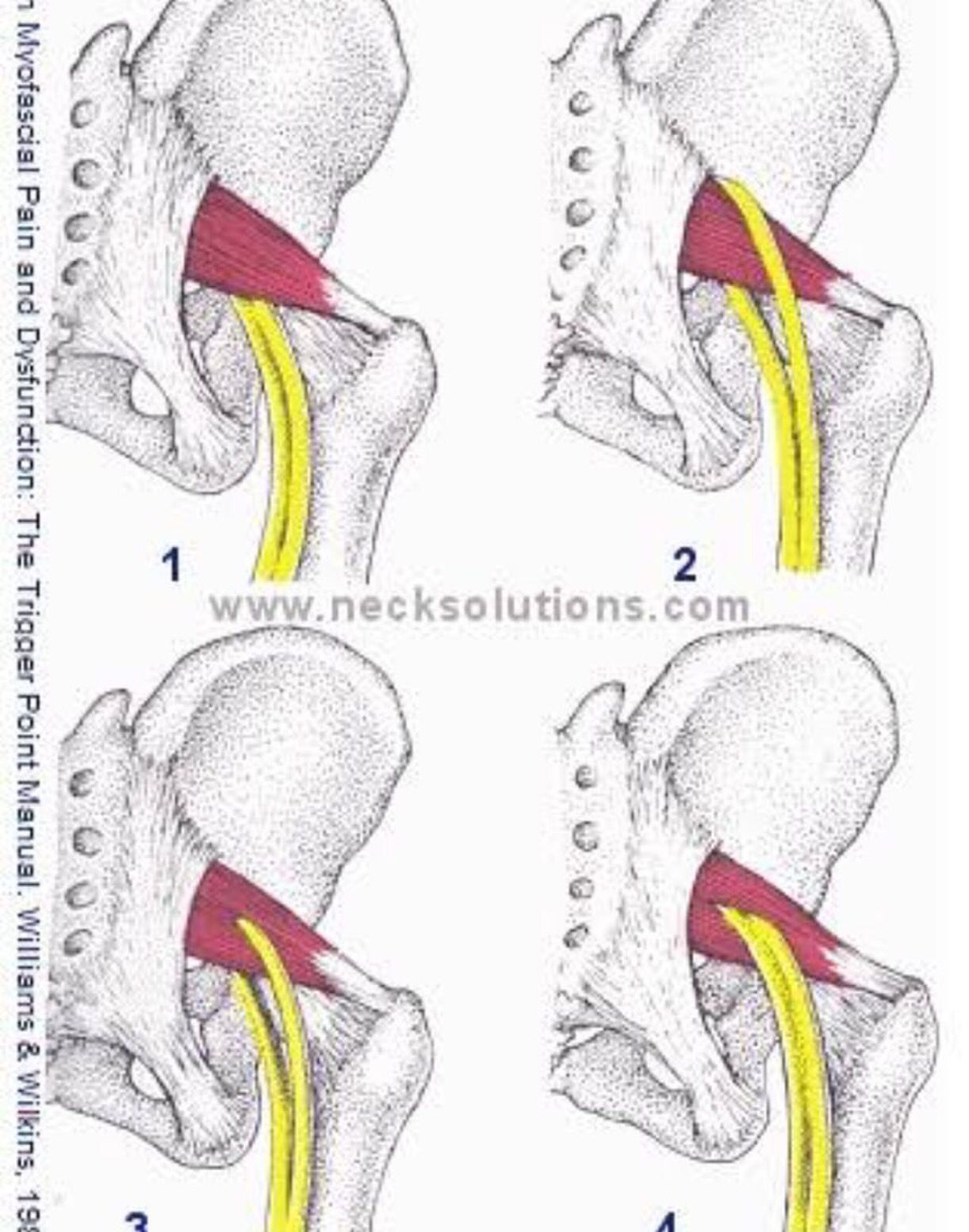 При фиксированной ноге может наклонять таз в свою сторону[2].
При фиксированной ноге может наклонять таз в свою сторону[2].
Примечания
- ↑ 1 2 Р. Д. Синельников, Я. Р. Синельников Мышцы таза // Атлас анатомии человека. — 2-е. — М.:: Медицина, 1996. — Т. 1. — С. 286. — 344 с. — 10 000 экз. — ISBN 5-225-02721-0
- ↑ М. Г. Привес, Н. К. Лысенков, В. И. Бушкович Мышцы стопы // Анатомия человека. — 11-е издание. — СПб.:: Гиппократ, 1998. — С. 209. — 704 с. — ISBN 5-8232-0192-3
Современные подходы к использованию Мидокалма в локальной инъекционной терапии болевых синдромов
Охарактеризованы особенности применения миорелаксанта центрального действия Мидокалма в составе локальной инъекционной терапии при головной боли напряжения, синдроме передней лестничной мышцы, дорсалгиях, синдроме грушевидной мышцы. Опыт применения раствора Мидокалма свидетельствует о несомненной целесообразности использования данного препарата в повседневной клинической практике ввиду его высокой эффективности, хорошей переносимости и возможного снижения потребности пациентов в дополнительном приеме нестероидных противовоспалительных препаратов при болевых синдромах различной локализации.
Таблица 1. Противопоказания для проведения ЛИТ
Таблица 2. Возможные осложнения при проведении ЛИТ
Рис. 1. Типичная локализация триггерных точек и зон максимальной болезненности у пациентов с головной болью напряжения
Рис. 2. Топографическая анатомия структур, ответственных за развитие синдрома передней лестничной мышцы
Рис. 3. Тест Адсона, используемый для диагностики синдрома передней лестничной мышцы
Рис. 4. Техника выполнения ЛИТ при синдроме передней лестничной мышцы
Рис. 5. Локальный сколиоз («симптом распорки») у пациента с острой вертеброгенной люмбалгией
Рис. 6. Топографическая анатомия грушевидной мышцы
Таблица 3. Сравнительная эффективность выполнения ЛИТ с использованием Мидокалма у пациентов с гетерогенными болевыми синдромами
Сравнительная эффективность выполнения ЛИТ с использованием Мидокалма у пациентов с гетерогенными болевыми синдромами
Рис. 7. Анатомические ориентиры, используемые для проведения ЛИТ при синдроме грушевидной мышцы
Введение
Отличительной особенностью современного этапа развития неврологии является приверженность принципам доказательной медицины и междисциплинарному подходу в решении актуальных клинических задач. Среди них особое место занимает проблема боли, которая по праву считается terra incognita, поскольку четкие патофизиологические основы данного феномена до конца не ясны, а терапия требует огромных материальных затрат и интеллектуальных ресурсов для достижения положительных результатов. Более того, часто человек, испытывающий боль, в ходе лечения становится заложником других проблем, поскольку нерациональное использование анальгезирующих средств в подавляющем большинстве случаев приводит к развитию осложнений [1].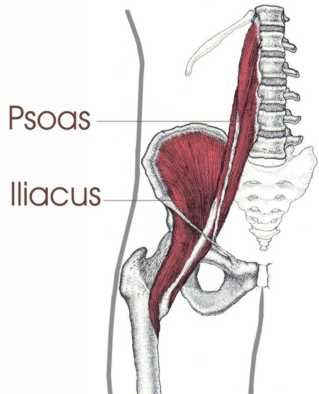 Как правило, это вызвано системным действием препаратов. Очевидно, что чем дальше от источника боли расположена точка приложения того или иного лекарственного вещества, тем в большем количестве его необходимо ввести в организм и, следовательно, тем выше вероятность развития осложнений. Поэтому в последнее время большинство специалистов предлагают при выборе терапевтической тактики использовать доктрину «таргетного воздействия» на боль.
Как правило, это вызвано системным действием препаратов. Очевидно, что чем дальше от источника боли расположена точка приложения того или иного лекарственного вещества, тем в большем количестве его необходимо ввести в организм и, следовательно, тем выше вероятность развития осложнений. Поэтому в последнее время большинство специалистов предлагают при выборе терапевтической тактики использовать доктрину «таргетного воздействия» на боль.
В связи с этим развитие теоретических и практических основ локальной терапии боли считается приоритетным направлением современной практической неврологии. Естественно, что усовершенствование медицинской помощи пациентам с болевыми синдромами базируется на результатах фундаментальных исследований, без которых немыслима нейрофизиологическая и нейрохимическая интерпретация ноцицептивного трафика и его «релейных станций». В частности, концепция о периферической и центральной сенситизации стала ключевой в конструировании элементов комплексной терапии хронической боли. Тем не менее поддержание активности патологических систем, формирующихся при хронической боли, осуществляется в основном за счет первичного источника болевой импульсации. Следовательно, его купирование можно расценивать как вариант этиотропной терапии в рамках любой нозологической формы [2, 3].
Тем не менее поддержание активности патологических систем, формирующихся при хронической боли, осуществляется в основном за счет первичного источника болевой импульсации. Следовательно, его купирование можно расценивать как вариант этиотропной терапии в рамках любой нозологической формы [2, 3].
Как и во всем, что касается лечения пациентов, в основе каждой манипуляции, направленной на купирование болевого синдрома, должно лежать четкое, обоснованное показание. Говоря о локальной инъекционной терапии (ЛИТ), любая процедура, проводимая врачом, должна быть соответствующим образом тщательно спланирована, подготовлена и проведена. Необходимы прочные знания основ неврологии и четкие представления об анатомо-топографических взаимоотношениях нервных образований в зоне проведения ЛИТ. Врач должен знать методику процедуры и иметь практические навыки ее выполнения, быть осведомленным о тех осложнениях, которые могут возникнуть во время и после выполнения той или иной ЛИТ.
Во избежание разного рода осложнений врачу следует придерживаться следующих рекомендаций.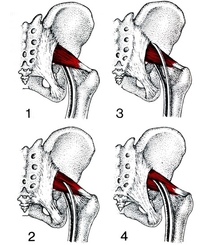
1. Поскольку ЛИТ представляет собой преднамеренное опасное повреждение тканей организма пациента, требуется обязательное предварительное разъяснение пациенту цели процедуры, получение от него информированного согласия на ее проведение. Важный фактор эффективности процедуры – это эмоциональное состояние больного. В этой связи очевидна целесообразность проведения психопрофилактической подготовки пациента за несколько дней до блокады, что позволит избежать обморочного состояния от одного только прикосновения или вида иглы.
2. Основным правилом при проведении ЛИТ является строжайшее соблюдение принципов асептики и антисептики, как того требует любое хирургическое вмешательство. Место инъекции рекомендуется оросить кожным антисептиком до полного увлажнения, с последующей выдержкой после орошения. Протирать место инъекции антисептическим раствором не следует, поскольку высока вероятность попадания микроорганизмов из кожных пор в область проведения процедуры.

3. Эффективность ЛИТ зависит не от количества вводимых препаратов, а от точности попадания в намеченную зону и правильности выполнения манипуляции.
4. Независимо от места блокады следует придерживаться следующего алгоритма ЛИТ:
-
наполнение шприца медикаментами производится непосредственно перед проведением блокады;
-
игла, с помощью которой производился набор препарата в шприц, перед инъекцией должна быть заменена на новую;
-
после введения иглы шприца в ткани на нужную глубину непосредственно перед инъекцией лекарственного препарата всегда необходимо проводить пробную аспирацию для исключения попадания иглы в сосуд.
Основные противопоказания и побочные эффекты ЛИТ приведены в таблицах 1 и 2.5. В период проведения ЛИТ врач или его ассистент должны осуществлять непрерывный контроль за состоянием пациента.
При возникновении выраженных вегетативных реакций манипуляция должна быть прекращена и начаты мероприятия по их купированию. Наблюдение за больным должно быть продолжено и после проведения ЛИТ – от 30 минут до трех часов в зависимости от вида процедуры.
6. После окончания процедуры больному на место инъекции должна быть наложена асептическая повязка, которая может быть снята только по истечении шести-семи часов.
Среди большой группы препаратов, используемых при ЛИТ болевых синдромов, особое место занимает раствор толперизона гидрохлорида (Мидокалм). Последний представляет собой миорелаксант центрального действия, который, ингибируя мышечное напряжение, вызывает непрямой анальгезирующий эффект без сопутствующей седации. Обладая мембраностабилизирующим свойством и имея химическое родство с лидокаином, препарат оказывает также прямое антиболевое действие. Кроме того, Мидокалм способен блокировать альфа-адренорецепторы, локализованные в сосудах, что объясняет его отчетливое вазодилатирующее свойство [4].
Кроме того, Мидокалм способен блокировать альфа-адренорецепторы, локализованные в сосудах, что объясняет его отчетливое вазодилатирующее свойство [4].
На наш взгляд, наиболее оправданно применение Мидокалма в составе ЛИТ при тех заболеваниях, в патогенезе которых патологическое мышечное напряжение играет решающую роль: головной боли напряжения;
Головная боль напряжения
Головная боль напряжения является наиболее распространенным типом головной боли. Название этой нозологической формы объединяет, с одной стороны, исторически сложившееся понимание вовлечения перикраниальной мускулатуры в формирование головной боли, а с другой – частое ее возникновение в ответ на стрессовые ситуации.
Выделяют эпизодическую (с частотой болевых приступов не более чем 15 дней в месяц) и хроническую головную боль напряжения, возникающую 15 и более дней в месяц. В рамках эпизодической выделяют головную боль с редкими приступами (менее чем один день в месяц) и частыми (от одного до 14 дней в месяц).
Эпидемиологические исследования показали, что эпизодическая головная боль напряжения наблюдается у 42% женщин и 36% мужчин, хроническая – у 1,7 и 0,9% соответственно. Максимальная распространенность эпизодической головной боли напряжения приходится на возраст 30–39 лет [1].
К факторам, провоцирующим головную боль напряжения, относятся эмоциональные расстройства, физическое утомление, длительные однообразные статические нагрузки (работа за компьютером, вождение машины). Повышение тонуса перикраниальной мускулатуры, иногда выявляемое при электромиографии, послужило основой для дискуссии об участии мышечной системы в патогенетических механизмах развития головной боли напряжения. Показано, что повышение чувствительности мышц связано с тяжестью головной боли напряжения. Однако тщательно проведенные исследования не подтвердили наличие повышенной ЭМГ-активности мышц головы и шеи как первопричины головной боли напряжения. В то же время воздействие на алгические точки височной, грудино-ключично-сосцевидной, верхней порции трапециевидной мышц формирует отраженную боль, воспроизводящую картину головной боли напряжения.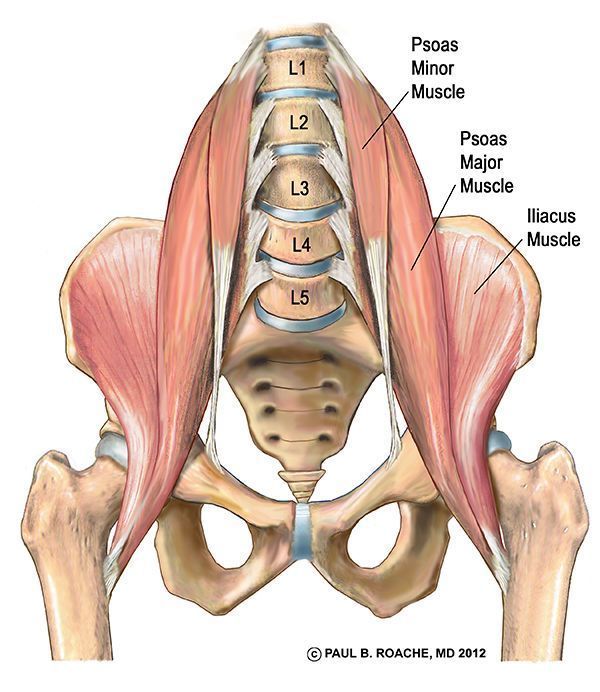 Ряд исследователей считают, что головная боль напряжения обусловлена ишемией мышечных волокон, вызванной повышением напряжения мышц. Следствием этого становятся сдавление артерий и гипоксия, развитие венозного застоя в мышцах, что приводит к накоплению в ней продуктов метаболизма, отеку и болезненности. Кроме того, предполагается, что повышение концентрации калия, возникающее во время длительного напряжения мышцы, также стимулирует ее ноцицепторы и вызывает боль (рис. 1) [2].
Ряд исследователей считают, что головная боль напряжения обусловлена ишемией мышечных волокон, вызванной повышением напряжения мышц. Следствием этого становятся сдавление артерий и гипоксия, развитие венозного застоя в мышцах, что приводит к накоплению в ней продуктов метаболизма, отеку и болезненности. Кроме того, предполагается, что повышение концентрации калия, возникающее во время длительного напряжения мышцы, также стимулирует ее ноцицепторы и вызывает боль (рис. 1) [2].
Головная боль напряжения часто развивается у больных с эмоциональными тревожными и депрессивными расстройствами. При этом состояние тревоги считается более характерным для эпизодических приступов, а депрессия – для хронических. Следует помнить, что в части случаев головная боль напряжения служит клиническим проявлением так называемой маскированной депрессии, при которой собственно эмоциональные депрессивные расстройства скрываются под маской других неврологических или соматических нарушений.
Головная боль напряжения характеризуется двусторонней локализацией, легкой или умеренной интенсивностью и не усиливается при физической активности. Данная патология не сопровождается рвотой, однако могут отмечаться легкая тошнота, фото- или фонофобия. Больные описывают этот вид головной боли как сдавливающую, стягивающую, сжимающую с локализацией в форме «шлема» или «каски».
Данная патология не сопровождается рвотой, однако могут отмечаться легкая тошнота, фото- или фонофобия. Больные описывают этот вид головной боли как сдавливающую, стягивающую, сжимающую с локализацией в форме «шлема» или «каски».
Достаточно часто при осмотре таких больных отмечается повышенное напряжение трапециевидных мышц и мышц задней шейной группы, в ряде случаев выявляется дисфункция височно-нижнечелюстного сустава. Выделяют головную боль напряжения с вовлечением перикраниальной мускулатуры (когда при ее пальпации возникает болезненность в определенных точках) и без таковой. При пальпации чаще всего наблюдается повышенная чувствительность верхней порции трапециевидной мышцы, ременной, височной, грудино-ключично-сосцевидной и жевательной мышц.
Замечено, что в большинстве случаев хроническая головная боль напряжения формируется из эпизодической, реже она начинается сразу как хроническая. Иногда наблюдается постепенная трансформация мигрени в хроническую головную боль напряжения.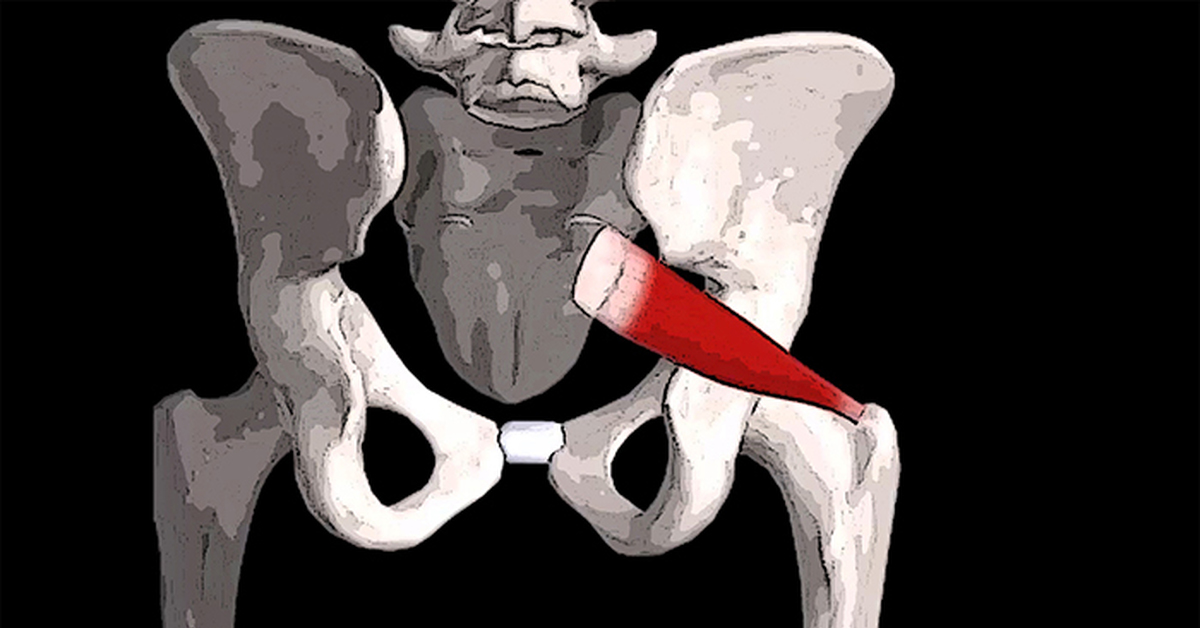 Интенсивность боли нарастает, когда головная боль напряжения комбинируется с мигренью.
Интенсивность боли нарастает, когда головная боль напряжения комбинируется с мигренью.
Для ЛИТ головной боли напряжения используется 1 мл раствора Мидокалма и 4 мл 0,5%-ного раствора лидокаина в шприце объемом 5 мл. Введение осуществляется в толщу трапециевидной, ременной и височной мышц в зоны наибольшей болезненности, выявляемые при предварительной пальпации (так называемые триггерные точки) [2, 5]. Под триггерными точками понимают участок уплотненной скелетной мышцы или фасции диаметром 1,5–3 мм, обладающий острой болезненностью, которая значительно менее выражена в нескольких миллиметрах от его границы. В ряде гистохимических исследований было продемонстрировано, что в зоне триггерных точек происходит накопление различных биологически активных веществ – кининов, простагландинов, гистамина и пр. Предполагается, что они выделяются тучными клетками в связи с миогенной ишемией, гипоксией и ацидозом. Важная особенность триггерных точек заключается в их значимом влиянии на мышечный тонус, боль и ряд вегетативных реакций, однако в отличие от обычных экстерорецепторов триггерные точки обладают большей реактивностью.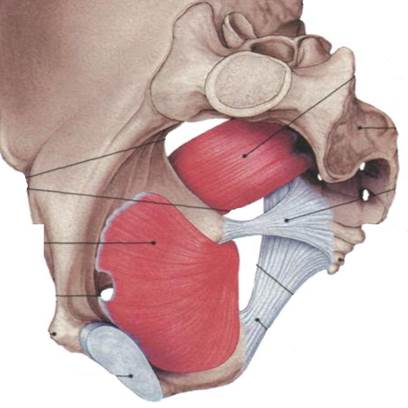 Вот почему важно осуществлять инъекции не просто в толщу напряженных мышц, а таргетно в триггерные точки. Целесообразно провести пять сеансов ЛИТ с интервалом в три дня. Локализация инъекций определяется каждый раз заново, исходя из картирования триггерных точек в трапециевидной, ременной и височной мышцах.
Вот почему важно осуществлять инъекции не просто в толщу напряженных мышц, а таргетно в триггерные точки. Целесообразно провести пять сеансов ЛИТ с интервалом в три дня. Локализация инъекций определяется каждый раз заново, исходя из картирования триггерных точек в трапециевидной, ременной и височной мышцах.
Синдром передней лестничной мышцы
Синдром передней лестничной мышцы – это результат рефлекторного напряжения передней лестничной мышцы вследствие раздражения корешков спинномозговых нервов при патологии шейного отдела позвоночника на уровне С4–С6 (рис. 2). Заболевание чаще всего встречается в возрасте 40–60 лет в равной степени как у мужчин, так и у женщин. Решающим фактором в развитии синдрома передней лестничной мышцы является длительная статическая экспозиция головы и верхних конечностей в неудобном положении (очень часто из-за длительных разговоров по телефону при зажатой между головой и плечом трубке). Для синдрома передней лестничной мышцы характерны три группы симптомов.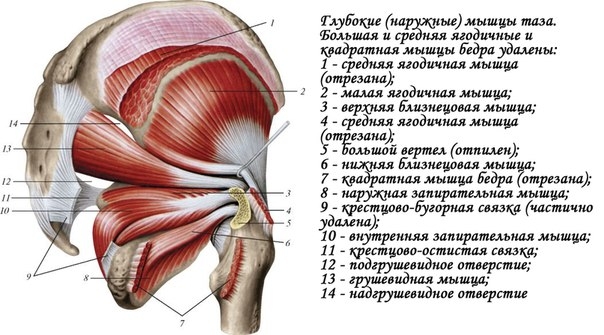
Для клинического подтверждения синдрома передней лестничной мышцы проводятся следующие дифференциально-диагностические тесты.1. Симптомы, связанные собственно с musculus scalenus anterior. Пациента беспокоят боль в передней или задней области плеча, чувство тяжести в руке, а также болезненное уплотнение в передней лестничной мышце при пальпации. Из-за этого отмечается ограничение объема активных движений в шейном отделе позвоночника. Болевой синдром усиливается в ночное время, при наклонах головы, отведении или резких движениях рукой и при глубоком вдохе.
2. Симптомы компрессии двигательных и чувствительных волокон плечевого сплетения. Компрессия нижнего ствола плечевого сплетения в межлестничной щели вызывает боль и нарушение чувствительности в IV и V пальцах руки, а также иногда в ульнарной зоне предплечья. При выраженной компрессии появляются слабость в руке, особенно в ее дистальных отделах, гипотония и гипотрофия мышц гипотенара, стойкая гипестезия в зоне иннервации локтевого нерва.
3. Симптомы сосудистой компрессии.
При компрессии arteria subclavia наблюдаются ослабление пульса на лучевой артерии, отечность кисти (в основном над основаниями II–IV пальцев и на тыльной поверхности кисти, особенно в утренние часы) и припухлость в надключичной области (псевдотумор Ковтуновича) вследствие лимфостаза. Нередки вегетативно-сосудистые расстройства, появляющиеся интермиттирующими ишемическими кризами с болями и побледнением пальцев, напоминающие болезнь Рейно.
Для ЛИТ используется шприц объемом 2 мл, содержащий 1 мл Мидокалма, с иглой длиной 2,5 см (рис. 4). Перед началом процедуры врач пальпаторно определяет локализацию передней лестничной мышцы, располагающейся над ключицей позади грудино-ключично-сосцевидной мышцы. Пациента просят сделать глубокий вдох, задержать дыхание и повернуть голову в здоровую сторону. При этом врач обхватывает средним и указательным пальцами переднюю лестничную мышцу, одновременно оттягивая кнутри ключичную порцию musculus sternocleidomastoideus. Введение иглы осуществляется перпендикулярно поверхности кожи в мышцу на глубину не более 0,5 см, где после предварительной аспирации производится инъекция Мидокалма. В случае правильного выполнения ЛИТ уже через несколько минут пациент отметит значительное снижение интенсивности болевого синдрома.1. В положении больного сидя определяют пульсацию на лучевых артериях, затем больному предлагают сделать глубокий вдох, поднять голову (несколько запрокинуть назад) и наклонить ее в направлении больной конечности. В этом положении происходит напряжение передней лестничной мышцы, и в случае компрессионного синдрома пульсация на лучевой артерии исчезает или становится крайне слабой (проба Адсона) (рис.
3).
2. Поза больного по стойке «смирно» с отодвиганием плеч назад и вниз может приводить к компрессии межлестничного пространства, следствием чего также становятся ослабление или исчезновение пульса на лучевой артерии.
Дорсалгии
Вертеброгенные неврологические синдромы относятся к одним из самых распространенных хронических заболеваний человека. Статодинамические нагрузки позвоночного двигательного сегмента вызывают деформацию тканей (в первую очередь межпозвонковых дисков и желтой связки) и оказываются причиной постоянного раздражения рецепторов, в особенности болевых. Кроме того, деформированные ткани могут компримировать спинной мозг и нервные корешки.
Болевые синдромы и неврологические расстройства наиболее часто вызываются дегенеративно-дистрофическими изменениями позвоночника (остеохондрозом и спондилоартрозом). Различают компрессионные и рефлекторные неврологические синдромы. Рефлекторные неврологические синдромы не только преобладают в структуре вертеброгенных поражений периферической нервной системы, но и являются маркером дебюта заболевания. Их развитие обусловлено тем, что в состав позвоночного сегмента входят не только диск, фиброзные ткани и смежные позвонки, но и соединяющие их мышцы, которые под влиянием болевой импульсации (особенно из задней продольной связки) рефлекторно напрягаются и формируют рефлекторные мышечно-тонические нарушения. Асимметричное напряжение приводит к локальному сколиозу («симптом распорки») (рис. 5). Рефлекторный дефанс глубоких и поверхностных длинных мышц позвоночника создает естественную защитную иммобилизацию. Аналогичная иммобилизация создается за счет фиброза диска. Однако функциональное выключение одного звена кинематической цепи позвоночника ведет к перегрузке соседних, что ускоряет дегенеративно-дистрофические процессы в них.
Асимметричное напряжение приводит к локальному сколиозу («симптом распорки») (рис. 5). Рефлекторный дефанс глубоких и поверхностных длинных мышц позвоночника создает естественную защитную иммобилизацию. Аналогичная иммобилизация создается за счет фиброза диска. Однако функциональное выключение одного звена кинематической цепи позвоночника ведет к перегрузке соседних, что ускоряет дегенеративно-дистрофические процессы в них.
Компрессионные синдромы возникают при значительно выраженных изменениях позвоночника, которые деформируют спинномозговой корешок, корешковые или спинальные сосуды и даже спинной мозг. Непосредственной причиной компрессии вышеуказанных образований являются задние остеофиты, боковые и срединные грыжи дисков, деформирующие позвоночный канал.
Компрессионные радикулопатии могут возникнуть на любом уровне, но наиболее часто сдавливаются корешки L5 и S1 (за счет парамедианных грыж L4–L5 и L5–S1). Большая межпозвонковая грыжа может компримировать сразу два корешка, а деформация дурального мешка приводит к натяжению соседних корешковых манжеток (би- и мультирадикулярные синдромы).
Верхнепоясничные корешки L1, L2, L3 компримируются межпозвонковой грыжей не так часто (иногда вовлечение в патологический процесс носит онкогенный характер). Радикулопатии этого уровня проявляются болью и выпадениями чувствительности по внутренней и передней поверхности бедра, слабостью, гипотрофией и гипотонией четырехглавой мышцы бедра, снижением или выпадением коленного рефлекса.
Радикулопатия L4 характеризуется парестезиями и резкой болью, иррадиирущей по внутренней и передней поверхности бедра до колена, двигательными нарушениями в четырехглавой мышце, снижением или отсутствием коленного рефлекса.
При радикулопатии L5 боль иррадиирует от поясницы в ягодицу, по наружному краю бедра и передненаружной поверхности голени до внутреннего края стопы и большого пальца. В дистальных отделах дерматома выявляется гипестезия. Определяются снижение силы разгибателя I пальца, гипотония и гипотрофия передней большеберцовой мышцы.
Радикулопатия S1 – это самая динамичная клиническая форма, поскольку грыжа диска на этом уровне не удерживается долго узкой и тонкой задней продольной связкой. Заболевание часто начинается сразу с корешковой симптоматики без стадии люмбаго и люмбалгии. Боль иррадиирует от ягодицы или от поясницы и ягодицы по наружнозаднему краю бедра, по наружному краю голени до наружного края стопы или IV–V пальцев. Здесь же возникают парестезии и гипестезия, обнаруживается снижение или отсутствие ахиллова рефлекса. Двигательные расстройства проявляются снижением силы трехглавой мышцы голени и сгибателей пальцев стопы (особенно сгибателя V пальца), гипотонией и гипотрофией икроножной мышцы.
В качестве основного варианта ЛИТ при дорсалгиях в клинической практике применяется паравертебральная мышечная блокада. Для процедуры используется шприц объемом 2 мл, содержащий 1%-ный раствор лидокаина, и шприц объемом 10 мл, в котором находится комбинированный раствор, состоящий из 9 мл 0,5%-ного раствора лидокаина и 1 мл раствора Мидокалма. Выбор места введения иглы определяют с учетом особенностей клинической картины, а также пальпаторно – точка максимальной болезненности обычно соответствует проекции вовлеченного в патологический процесс корешка [2, 5]. Инъекция производится билатерально паравертебрально с отступлением от срединной линии на 3–4 см. После предварительной обработки кожи раствором антисептика тонкой иглой внутрикожно, в месте предполагаемого введения иглы, в проекции необходимого промежутка между позвонками вводят раствор лидокаина до образования «лимонной корочки» (первый шприц 2 мл). После этого в область образованного желвака перпендикулярно поверхности кожи вводят иглу (второй шприц 10 мл) вглубь мышечной ткани, где после предварительной аспирации вводят 5 мл комбинированного раствора (лидокаин + Мидокалм). Затем процедуру повторяют симметрично с другой стороны. Целесообразно выполнить пять сеансов ЛИТ с интервалом в три дня.
Синдром грушевидной мышцы
По нашим данным, синдром грушевидной мышцы встречается в 5% случаев среди пациентов с болью в нижней части спины. Он проявляется симптомокомплексом прогрессирующей невропатии седалищного нерва. Дебютирует с боли и вегетативных нарушений в голени и стопе (возникают ощущения зябкости, жжения, одеревенения), к которым присоединяются признаки моторного и сенсорного дефицита в зоне иннервации nervus ischiadicus. При нарастании сдавления нижней ягодичной артерии формируются признаки перемежающейся хромоты (больной вынужден останавливаться при ходьбе, кожа ноги при этом бледнеет). Имеет место положительная проба Бонне (усиление боли в голени и стопе при приведении бедра).
Грушевидная мышца начинается в области капсулы крестцово-подвздошного сочленения. Дальше через большое седалищное отверстие ее пучки выходят из малого таза, после переходят в короткое и узкое сухожилие, которое прикрепляется к медиальной поверхности большого вертела бедра. Здесь же находится слизистая сумка.
В области седалищного отверстия грушевидная мышца образует верхнюю и нижнюю щели. Верхняя щель занята верхней ягодичной артерией и одноименным нервом. В нижней щели расположены нижняя ягодичная артерия и седалищный нерв (рис. 6). Иннервируется грушевидная мышца ветвями крестцового сплетения из спинномозговых корешков S1 и S2. Кровоснабжение поступает из верхней и нижней ягодичных артерий.
Основной функцией грушевидной мышцы является отведение бедра и ротация его кнаружи. Она одновременно разгибает и отводит бедро, вращает его при резкой флексорно-абдукционной позе, а также препятствует быстрой внутренней ротации бедра в первой стадии ходьбы и бега.
Ствол седалищного нерва в 90% случаев выходит в ягодичную область из полости таза под грушевидной мышцей. В 10% случаев он при переходе в ягодичную область прободает грушевидную мышцу. Таким образом, при возникновении синдрома грушевидной мышцы может быть:
компрессия седалищного нерва между крестцово-остистой связкой и измененной грушевидной мышцей;
компрессия седалищного нерва измененной грушевидной мышцей при его прохождении через мышцу (вариант развития седалищного нерва).
Для процедуры ЛИТ грушевидной мышцы используется шприц объемом 2 мл, содержащий 1%-ный раствор лидокаина, и шприц 10 мл, в который набирают комбинированный раствор, состоящий из 10 мл 0,25%-ного раствора лидокаина и 1 мл Мидокалма. Инъекция осуществляется согласно специальному протоколу [2].
Врач пальпаторно определяет анатомические точки-ориентиры (задняя верхняя ость подвздошной кости, вершина большого вертела, седалищный бугор) и соединяет их раствором йода, образуя треугольник. Затем из угла, вершиной которого служит место соединения задней верхней ости подвздошной кости с крестцом, опускают биссектрису. Последнюю делят на три равные части и отмечают точку между нижней и средней третями биссектрисы (рис. 7). В искомую точку тонкой иглой (1,6 см) внутрикожно вводят 1–2 мл 1%-ного раствора лидокаина до образования «лимонной корочки» (первый шприц 2 мл). После этого в область образованного желвака перпендикулярно поверхности кожи вводят длинную иглу (второй шприц 10 мл) на глубину 5–6 см до ощущения сопротивления, которое оказывает игле крестцово-остистая связка. Далее врач извлекает иглу на 1 см и, направляя ее несколько под углом 30° к прежней позиции, вновь вводит ее на глубину 1 см. После предварительной аспирации (возможно попадание в сосуд) вводится лекарственный раствор. По завершении процедуры ЛИТ пациенту рекомендуется провести 30 минут лежа на животе. Сеансы ЛИТ целесообразно повторить несколько раз с интервалом в три дня.
В целом, по нашим данным, использование Мидокалма в качестве основного лекарственного препарата для ЛИТ алгических синдромов у пациентов неврологического профиля (более 500 больных) позволило уменьшить интенсивность боли в среднем на 65% по цифровой оценочной шкале (Numerical Rating Scale – NRS) уже после первой инъекции. Это более чем в два раза эффективнее стандартной схемы выполнения ЛИТ с применением местных анестетиков (новокаина, лидокаина) и витаминов группы В (p
Заключение
Наш опыт применения раствора Мидокалма в составе ЛИТ болевых синдромов различной локализации свидетельствует о несомненной целесообразности использования данного препарата в повседневной клинической практике ввиду его высокой эффективности, хорошей переносимости и возможного снижения потребности пациентов в дополнительном приеме нестероидных противовоспалительных препаратов.
gaz.wiki — gaz.wiki
- Main page
Languages
- Deutsch
- Français
- Nederlands
- Русский
- Italiano
- Español
- Polski
- Português
- Norsk
- Suomen kieli
- Magyar
- Čeština
- Türkçe
- Dansk
- Română
- Svenska
Синдром пириформиса — причина, симптомы, диагностика, лечение и полезные советы.
Синдром Piriformis является одной из наиболее распространенных механических причин нервных болей в ногах и ишиасе. Синдром грушевидной мышцы включает дисфункцию и боль из-за напряжения в мышце грушевидной мышцы глубоко внутри сиденья. Из-за анатомии движения в тазовом суставе с той же стороны, что и напряженная грушевидная мышца, всегда будет немного уменьшаться — поэтому важно, чтобы оба сустава (регулировка суставов / мобилизация суставов) и мышцы лечились комплексно и хорошо.
Когда дело доходит до синдрома грушевидной мышцы, всегда будет сочетание факторов — помимо прочего, вы также часто будете чувствовать, что ягодичные мышцы более раздражены и болят с одной и той же стороны. Иногда утверждают, что это спорный диагноз, но недавние исследования показали, что этот диагноз далеко не спорный. Не стесняйтесь обращаться к нам на Facebook если у вас есть какие-либо вопросы или пожелания.
Пострадавшие от хронической боли — или, может быть, у вас есть вопросы о боли Присоединяйтесь к группе Facebook бесплатно «Ревматизм и хроническая боль — Норвегия: исследования и новости»Последние новости о научных исследованиях и публикациях в СМИ о хронической боли и ревматических заболеваниях. Здесь участники также могут получить помощь и поддержку — в любое время дня — путем обмена собственным опытом и советами.
Анатомия: где находится грушевидная мышца и для чего она нужна?
Грушевидная мышца находится глубоко внутри сиденья — по одной с каждой стороны. Он прикрепляется к тому, что мы называем крестцом (который спускается к копчику и поднимается до поясничного отдела позвоночника), и прикрепляется к большому треугольному прикреплению на бедре. Когда мы понимаем его анатомические особенности, нетрудно понять, как он может способствовать дисфункции как нижней части спины, так и бедра, когда они становятся слишком тугими. Грушевидная мышца вместе с ягодичными мышцами (особенно средней и малой ягодичной мышцами) является ближайшей к седалищному нерву мышцей, которая может вызывать местное раздражение. Это вызывает то, что мы называем ишиасом. ишиас.
Причина: что вызывает синдром грушевидной мышцы?
Есть несколько возможных причин этого синдрома. Чаще всего это чрезмерное использование или перегрузка с течением времени, которая вызывает повышенную чувствительность, сокращение (сокращение) и раздражение мышечных волокон, что, в свою очередь, приводит к появлению болевых сигналов в самих мышцах и окружающих областях. (1) Исследования также показали, что раздражение нервного корешка S1 в нижней части спины может способствовать более высоким порокам развития грушевидной мышцы и приводить к ее сокращению. Последнее вызвано тем, что нервные сигналы S1, помимо прочего, способны отправлять электрические сигналы в грушевидную форму. Затем необходимо устранить причину раздражения с помощью комплексного лечения (мышцы и суставы должны быть рассмотрены для достижения наилучшего эффекта) в сочетании с упражнениями и конкретными упражнениями.
Облегчение боли: Как вылечить синдром грушевидной мышцы?
Существует ряд мер, которые могут обеспечить обезболивание и облегчение боли при синдроме грушевидной мышцы — как активное, так и пассивное лечение. По естественным причинам, поскольку анатомическая форма грушевидной мышцы всегда связана с нарушением функции тазовых суставов и нижней части поясничного отдела позвоночника, настоятельно рекомендуется, чтобы врач, работающий как с суставами, так и с мышцами (например, мануальный терапевт), лечился в сочетании. тренировки и индивидуальные упражнения, конечно. В случае длительного синдрома грушевидной мышцы также может быть актуальным лечение волнами давления, которое проводится официально уполномоченным медицинским персоналом, таким как мануальные терапевты, физиотерапевты и мануальные терапевты.
Для самостоятельных измерений, регулярных растяжек и специальных упражнений, укрепляющих бедро упражнения групп), сиденье и стержень. Врач предоставит вам индивидуальные упражнения для вас и вашей презентации. Self-меры, такие как самомассаж (например, с точечные шары триггерные) к напряженным мышцам в сиденье и бедре может способствовать усилению кровообращения и ослаблению напряженных и чувствительных к боли мышечных волокон.
Презентация боли: симптомы синдрома грушевидной мышцы
Представление боли часто вызывает боль в тазу, бедре, а также может вызывать покалывание / радиацию глубоко в сиденье, а также дальше по направлению к ноге — в зависимости от степени раздражения седалищного нерва. Человек с очень выраженным синдромом грушевидной мышцы часто поворачивает стопу с той же стороны наружу, поскольку в этом положении грушевидная мышца оказывает меньшее давление на себя.
Боль часто пересекается с характерными симптомами ишиас / ишиас. Боль часто описывается как «глубокая», «зубная» и иногда иррадиация по ноге.
Другие общие симптомы синдром грушевидной мышцы эр:
- Нарушение движения тазового сустава на одной стороне
- Сброс давления над PSIS тазового сустава с той же стороны
- Изредка подшучивание / радиация вниз по ноге
- Чувство зубной боли глубоко внутри сиденья
- Может дать ощущение боли в хвосте
- Сброс давления в соседних мышцах сиденья и бедра
- Ненормальное движение в пострадавшем районе из-за боли и раздражения
Это часто совпадает с другими диагнозами, такими как люмбаго и нарушение движения таза — по естественным причинам из-за неправильной нагрузки и компенсации. Симптомы синдрома грушевидной мышцы могут различаться как по интенсивности, так и по продолжительности. Некоторые случаи легкие и проходят сами по себе, в то время как другие, более серьезные, требуют лечения профессиональных клиницистов, которые ежедневно работают с мышцами и суставами.
Эпидемиология: кто получает синдром грушевидной мышцы? Кто больше всего пострадал?
Синдром грушевидной мышцы поражает женщин в два раза чаще, чем мужчин — это связано с тем, что положение и анатомия таза у женщин отличаются от мужчин. Чаще всего этим заболеванием страдают люди в возрасте от 30 до 40 лет.
Упражнения и растяжка: какие упражнения могут помочь против синдром грушевидной мышцы?
Упражнения и тренировка для снятия синдрома грушевидной мышцы будут сосредоточены на двух основных целях:
- Способствовать большей гибкости и подвижности в мышцах сиденья и грушевидной мышцы.
- Укрепить мышцы бедра, ядра и сиденья, чтобы освободить открытые участки.
Повышение устойчивости бедра — как показано на эти упражнения — очень важно. Снижение силы бедра часто является фактором, способствующим развитию синдрома грушевидной мышцы, поэтому, естественно, укрепление бедра и других стабилизирующих мышц будет чрезвычайно важным. Для достижения наилучших результатов упражнения и растяжка должны сочетаться с профессиональным лечением у клиницистов, которые являются официально уполномоченными специалистами по мышцам и суставам (например, мануальным терапевтом).
Попробуйте это: — Как сделать бедра сильнее
И эти: 4 упражнения против синдрома Пириформиса
Лечение синдром грушевидной мышцы
Лечение синдрома грушевидной формы будет сосредоточено на восстановлении нормальных движений суставов, работе на мышечное напряжение (миалгия) и домашних упражнениях в форме тренировочной программы, направленной на решение этой проблемы.
Некоторые методы лечения могут быть:
- Иглоукалывание и игольчатое лечение: Лечение иглами может помочь при мышечной боли и спровоцировать усиление заживления близлежащих тканей. Речь идет о внутримышечной акупунктуре, а не о «китайской акупунктуре».
- Физическая обработка: Это включает в себя такие меры лечения, как ДЕСЯТКИ, массаж, термообработка, лечение холодом и растяжка.
- Медицинское лечение: Обезболивающие могут облегчить боль, но не устраняют первопричину проблемы.
- Мышцы Кнут Лечение: Мышечная терапия может уменьшить мышечное напряжение и мышечные боли в спине, бедрах и ягодицах.
- Совместное лечение: Специалист по мышцам и суставам (например, мануальный терапевт или мануальный терапевт) будет работать как с мышцами, так и с суставами, чтобы дать вам функциональное улучшение и облегчение симптомов. Это лечение будет адаптировано для каждого отдельного пациента на основе тщательного обследования, которое также учитывает общее состояние здоровья пациента. Лечение, скорее всего, будет состоять из коррекции суставов, работы мышц, консультирования по эргономике / осанке и других форм лечения, подходящих для конкретного пациента. При синдроме грушевидной мышцы особое внимание уделяется лечению тазовых суставов и поясничного отдела позвоночника, так как это оказывает прямое влияние на грушевидную мышцу и наоборот.
- Триггерный массаж / терапия мышечных узлов: Работа по обработке напряжения и напряжения в мышцах и сухожильных суставах может обеспечить облегчение боли и улучшение функций. Здесь вы также можете многого добиться даже с набором шариков триггерных точек разных размеров.
- Йога и медитацияЙога, внимательность, дыхательные техники и медитация могут помочь снизить уровень психического напряжения в организме. Хорошая мера для тех, кто слишком много стрессов в повседневной жизни.
Самопомощь: что я могу сделать даже при болях в мышцах и суставах?
Синдром грушевидной мышцы вызывает повышенное напряжение мышц спины, сиденья и таза. Мы всегда рекомендуем, чтобы самолечение было одним из основных способов борьбы с болью — регулярным самомассажем (например, с шариковая точка триггера) и растяжка может помочь предотвратить боль в мышцах и суставах.
1. Рекомендуется общее упражнение, специальные упражнения, растяжка и активность, но оставайтесь в пределах боли. Две прогулки в день по 20-40 минут полезны для всего тела и боли в мышцах.
2. Триггерная точка / массажные шарики мы настоятельно рекомендуем — они бывают разных размеров, поэтому вы можете ударить даже по всем частям тела. Нет лучшей самопомощи, чем эта! Мы рекомендуем следующее (щелкните изображение ниже) — это полный набор из 5 триггерных точек / массажных шариков разных размеров:
3. Обучение: Специальная тренировка с тренировочными приемами различных противников (например, этот комплект из 6 вязок разного сопротивления) может помочь вам тренировать силы и функции. Тренировка вязания часто включает в себя более специфические тренировки, которые, в свою очередь, могут привести к более эффективной профилактике травм и уменьшению боли.
4. Облегчение боли — охлаждение: Биофриз это натуральный продукт, который может облегчить боль, осторожно охлаждая область. Охлаждение особенно рекомендуется, когда боль очень сильная. Когда они успокоятся, рекомендуется термообработка — поэтому желательно иметь как охлаждение, так и нагрев.
5. Облегчение боли — Отопление: Разогрев мышц может улучшить кровообращение и уменьшить боль. Мы рекомендуем следующее многоразовая горячая / холодная прокладка (нажмите здесь, чтобы узнать больше об этом) — который можно использовать как для охлаждения (можно заморозить), так и для нагрева (можно нагреть в микроволновой печи).
6. Профилактика и лечение: Шум сжатия, как это вот так может увеличить кровообращение в пораженной области, тем самым ускоряя естественное заживление поврежденных или изношенных мышц и сухожилий.
Рекомендуемые продукты для снятия боли при боли
Биофриз (Холод / криотерапия — нажмите на изображение, чтобы узнать больше о продукте)
Узнайте больше здесь: — Это вы должны знать о фибромиалгии
источники:
1. Киршнер Дж. С., Фой П. М., Коул Дж. Л. (июль 2009 г.). «Синдром Пириформиса, диагностика и лечение». Мышцы и нервы. 40 (1): 10-8.
Задаваемые вопросы через наш бесплатный сервис запросов Facebook:
— Используйте поле для комментариев ниже, если у вас есть вопросы (гарантированный ответ)
Анатомия, костный таз и нижняя конечность, мышца грушевидной мышцы — StatPearls
Введение
Грушевидная мышца — это плоская грушевидная мышца, расположенная в ягодичной области бедра / проксимальном отделе бедра. Это одна из шести коротких мышц внешней вращательной группы в ягодичной области проксимального отдела бедра. Он проходит параллельно заднему краю средней ягодичной мышцы, глубоко до большой ягодичной мышцы. Грушевидная мышца берет свое начало в нескольких анатомических точках, включая переднюю поверхность латерального отростка крестца, позвоночную область ягодичных мышц и верхнюю / ягодичную поверхность подвздошной кости у края большой седалищной вырезки, капсулу. соседнего крестцово-подвздошного сустава, а иногда и крестцово-бугристой связки.Мышца проходит от таза в ягодичную область, проходя через большую седалищную выемку, и прикрепляется к медиальной стороне верхней части большого вертела бедренной кости. Сухожилие грушевидной мышцы соединяется с сухожилиями внутренней запирательной мышцы, а также с нижним и верхним гемеллусом (т. Е. Соединенным сухожилием) перед тем, как присоединиться к бедренной кости. Мышца упирается в заднюю стенку таза и заднюю стенку тазобедренного сустава. [1] [2]
Синдром грушевидной мышцы — неврологическое заболевание, которое часто проявляется болью в бедрах и ягодицах.[3] Синдром часто неправильно диагностируют и не лечат.
Структура и функции
Грушевидная мышца является внешним (или латеральным) вращателем бедра вместе с верхним и нижним гемеллюсом, квадратной мышью бедра, внутренней и внешней запирательной мышцами. Грушевидная мышца вращает бедро во время разгибания бедра и отводит бедро во время сгибания бедра. Отведение бедра имеет решающее значение при ходьбе, поскольку при этом вес тела смещается в противоположную сторону, что предотвращает падение.[4] [5] Грушевидная мышца также служит ориентиром в ягодичной области. Проходя через большое седалищное отверстие и почти полностью заполняя его, мышца делит его на верхний и нижний сегменты. Эта анатомия также помогает назвать нервы и сосуды региона. Верхний ягодичный нерв и выход артерии выше грушевидной мышцы. Нижний ягодичный нерв и артерия выходят снизу. Все остальные нервы и сосуды выходят из таза ниже грушевидной мышцы. Седалищный нерв обычно выходит из таза ниже грушевидной мышцы; тем не менее, вариации все же случаются, и вся мышца никогда не может проходить выше или через мышцу.В других вариантах седалищный нерв может быть разделен на его основные отделы, которые могут лежать по обе стороны от грушевидной мышцы, или одно отделение может проходить через мышцу, а другое — выше или ниже живота мышцы.
Эмбриология
Зачатки конечностей появляются через четыре недели в виде крошечных масс на вентролатеральной стенке тела. Взаимная индукция эктодермы и мезодермы формирует зачатки конечностей. Каждый зачаток изначально состоит из массы мезенхимальных клеток, покрытых эктодермой. По мере роста зачаток конечности получает иннервацию от последних четырех и первых трех крестцовых метамеров.По мере того, как дистальный конец конечности уплощается в пластинки для ног, на конечности появляются бороздки. К 9–12 неделям происходит вращение пластины ступни для совмещения с малоберцовой и большеберцовой костями. В то же время начинают расти мышцы на сгибательной и разгибательной поверхностях конечности.
Кровоснабжение и лимфатика
Зачатки конечностей появляются через четыре недели в виде крошечных масс на вентролатеральной стенке тела. Взаимная индукция эктодермы и мезодермы формирует зачатки конечностей. Каждый зачаток изначально состоит из массы мезенхимальных клеток, покрытых эктодермой.По мере роста зачаток конечности получает иннервацию от последних четырех и первых трех крестцовых метамеров. Когда дистальный конец конечности уплощается в пластинки стопы, на конечности появляются бороздки. Вращение пластины стопы происходит так, что она выравнивается с малоберцовой и большеберцовой костью к 9–12 неделям. В то же время начинают расти мышцы на сгибательной и разгибательной поверхностях конечности.
Нервы
Грушевидная мышца иннервируется ветвями передних ветвей S1 и S2 крестцового сплетения. В некоторых случаях мышца будет снабжаться только S2, а в других случаях это может быть вклад от нервных корешков L5.По крайней мере, у пятой части населения грушевидная мышца в разных частях пронизана седалищным нервом. Однако в некоторых случаях в него может проникнуть общий малоберцовый нерв. У некоторых людей мышца может объединяться со средней и малой ягодичными мышцами. Грушевидная мышца также может иметь одно или два прикрепления к крестцу или капсуле тазобедренного сустава. [6] [7]
Мышцы
Грушевидная мышца тесно связана со средней и большой ягодичной мышцами, внутренней запирательной мышцей и гемеллическими мышцами.
Физиологические варианты
Примерно у 20% населения седалищный нерв или его ветви иннервируют грушевидную мышцу. Существует множество разновидностей нервов, но примерно у 80% людей общий малоберцовый нерв проникает в мышцу.
Иногда анатомия грушевидной мышцы не может быть четко определена. Это отсутствие определения происходит из-за того, что мышца могла слиться со средней или малой ягодичной мышцами.
Хирургические аспекты
Хирургическое высвобождение рассматривается только в рефрактерных состояниях после исчерпания неоперационных методов.
Открытый хирургический доступ подразумевает полное освобождение сухожилия грушевидной мышцы от его прикрепления к задней части бедра. Кроме того, невролиз седалищного нерва часто выполняется в тандеме. Последний рекомендуется при запущенных / тяжелых фиброзных состояниях, отрицательно влияющих на ход самого нерва.
В целом результат операции зависит от хронического характера заболевания, но результаты часто бывают разными. Перед операцией пациентов следует проконсультировать относительно риска продолжения боли / симптомов даже после проведения хирургической процедуры.
Все пациенты с синдромом грушевидной мышцы должны пройти курс физиотерапии. Пациенту следует выполнять упражнения на растяжку и двигательные упражнения, чтобы уменьшить спайки нерва. Целью должно быть устранение симптомов и улучшение функции.
Клиническая значимость
Синдром грушевидной мышцы является недискогенной причиной компрессионной нейропатии, поражающей седалищный нерв на уровне седалищного бугра. [8] [9] [10]
Состояние часто неправильно диагностируется и недостаточно лечится.Боль в ягодицах часто путают с радикулитом, сакроилеитом, поясничной радикулопатией или вертельным бурситом. Число пациентов с синдромом грушевидной мышцы со временем резко увеличилось. Заболевание является причиной многих случаев частичной или полной нетрудоспособности. Задержка с постановкой диагноза приводит к хронической боли, гиперестезии, парестезиям и мышечной слабости.
Синдром грушевидной мышцы ассоциируется с болью в ягодицах со спорадической отраженной болью по ходу седалищного нерва.Люди, у которых седалищный нерв протыкает грушевидную мышцу, предрасположены к ишиасу. Ишиас проявляется покалыванием, онемением или болью глубоко в области ягодиц и вдоль седалищного нерва. Продолжительное сидение, подъем по лестнице, растяжка и приседание также могут усилить боль. Диагноз синдрома грушевидной мышцы ставится на основании анамнеза пациента и клинического обследования. Для исключения других патологий делают МРТ и исследования нервной проводимости. После постановки диагноза синдром грушевидной мышцы лечится с помощью физиотерапии и упражнений на растяжку.В редких случаях в грушевидную мышцу могут вводиться кортикостероиды или ботулинический токсин. Хирургия декомпрессии нерва — последнее средство лечения синдрома грушевидной мышцы.
Прочие вопросы
Фармакологическая терапия часто является первой терапией у пациентов с синдромом грушевидной мышцы. И НПВП, и анальгетики, отпускаемые по рецепту, используются для лечения этого состояния с разными результатами. В целом, некоторые исследования показывают, что НПВП предпочтительнее опиатов и, как правило, работают хорошо.
Миорелаксанты также использовались для лечения пациентов с синдромом грушевидной мышцы.Хотя эти агенты действительно работают, они также связаны со многими серьезными побочными эффектами, такими как сонливость, сухость во рту и головокружение.
Остеопатические манипуляции часто рекомендуются пациентам с синдромом грушевидной мышцы. Как прямые, так и непрямые остеопатические манипуляции могут облегчить нормальный диапазон движений и облегчить боль.
Инъекции стероидов также использовались для лечения синдрома грушевидной мышцы. Считается, что стероиды уменьшают воспаление вокруг нерва.Однако доказательства в пользу использования инъекций стероидов в хронических случаях отсутствуют. Во многих исследованиях частым осложнением инъекций стероидов была инфекция.
Вопросы для продолжения обучения / повторения
Рисунок
Бедро, правая, верхняя конечность, голова, ямка головы, круглая связка, шея, внутренняя запирательная мышца, гемелли, грушевидная мышца, наружная запирательная мышца, вертельная ямка, вертел, малый вертел, большой вертел Межвертельный гребень. Предоставлено Gray’s (подробнее…)
Рисунок
Мышцы Gemelli, Quadratus femoris, Obturator internus, Inferior gemellus, Superior gemellus, Piriformis. StatPearls Publishing Иллюстрация
Ссылки
- 1.
- Ripani M, Continenza MA, Cacchio A, Barile A, Parisi A, De Paulis F. седалищная область: нормальная и анатомия МРТ. J Sports Med Phys Fitness. 2006 сентябрь; 46 (3): 468-75. [PubMed: 16998454]
- 2.
- Takao M, Otake Y, Fukuda N, Sato Y, Armand M, Sugano N.Комплекс задней капсульной связки способствует стабильности тазобедренного сустава при дистракции. J Артропластика. Март 2018; 33 (3): 919-924. [PubMed: 29137900]
- 3.
- Пробст Д., Стаут А., Хант Д. Синдром грушевидной мышцы: обзор анатомии, диагностики и лечения. PM R. 2019 августа; 11 Приложение 1: S54-S63. [PubMed: 31102324]
- 4.
- Демирель А., Байкара М., Коджа Т.Т., Берк Э. Результаты ультразвуковой эластографии при синдроме грушевидной мышцы. Индийская J Radiol Imaging.2018 октябрь-декабрь; 28 (4): 412-418. [Бесплатная статья PMC: PMC6319104] [PubMed: 30662201]
- 5.
- Лунг К., Луи Ф. StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 14 августа 2020 г. Анатомия, брюшная полость и таз, верхний ягодичный нерв. [PubMed: 30571029]
- 6.
- Фишман Л.М., Хоссейни М. Синдром Пириформиса — диагноз сам по себе. Мышечный нерв. 2019 Апрель; 59 (4): 395-396. [PubMed: 30623985]
- 7.
- Iwanaga J, Eid S, Simonds E, Schumacher M, Loukas M, Tubbs RS.Большинство мышц грушевидной мышцы иннервируется верхним ягодичным нервом. Clin Anat. 2019 Март; 32 (2): 282-286. [PubMed: 30408241]
- 8.
- Шах С.С., Консуэгра Дж.М., Субхавонг Т.К., Ураков Т.М., Манзано Г.Р. Эпидемиология и этиология вторичного синдрома грушевидной мышцы: ретроспективное исследование, проведенное в одном учреждении. J Clin Neurosci. 2019 Янв; 59: 209-212. [PubMed: 30528358]
- 9.
- Najdi H, Mouarbes D, Abi-Akl J, Karnib S, Chamsedine AH, Jawish R. ЭМГ в диагностике синдрома грушевидной мышцы: надежность малоберцового H-рефлекса в соответствии с результатами, полученными после операции, Инъекция ботокса и лечение.J Clin Neurosci. 2019 Янв; 59: 55-61. [PubMed: 30501920]
- 10.
- Ilizaliturri VM, Arriaga R, Villalobos FE, Suarez-Ahedo C. Эндоскопическое высвобождение сухожилия грушевидной мышцы и исследование седалищного нерва. J Hip Preserv Surg. 2018 август; 5 (3): 301-306. [Бесплатная статья PMC: PMC6206698] [PubMed: 30393558]
Piriformis: спорный синдром?
Крис Маллак объясняет соответствующую анатомию и функциональную биомеханику грушевидной мышцы, подчеркивает роль, которую она играет в опорно-двигательной дисфункции, и рассматривает варианты лечения в случаях мышечной дисфункции
Грушевидная мышца (PM) хорошо известна в спортивной медицине как важная мышца задней части бедра.Это мышца, которая контролирует вращение и отведение тазобедренного сустава, а также известна своей «инверсией действия» во вращении. Кроме того, PM также привлекает внимание из-за своей роли в спорном «синдроме грушевидной мышцы», состоянии, которое является потенциальным источником боли и дисфункции не только среди населения в целом, но и у спортсменов.
Релевантная анатомия
Название piriformis впервые было придумано бельгийским анатомом Адрианом Спигелиусом в начале 17 века.Его название происходит от латинского слова «pirum», означающего «груша», и «forma», означающего «форма», то есть мышцы в форме груши (см. Рисунок 1).
Рисунок 1: Анатомия грушевидной мышцы
PM берет начало на передней поверхности крестца и прикрепляется к нему тремя мясистыми прикреплениями между первым, вторым, третьим и четвертым передними отверстиями крестца. Иногда его начало может быть настолько широким, что оно соединяется с капсулой крестцово-подвздошного сустава сверху и с крестцово-бугристой и / или крестцово-остистой связкой снизу.
PM — толстая и объемная мышца, которая, выходя из таза через большое седалищное отверстие, делит его на надпириформное и подгрушевидное отверстия. По мере того как он проходит переднебоковой через большое седалищное отверстие, он сужается, образуя сухожилие, которое прикрепляется к верхне-медиальной поверхности большого вертела, обычно сливаясь с общим сухожилием внутренней запирательной мышцы и мышцами гемелли.
Нервы и кровеносные сосуды в надпириформном отверстии — это верхний ягодичный нерв и сосуды, а в инфрапириформной ямке — нижние ягодичные нервы и сосуды и седалищный нерв (СН).Из-за своего большого объема в большом седалищном отверстии он может сжимать многочисленные сосуды и нервы, выходящие из таза.
PM тесно связан с другими короткими вращателями бедра, которые лежат ниже, такими как верхний гемеллус, внутренняя запирательная мышца, нижняя гемеллюс и наружная запирательная мышца. Основное отличие PM от других коротких ротаторов — это отношение к SN. PM проходит кзади от нерва, тогда как другие отаторы проходят вперед (см. Рисунок 2).
Рисунок 2: PM и его связь с седалищным нервом (SN) и другими вращателями бедра
Варианты
Было обнаружено несколько анатомических вариантов PM:
- Дополнительные медиальные прикрепления к первому и пятому крестцовым позвонкам и к копчику.
- Сухожилие может срастаться с средней или малой ягодичной мышцей выше или с верхней гемелой ниже.
- Менее чем в 20% случаев он делится на две отдельные части, через которые может проходить часть или весь седалищный нерв.
- Может сливаться с задней капсулой тазобедренного сустава в виде соединенного сухожилия с внутренней запирательной мышцей.
- Показано, что дистальное прикрепление PM различается по размерам и положению на надмедиальной поверхности большого вертела. Он может охватывать расстояние между 25-64% передне-задней длины большого вертела, при этом 57% прикрепляются к передней части и 43% к задней части.
- Pine et al (2011) тщательно изучили точку вставки и обнаружили, что существует четыре типа вставки, и они были классифицированы на основе отношения к внутренней запирательной части.Вариабельность положения и ширины дистального прикрепления мышцы PM может влиять на обоснованность концепции, известной как «инверсия действия» (см. Ниже).
Другой горячо обсуждаемый вопрос — это отношения между PM и SN. Вывод состоит в том, что существует несколько анатомических вариаций PM и его отношения SN. Подтипы этого варианта включают:
- Тип 1 (A ниже). Типичная мышца грушевидной формы с нервом, идущим вперед и ниже этого (в 70–85% случаев).
- Тип 2 (B ниже). ПМ делится на две части: общий малоберцовый нерв проходит между двумя частями, а большеберцовый нерв проходит вперед и ниже (обнаруживается в 10-20% случаев).
- Тип 3 (C ниже). Петлевая часть малоберцовой кости перекрывает верхнюю часть мышцы, а большеберцовая часть находится ниже (обнаруживается в 2-3% случаев).
- Тип 4 (D ниже). Неразделенный нерв, проходящий через ПМ (встречается примерно в 1% случаев).
Также считается, что встречаются еще два очень необычных варианта (см. E и F ниже).
Тип A — наиболее распространенный вариант, показывающий, что SN проходит ниже PM
.Функциональные особенности
Основные функциональные роли PM:
- Внешнее вращение бедра.
- Абдуктор при сгибании бедра на 90 градусов.
- При нагрузке PM ограничивает внутреннее вращение бедра во время фазы опоры при ходьбе и беге.
- Помогает вращателям короткого бедра в сжатии тазобедренного сустава и стабилизации сустава.
- Поскольку он может оказывать косое усилие на крестец, он может создавать сильную вращательную силу сдвига в крестцово-подвздошном суставе (КПС). Это приведет к смещению ипсилатерального основания крестца кпереди (вперед) и вершины крестца кзади.
Поскольку PM является самым задним из внешних ротаторов бедра из-за его прикрепления к передней поверхности крестца, он обладает наибольшим рычагом воздействия на тазобедренный сустав. Клинически часто наблюдается, что ПМ кажется плотным и гипертоническим, в то время как другие короткие вращатели бедра, расположенные ближе к оси вращения, становятся подавленными и гипотоничными.
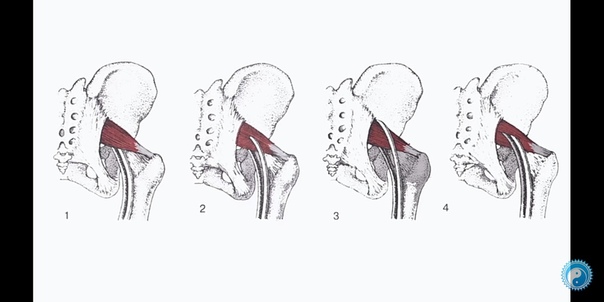
Инверсия действия
Наиболее спорным вопросом, связанным с функцией PM, является его роль «реверсирование-функция» или «инверсия действий». Многие авторы предположили, что по мере приближения угла бедра к 60-90 градусам и более сухожилие ПМ смещается вверх на большом вертеле. В результате его линия натяжения делает его неэффективным в качестве внешнего вращателя бедра; однако это способствует внутренней ротации бедра. Следовательно, он меняет свою роль вращения при больших углах сгибания бедра.
Функция PM при различных углах суставов является важным фактором для клинициста, который оценивает и лечит «синдром грушевидной мышцы». Часто рекомендуется растягивать бедро в сгибание, приведение и внешнее вращение, чтобы растянуть ПМ по ягодицам, используя концепцию «реверсирования функции».
Однако более поздние исследования анатомической диссекции показали, что прикрепление PM к большому вертлугу может быть различным, и в некоторых случаях он может вставляться в положение, при котором он не может полностью изменить свою функцию, например, в более заднем прикреплении. .Следовательно, вытягивание PM во внешнее вращение, когда бедро сгибается более чем на 90 градусов — на основе обратного действия — было бы неэффективным в качестве лечения или вводящим в заблуждение в качестве метода обследования.
Рисунок 3. Варианты соотношения грушевидной мышцы и седалищного нерва
Дисфункция МСК и синдром ПМ
Много десятилетий назад роль, которую ПМ играет в возникновении симптомов седалищного нерва, была впервые предложена Йоманом (1928), когда считалось, что некоторые случаи ишиаса могут возникать вне позвоночника.Это подтвердилось вскоре после того, как Freiberg и Vinkle (1934) успешно вылечили ишиас путем хирургического разделения PM. На основе вскрытия трупа Битон и Энсон (1938) выдвинули гипотезу о том, что спазм ПМ может быть ответственным за раздражение СН.
Термин «синдром грушевидной мышцы» был впервые введен Робинсоном в 1947 году и применялся к ишиасу, который, как считалось, был вызван аномалией в ПМ (обычно травматического происхождения), с упором на исключение более распространенных причин ишиаса, таких как ущемление нервных корешков. от выступа диска.Вскоре он стал общепризнанным клиническим субъектом, но без единого мнения о точных клинических признаках и диагностических тестах, позволяющих отличить его от других источников ишиаса.
Синдром грушевидной мышцы можно определить как клиническое проявление, при котором взаимодействие между PM и SN может раздражать SN и вызывать боль в задней части бедра с дистальным направлением вниз по задней поверхности бедра, имитируя «истинный ишиас». Выделение дисфункции в этой области обычно следует за исключением наиболее частых причин боли в ягодицах и радикулита.
В частности, жалобы на боль в ягодицах с дистальным направлением симптомов не являются уникальными для ПМ. Подобные симптомы преобладают при более клинически очевидных синдромах боли в пояснице и тазовых дисфункциях. Таким образом, необходимо провести тщательную оценку этих областей, чтобы исключить основную патологию. Было высказано предположение, что синдром грушевидной мышцы является причиной 5-6% случаев ишиаса. В большинстве случаев он встречается у пациентов среднего возраста (средний возраст 38 лет) и чаще встречается у женщин.
Патогенез синдрома грушевидной мышцы (ПС)
PS может быть вызвано или относиться к трем основным причинным факторам;
- Отмеченная боль из-за миофасциальных триггерных точек (см. Рисунок 4). Примеры включают тугие и укороченные мышечные волокна, вызванные чрезмерным использованием мышц, например приседаниями и выпадами при внешнем вращении, или прямой травмой. Это увеличивает обхват PM во время сжатия, и это может быть источником сжатия / захвата.
- Зажатие нерва вокруг большого седалищного отверстия при его прохождении через надпочечниковую ямку или внутри варианта PM.
- Дисфункция КПС, вызывающая спазм ПМ.
Рисунок 4: Расположение миофасциальной триггерной точки
Janvokic (2013) представил ряд причинных факторов в PS;
- Травма ягодичной кости в крестцово-подвздошной или ягодичной областях.
- Анатомические вариации.
- Миофасциальные триггерные точки.
- Гипертрофия ПМ или спазм ПМ.
- Вторичный по отношению к хирургии позвоночника, такой как ламинэктомия.
- Поражения, занимающие объемное пространство, такие как новообразования, бурсит, абсцесс, миозит.
- Внутригодичные инъекции.
- Бедренный штифт.
Симптомы
Типичные симптомы синдрома грушевидной мышцы включают:
- Ощущение сжатия или спазма в ягодицах и / или подколенных сухожилиях.
- Ягодичная боль (в 98% случаев).
- Боль в икре (в 59% случаев).
- Ухудшение из-за сидения и приседания, особенно если туловище наклонено вперед или нога скрещена над здоровой ногой.
- Возможные признаки периферических нервов, такие как боль и парестезия в спине, паху, ягодицах, промежности, задней поверхности бедра (в 82% случаев).
Рисунок 4: Расположение миофасциальной триггерной точки
Осмотр и обследование
- Пальпируемый спазм внутри и вокруг ПМ и внутренней запирательной мышцы, а также наружная болезненность над большой седалищной вырезкой (в 59–92% случаев). Пациент помещается в позу сима. Линия грушевидной мышцы перекрывает верхнюю границу ПМ и проходит непосредственно над большим вертелом до головной границы большого седалищного отверстия в крестце.Линия делится на равные трети. Полностью обработанный большой палец нажимает на точку максимальной чувствительности триггерной точки, которая обычно находится сбоку от соединения средней и последней третей линии.
- Сгибание бедра с активным внешним вращением или пассивным внутренним вращением может усугубить симптомы.
- Положительная зеркальная фотокамера, отклоняющаяся менее чем на 15 градусов от нормальной стороны.
- Признак Фрейберга положительный (в 32-63% случаев). Этот тест включает воспроизведение боли при пассивном форсированном внутреннем вращении бедра в положении лежа на спине, что, как считается, является результатом пассивного растяжения ПМ и давления на седалищный нерв в крестцово-остистой связке.
- Признак Пейсерс (в 30-74% случаев). Этот тест включает воспроизведение боли и слабости при отведении с сопротивлением и внешнем вращении бедра в сидячем положении.
- Боль в СПРАВЕДЛИВОЙ позе. Это включает воспроизведение боли, когда нога удерживается в сгибании, приведении и внутреннем вращении.
- Усиленный поясничный лордоз и сжатие сгибателей бедра предрасполагают к усилению сдавления седалищного нерва от седалищной вырезки укороченной грушевидной мышцей.
- Электродиагностические тесты могут оказаться полезными (см. Ниже).
Расследования
Обычные методы визуализации, такие как рентген, компьютерная томография и МРТ, как правило, неэффективны при диагностике синдрома грушевидной мышцы.
Тем не менее, электродиагностическое тестирование может иметь некоторую ценность.
Подробное обсуждение процесса электродиагностического тестирования выходит за рамки данной статьи; читатель может найти ссылки для более подробного описания того, как проводятся эти тесты.Однако цель этих испытаний — найти нарушения проводимости в SN. Такие результаты, как потенциалы с длительным латентным периодом (например, H-рефлекс большеберцового и / или малоберцового нерва) могут быть нормальными в состоянии покоя, но задерживаются в положениях, в которых внешние вращатели бедра затянуты.
Считается, что большеберцовый отдел SN обычно сохраняется, может быть поражен нижний ягодичный нерв, снабжающий большую ягодичную мышцу, и мышца атрофируется. Однако тестирование малоберцового нерва может дать более убедительные результаты, поскольку более вероятно, что это поврежденная часть SN.Зубец H может исчезнуть во время болезненной позиции принудительного приведения и внутреннего вращения пораженной ноги.
«Миф» о синдроме грушевидной мышцы
Стюарт 2003 утверждает, что синдром грушевидной мышцы — это часто чрезмерно используемый термин для описания любой неспецифической болезненности ягодиц с иррадиацией боли в ногах. Он утверждает, что только в редких случаях PM участвует в компрессии нерва SN, чтобы действительно квалифицироваться как синдром грушевидной мышцы. Он приводит лишь ограниченные доказательства и случаи, когда можно поставить диагноз синдрома грушевидной мышцы.
- Компрессионное повреждение СН ПМ. Стюарт цитирует исследования, в которых в нескольких отдельных исследованиях было замечено, что SN сжимается PM в таких случаях, как гипертрофия мышцы, обычные анатомические аномалии, такие как раздвоение PM, и из-за сжатия волокнистыми связками.
- Травма и рубцы на PM, ведущие к вовлечению SN; возможно, что редкие случаи истинного синдрома грушевидной мышцы были вызваны прямой тяжелой травмой PM из-за тупой травмы мышцы.Это называется «посттравматический ПС».
McCory (2001) поддерживает этот аргумент, утверждая, что более вероятно, что (учитывая анатомическое отношение PM к различным нервам в глубокой ягодичной области) боль в ягодицах представляет собой защемление ягодичных нервов и ущемление боли в подколенном сухожилии. заднего кожного нерва бедра, а не только SN. Это могло бы объяснить клинически наблюдаемый феномен в отсутствие дистальных неврологических симптомов седалищного нерва.Точно не установлено, является ли PM причиной сжатия. Возможно, что комплекс внутренней запирательной мышцы / гемелли является альтернативной причиной компрессии нервной ткани. Он предлагает использовать термин «синдром глубоких ягодиц», а не синдром грушевидной мышцы.
Рис. 5: Растяжка голубя для левого БДМ; Сгибание бедра, нейтральное приведение и максимальное внешнее вращение бедра
Рисунок 6: Растяжка для левого PM. Бедро в сгибании, нейтральном приведении и максимальной внешней ротации
Рис. 7. Растяжение задней цепи короткой ноги для правого PM.Бедро сгибание, приведение и нейтральное вращение на 90 градусов
Лечение
Когда считается, что синдром грушевидной мышцы существует, и врач считает, что диагноз поставлен, лечение обычно зависит от предполагаемой причины. Если ПМ тугой и находится в спазме, тогда первоначально консервативное лечение будет сосредоточено на растяжении и массаже напряженных мышц, чтобы удалить ПМ как источник боли. Если это не удается, то было предложено и может быть предпринято следующее:
- Блок местной анестезии — обычно выполняется анестезиологами, имеющими опыт лечения боли и выполнения блокады нервов.
- Стероидные инъекции в ЛС.
- Инъекции ботулотоксина в ПМ.
- Хирургический невролиз.
Здесь мы сосредоточимся на вмешательствах под руководством терапевта, таких как растяжение ПМ и прямой массаж триггерной точки. Всегда считалось, что растяжка PM выполняется в положениях сгибания бедра более 90 градусов, приведения и внешнего вращения, чтобы использовать эффект « инверсии действия » PM для изоляции растяжения этой мышцы независимо от других внешних вращателей бедра. .
Однако недавние данные Waldner (2015) с использованием ультразвукового исследования показали, что не было взаимодействия между углом сгибания бедра и толщиной сухожилия PM как при внутреннем, так и при боковом растяжении ротации бедра, что позволяет предположить, что PM не меняет свое действие. Кроме того, Пайн и др. (2011) и Фабрицио и др. (2011) в своих исследованиях на трупах обнаружили, что введение ПМ намного сложнее и разнообразнее, чем предполагалось. Возможно, что PM может инвертировать свое действие только в одних предметах, но не в других.
Таким образом, из-за разногласий и недоразумений по поводу концепции «инверсии действия», клиницисту рекомендуется «покрыть все основания» и выполнить два варианта растяжки PM — растяжку при сгибании, приведении и внешнем вращении и растяжку при сгибании. , приведение и внутреннее вращение. Примеры этих растяжек приведены на рисунках 5-7 выше.
Триггерные точки и массаж (см. Рисунок 8)
Лучше всего пальпировать триггерные точки PM в положении, предложенном Трэвелом и Саймонсом, как показано ниже.В этом положении врач может нащупать глубокие триггерные точки PM и приложить постоянное давление, чтобы смягчить триггерные точки, а также применить промывной массаж к мышце в этом положении. В этом положении большая ягодичная мышца расслаблена, и вам легче почувствовать глубже PM
.Рисунок 8: Предлагаемое расположение триггерных точек PM
Сводка
PM — глубокая задняя мышца бедра, которая анатомически тесно связана как с крестцово-подвздошным суставом, так и с седалищным нервом.Это внешний вращатель бедра при углах сгибания от нейтрального до 60 градусов, отводящий при сгибании, а также способствует разгибанию бедра.
Ранее считалось, что PM будет «инвертировать свое действие» или «реверсировать свою функцию» после 60 градусов сгибания, чтобы стать внутренним вращателем бедра. Однако недавние ультразвуковые и трупные исследования обнаружили противоречивые доказательства того, что эта «инверсия действия» на самом деле может не существовать.
PM — это мышца, которая является доминирующим вращателем и стабилизатором бедра, и поэтому имеет тенденцию сокращаться и становиться гипертонической.Поэтому для снижения тонуса мышц лучше всего использовать техники растяжки и массажа. Кроме того, он также вызывает сдавление и раздражение седалищного нерва, что часто называют синдромом грушевидной мышцы.
Какая у вас мышца грушевидной мышцы и почему она так сильно болит?
Несмотря на свою распространенность, синдром грушевидной мышцы понимается неправильно. Вот что вам нужно знать об анатомии грушевидной мышцы и связанной с ней боли, чтобы помочь вам освоиться:
См. Что такое синдром грушевидной мышцы?
Какая у вас грушевидная мышца?
Первое, что вам нужно знать о грушевидной мышце, это то, что она расположена в ягодице.В частности, мышца начинается в нижней части позвоночника и проходит через большую седалищную выемку. Затем он прикрепляется к верхней части каждой бедренной кости (у вас есть грушевидная мышца с обеих сторон тела).
См. Видео по анатомии седалищного нерва
Грушевидная мышца проходит по диагонали, а большой седалищный нерв проходит под ней. Однако у некоторых людей седалищный нерв полностью или частично проходит через грушевидную мышцу.
См. Седалищный нерв и радикулит
Грушевидная мышца выполняет 2 основные функции.Во-первых, это помогает вашему бедру вращаться. Во-вторых, ваша грушевидная мышца позволяет ноге и ступне поворачиваться наружу.
объявление
Почему так больно?
Синдром грушевидной мышцы определяется как состояние, при котором мышечный спазм грушевидной мышцы вызывает боль в ягодицах. Этот спазм также может усугубить близлежащий корешок седалищного нерва, что, в свою очередь, вызывает симптомы, похожие на ишиас, по большому седалищному нерву.
См. Симптомы ишиаса
Существует ряд возможных причин спазма грушевидной мышцы, в том числе:
- Раздражение грушевидной мышцы или крестцово-подвздошного сустава
- Травма, из-за которой стягивается грушевидная мышца
- Травма, вызывающая отек грушевидной мышцы
- Кровотечение в области вокруг грушевидной мышцы
См. Моя боль ишиас или что-то еще?
Общие симптомы грушевидной мышцы включают:
- Тупая боль в ягодице
- Повышенная боль при подъеме по склону
- Усиление боли после длительного сидения
- Боль, покалывание или онемение бедра, голени или стопы
См. Симптомы и диагностика синдрома грушевидной мышцы
Симптомы, ощущаемые вдоль большого седалищного нерва, не классифицируются как ишиас.Это потому, что ваша грушевидная мышца расположена не в поясничном отделе позвоночника, а в ягодице. Это различие важно, потому что лечение синдрома грушевидной мышцы может отличаться от лечения радикулита (который вызван множеством заболеваний нижней части спины).
Узнайте, что нужно знать о радикулите
Частью процесса диагностики синдрома грушевидной мышцы является исключение других возможных заболеваний, которые могут имитировать симптомы синдрома грушевидной мышцы, включая дисфункцию крестцово-подвздошного сустава или заболевание поясничного диска.В свете этого, если вы подозреваете, что у вас синдром грушевидной мышцы, важно не проводить самодиагностику, а записаться на прием к врачу.
См. Получение точной диагностики боли в спине
Подробнее:
Растяжка и физиотерапия грушевидной мышцы
Лечение синдрома грушевидной мышцы
Мышца грушевидной мышцы, место ее прикрепления и ее действия
Что означает грушевидная мышца?
- Латинское название грушевидной мышцы — musculus piriformis.
- Piriformis переводится как «грушевидная» мышца.
- Слово piriformis происходит от латинского слова pirum, означающего «груша», и forma, означающего «форма или форма».
Где крепится грушевидная мышца?
- Мышца прикрепляется к переднему крестцу, который находится внутри тазовой чаши.
- Другой конец мышцы прикрепляется к самой вершине бедренной кости, которая называется большим вертелом.
Изучите все свои мышцы
Как действует грушевидная мышца?
Эта мышца вращает бедро наружу и способствует отведению бедренной кости в тазобедренном суставе.Хотя мы не часто отводим ногу таким образом, чтобы активировать эту мышцу, один пример этого действия происходит в балансирующих позах на одной ноге, когда грушевидная мышца помогает стабилизировать таз.
Позы, при которых эта мышца сокращается
Грушевидная мышца сокращается с правой стороны для стабилизации таза относительно бедренной кости.
Позы, в которых эта мышца удлинена
Голубь — классический пример. Чем ближе передняя нога параллельна передней линии мата, тем сильнее давление на грушевидную мышцу.
Общие проблемы и дополнительная информация
Среди мышц особенно популярна грушевидная мышца. Некоторое время назад я написал об этом статью под названием «Грушевидная мышца — настоящая боль в…». Об этом также упоминается в двух других статьях: одна о боли в костях сидя, а другая — о взаимоотношениях ягодичных и поясничных мышц. Но давайте прямо здесь уделим ему то внимание, которого он заслуживает. Мышца — громоотвод. Каждый раз, когда у кого-то болит ягодица, это должно быть грушевидной мышцы, верно? Может быть, но не обязательно причиной боли.Существует множество других причин боли в ягодицах, как описано в статьях, на которые я ссылался выше.
Синдром грушевидной мышцы
Синдром грушевидной мышцы, вероятно, одна из самых популярных причин, о которых все слышали о грушевидной мышце. Это синдром, который, кажется, живет под эгидой радикулита. Хотя тугая грушевидная мышца, сдавливающая седалищный нерв, является частью описания этого синдрома, на самом деле он более конкретен. Фактически, одной из наиболее частых причин является повторяющееся сокращение мышцы.Извините, бегуны, у вас больше шансов заболеть синдромом грушевидной мышцы. Если у вас есть тугая, и вы хотите ее растянуть — отлично, просто не переусердствуйте. Хотя растяжка может помочь, слишком сильная растяжка может еще больше воспалить! Хотя есть несколько поз, которые растягивают эту мышцу, я обычно рекомендую для этой цели голубя и его разновидности.
Триггерные точки
Грушевидная мышца — обзор
Анатомия грушевидной мышцы и седалищного нерва
Грушевидная мышца имеет пирамидальную форму и берет начало от передней поверхности крестцовой капсулы S2 – S4. крестцово-подвздошный сустав и ягодичная поверхность подвздошной кости около задней поверхности подвздошной ости. 8 Он проходит латерально через большое седалищное отверстие, становится сухожильным и входит в грушевидную ямку на медиальной стороне большого вертела бедренной кости (рис. 67.1). Вентральные ветви спинномозговых нервов S1 и S2 проходят в глубокую поверхность грушевидной мышцы, иннервируя ее. 9 Основная функция грушевидной мышцы — отведение и внешнее вращение бедренной кости. 10 Седалищный нерв, задний кожный нерв бедра, ягодичные нервы и ягодичные сосуды проходят ниже грушевидной мышцы.
При типичном диаметре 2 см седалищный нерв образован вентральными ветвями (L4 – S3) пояснично-крестцового сплетения и выходит из таза через большое седалищное отверстие. Поскольку это смешанный нерв, он содержит как двигательные волокна, которые снабжают заднюю часть бедра, бедра и колено, так и сенсорные волокна, которые снабжают всю поверхность ноги дистальнее колена, за исключением переднемедиального отдела голени и медиальной части голени. оплачивать. 11 Седалищный нерв обычно проходит ниже грушевидной мышцы, а затем разделяется на большеберцовый нерв и малоберцовый нерв, что обычно происходит в верхнем углу подколенной ямки.
Анатомические варианты между седалищным нервом и грушевидной мышцей были описаны в литературе с уровнем распространенности от 6,4% до 16,9%. 12,13 Существует корреляция между анатомическими вариациями седалищного нерва и повышенной вариабельностью других морфометрических измерений нижних конечностей. 4 Клиническое значение вариантной анатомии остается спорным, поскольку не было различий в частоте аберрантной анатомии в серии хирургических случаев пациентов с PS и трупной диссекцией (16.2% против 16,9%), ставя под сомнение его важность в патогенезе PS. 13
Было описано шесть возможных анатомических вариантов седалищного нерва и грушевидной мышцы, которые были классифицированы системой классификации Бисона и Ансона (таблица 67.1). 14 Аномалии грушевидной мышцы и седалищного нерва могут вызвать истинный ишиас. Сдавливание обычно происходит между сухожильным отделом мышцы и костным тазом. Аномальное течение седалищного нерва или более мелкие отделы, которые не так прочны, как седалищный нерв большого калибра и хорошо защищенный седалищный нерв, более подвержены сжатию из-за мышечной гипертрофии. 15 Исследование 250 трупов выявило анатомические вариации во взаимоотношениях нерва и мышцы у 11,7% 16 населения. Доля людей с аномальной анатомией ранее описывалась как варьирующаяся от 8% 11 до 21%, 15 , что дополнительно демонстрирует, что значительная часть населения демонстрирует этот анатомический фактор риска, который является возможной этиологией PS. Однако, как отмечалось выше, клиническое значение вариантной анатомии остается спорным. 13
Анатомия йоги | Грушевидная мышца
В классе колеблющихся Поз Дерева в углу возвышалось одно дерево. Врикшасана ученицы имела некоторую волнистость, как и все остальные, но в центре была необычная устойчивость, которая была больше, чем просто концентрация: она открыла ключ, который позволил стабильности и легкости сиять на протяжении всей позы. Ключ — как удивительный, так и недооцененный — это небольшая мышца, которая в значительной степени способствует стабильности крестца и обеспечивает легкость и открытость при выполнении сложных поз йоги.Эта мышца — грушевидная.
Грушевидная мышца — это, прежде всего, внешний ротатор, одна из множества маленьких глубоких мышц, которые вращают ногу наружу в области бедра. Он известен тем, что вызывает седалищную боль. Когда грушевидная мышца сжимается, она защемляет седалищный нерв и вызывает жгучую боль в различных точках пути нерва, который проходит от ягодиц до стопы. Плотность в грушевидной мышце также может вызвать горячие боли в ягодицах во время растяжки бедер, такой как поза голубя, и может вызвать наклон вперед с ощущением напряжения в ягодицах вокруг тазобедренных суставов и крестца.Ограничения в грушевидной мышце могут привести к боли и напряжению в нижней части спины — даже во время повседневной деятельности и наклонов в таких позах, как Уттанасана (наклон вперед стоя).
По всем этим причинам грушевидная мышца может казаться не более чем нарушителем спокойствия, вызывающим боль, несоразмерную ее функции. Но эта мышца служит важной цели. Его основная задача — обеспечить устойчивость крестца, треугольной кости, соединяющей заднюю часть таза с позвоночником.Чтобы понять, как он достигает этого подвига, помогает визуализировать грушевидную мышцу. За тазобедренными впадинами расположены две грушевидные мышцы, простирающиеся от верхнего внешнего угла каждой бедренной кости (бедренной кости) до крестца. Мышцы грушевидной мышцы соединены полосой соединительной ткани или фасцией, которая проходит через крестец чуть выше копчика. Чтобы представить это, представьте, что кости ваших ног — это два дерева. Мышцы грушевидной мышцы — это две вееры веревок, которые переходят в фасциальный гамак, висящий между двумя деревьями.Крестец сидит и качается в гамаке, приспосабливаясь к качанию и движению деревьев. Этот фасциальный гамак — это секрет грушевидной мышцы, регулирующий движение и стабильность в крестцово-подвздошных суставах.
И суставы SI сложно регулировать. Суставы должны быть достаточно свободными, чтобы кости таза могли двигаться вместе с ногами при ходьбе или беге, и в то же время достаточно устойчивыми, чтобы поддерживать позвоночник, когда он опирается на крестец. Грушевидная мышца помогает удерживать крестец вместе, но она также должна знать, когда отпустить.
Иди сюда
Когда вы делаете шаг, ударная волна движется вверх по вашей ноге к бедру, и суставы SI должны удерживать таз вместе против этого удара. Грушевидная мышца помогает связкам крестцово-подвздошного сустава еще сильнее сокращать и обнимать крестцово-подвздошный сустав во время этой фазы переноса веса на ногу. Но как только ваш вес сходит с пятки, грушевидная мышца должна расслабиться и позволить тазовой кости качаться вместе с ногой. Это точно настроенный танец объятия и расслабления, а хорошо скоординированная пара грушевидных мышц создает ощущение стабильности и легкости в вашем тазе, что придает вашей шагу юношеский подъем.
Но если хрупкое равновесие нарушено, и они станут слишком тугими или слишком рыхлыми, вы столкнетесь с проблемами, включая боль в подвздошном суставе. Плотная грушевидная мышца может защемить седалищный нерв, большой и длинный нерв, зажатый между грушевидной мышцей и другим внешним вращателем, известным как гемелл, вызывая иррадирующую боль в ягодицах, подколенных сухожилиях, икре, пятке и даже до пальцев ног. Поскольку эти виды боли вызваны хроническим стеснением, асаны, растягивающие грушевидную мышцу для снятия стеснения, являются обычным лечением.А асана может быть способом научиться перемещать таз, чтобы мы не отвисали в гамаке грушевидной мышцы, затягивая и натягивая веревки.
Мышцы грушевидной мышцы также могут не справиться со своей задачей, если они недостаточно напряжены, чтобы выполнять свою работу для крестца. Иногда крестцовые связки гипермобильны либо по наследству, либо в результате многолетнего чрезмерного растяжения, что затрудняет стабилизацию грушевидной мышцы суставов.
Один из способов определить, гипермобильны ли крестцовые связки, — это наблюдать за своей позой.Когда таз обычно — и чрезмерно — наклонен вперед, образуя глубокую внутреннюю дугу в пояснице, крестец отклоняется от опоры гамака грушевидной мышцы, что помогает сохранять суставы SI напряженными и стабильными. Это очень похоже на привычку опираться на одну сторону гамака, балансируя на грани падения. Он очень нестабилен, и этот тип нестабильности может вызвать колющую боль в пояснице.
Правильно
Чтобы помочь грушевидной мышце правильно выполнять свою работу, важно установить выравнивание таза, обеспечивающее баланс между хронической стесненностью и слабостью.Ключ к пониманию этого лежит в осознании своих сидячих костей. Попробуйте следующее: сядьте на устойчивый стул и почувствуйте под собой свои сидячие кости. Оттуда отклоните таз назад в полусогнутом положении. Почувствуйте, как ваши седалищные кости скользят вперед, когда вы отклоняетесь назад, загибая копчик. Это вернет вас в гамак грушевидной мышцы и связок нижней части спины, и вы сможете почувствовать сжатие или хватание грушевидной мышцы и других глубоких мышц, окружающих сидячие кости.
Затем наклоните таз в другом направлении, выгибая спину внутрь и разводя сидячие кости назад и в стороны, чтобы вы опирались на их передние края. Обратите внимание, как ваша поясница и пах начинают затвердевать. На самом глубоком уровне мышцы-сгибатели бедра укорачиваются в результате наклона таза вперед. И обратите внимание, как мышцы у внешних краев сидячих костей и позади тазобедренных суставов, включая грушевидную мышцу, неактивны. Низкая спина будет ощущаться напряженной из-за наклона таза вперед, но крестцовые суставы будут чувствовать себя нестабильными и неподдерживаемыми.
Переместив таз между этими двумя крайностями, попытайтесь найти золотую середину. Позвольте копчику утяжелиться и опуститесь так, чтобы ваш вес приходился на центр ваших сидячих костей. Когда вы делаете это, вы предлагаете копчику и крестцу опуститься в фасциальный гамак грушевидной мышцы, что обеспечивает большую поддержку и стабильность суставов SI. Также должно быть ощущение, что вы стоите прямо на сидячих костях, что создает тонус и приподнимает нижнюю часть живота, а также тонизирует и поддерживает мышцы крестца чуть ниже талии.Этот тип упражнений на осознание поможет вам научиться удерживать таз в здоровом положении и уравновесит тонус всех задействованных мышц, особенно грушевидной мышцы. Тем не менее, обратите внимание, как говорится, что копчик должен быть тяжелым, а не «совать». В какой-то момент своей карьеры йоги вы, возможно, слышали инструкцию «загибать» копчик вниз и вперед, чтобы предотвратить защемление в пояснице и крестце, особенно во время прогибов. Но если вы сосредоточитесь только на этом действии, оно фактически дестабилизирует крестец, наклоняя его назад.Он также сжимает грушевидную мышцу в тазобедренном суставе — именно там, где вы не хотите, чтобы он сжимался. Простое переключение вашего внимания с действия «черпания» на правильное заземление через ноги позволит грушевидной мышце делать то, что она умеет лучше всего: обеспечивать стабильность суставов SI, поддерживая крестец в гамаке. Это особенно полезно при более глубоких движениях при сгибании вперед и назад, а также для снятия скручивания в суставах SI во время скручиваний.
Вы можете развивать это осознание выравнивания таза, когда вы тоже стоите.Вы можете заметить, что вместо того, чтобы иметь хорошо сбалансированный таз, вы обнаруживаете, что стоите с загнутым копчиком, пахом выдвинутым вперед и вывернутыми ногами. В таком положении верхняя часть бедер разворачивается, а грушевидная мышца укорачивается. Крестец слишком сильно сидит в своем гамаке, стягивая грушевидную мышцу на внешней стороне бедра сразу за головкой бедренной кости. Эта стесненность проявляется в виде глубоких ямок на внешних сторонах ягодиц. В этом случае сжатие грушевидной мышцы особенно влияет на внешнюю поверхность бедра и сдавливает суставы SI и поясничный отдел позвоночника.
Так же, как вы нашли оптимальное положение таза в сидячем положении, вы можете найти его и в положении стоя. Это приятное место в вашей позе, где мышцы грушевидной мышцы лучше всего расположены для стабилизации крестца без чрезмерного напряжения в ягодицах или тазобедренных суставах, приносит ощущение легкости и энергии. Когда вы его обнаружите, вы почувствуете, что ноги действительно заземлены, без ощущения твердости или чрезмерных усилий.
Чтобы найти оптимальное выравнивание грушевидной мышцы в обычном положении стоя, слегка согните колени, чтобы разблокировать их, немного наклоните таз вперед — ровно настолько, чтобы углубить внутреннюю дугу в пояснице и смягчить пах, — а затем сместите бедра. назад, пока не почувствуете, что ваш вес становится более устойчивым через центр пяток.В то же время разведите пальцы ног и приложите одинаковый вес ко всем четырем углам стопы. Затем, выпрямляя ноги, позвольте копчику опуститься, мягко тонизируя и поднимая мышцы живота.
Представьте себе копчик, легко сидящий в гамаке грушевидной мышцы; любое дополнительное усилие, направленное на копчик, выводит вас из этой зоны комфорта, укрепляя пах и сгибатели бедра. Когда вы чувствуете опору в костях ног и ощущаете легкость и подъем в сводах стоп и тазовом дне, вы обнаруживаете золотую середину, где ваши бедра выровнены, а грушевидная мышца поддерживает крестец.
Могущественный союзник
Путь к тому, чтобы сделать грушевидную мышцу своим другом, лежит в этой тонкой практике перестройки, используя в качестве ориентира ощущение веса и выравнивания в ваших сидячих костях и ступнях. Но само по себе это может показаться слишком тонким. Есть третий игрок, который помогает вам стабилизировать и центрировать, оказывая успокаивающее влияние на грушевидную мышцу: ягодичные мышцы.
Ягодичные мышцы обеспечивают мощную поддержку вторичным действиям грушевидной мышцы — внешнему вращению и отведению, что позволяет грушевидной мышце лучше выполнять свою основную функцию стабилизации суставов SI.Основное внимание в работе с ягодичными мышцами, чтобы ослабить грушевидную мышцу, уделяется так называемому отведению. В случае ног и бедер под отведением понимается отведение одной ноги в сторону от средней линии тела. Похищение может быть фактическим движением или изометрическим действием. Когда это изометрическое упражнение, отведение ягодиц стабилизирует тазобедренный сустав. Например, когда вы балансируете на одной ноге, ягодичные мышцы сокращаются так же, как когда вы поднимаете ногу в сторону. Но поскольку стоячая нога не может двигаться, таз поднимается и выравнивается на бедре.Чем эффективнее это делают ягодичные мышцы, тем больше свободна грушевидная мышца для стабилизации подвздошных суставов. Но если ягодичные мышцы не работают, таз качается и наклоняется в сторону бедра, в результате чего грушевидная мышца сокращается в отсутствие помощника.
Когда вы работаете над оптимальным выравниванием таза в повседневных сидячих и стоячих позах, вы можете запечатлеть ощущения правильного выравнивания и применить их в своих позах йоги. Там преимущества задействования ягодичных мышц, которые берут на себя работу по отведению и разряжают грушевидную мышцу, чтобы делать то, что у нее получается лучше всего, станут еще более очевидными.Вы почувствуете легкость и простор в пояснице во время наклонов вперед и назад, а также почувствуете большую легкость и устойчивость в самом центре во время стоя и балансирующих поз.
Практика похищения: Уттанасана (наклон вперед стоя)
Когда вы практикуете отведение в Уттанасане, вы используете ягодичные мышцы для центрирования и стабилизации бедренных костей в тазобедренных суставах. Это поможет вам избавиться от привычки висеть в гамаке грушевидной мышцы для поддержки, а также облегчит наклон вперед и снизит нагрузку на нижнюю часть спины.
Начните стоять, расставив ноги на ширине плеч. Согните ноги в коленях и разведите бедра и ступни в стороны, как если бы вы пытались растянуть липкий коврик между ступнями. Держите колени прямо, чтобы бедро не разворачивалось наружу. Не разводите ступни в стороны так сильно, что вы чувствуете, как ваши ягодицы сжимаются внутрь, а лучше почувствуйте, как мышцы над тазобедренными суставами тянут верхнюю часть бедер в стороны наружу, в сторону от тазобедренных суставов. Расширение бедер — это абдукция.Вы также почувствуете легкое расширение или расслабление в крестце, на уровне талии или ниже, а также в пояснице. Вам решать, насколько достаточно похищения, чтобы вызвать это чувство освобождения. Если вы склонны к напряжению в пояснице и подколенных сухожилиях, уделите особое внимание изометрическому растяжению пяток, не поворачивая колени внутрь.
Из этого занятого положения стоя перейдите в наклон вперед. Сначала слегка наклоните таз вперед, увеличивая внутреннюю дугу в пояснице, и отведите бедра назад, пока не почувствуете, что ваш вес переходит в центры пяток.Слегка согнув колени и отводя бедра, наклонитесь вперед в бедрах, чтобы коснуться пола, блоков для йоги или стула. Вы можете выпрямить ноги, чтобы завершить растяжку подколенного сухожилия, но продолжайте изометрически раздвигать внутренние пятки, чтобы увеличить растяжение к внешним краям ног и бедер. Это действие освобождает грушевидную мышцу вместе с другими вращателями. Если вы очень гибкие, притирайте пятки, сохраняя при этом отведение. Это действие задействует гамак грушевидной мышцы, стабилизируя крестец, уменьшая при этом крайний наклон таза вперед, который тянет за крепления подколенного сухожилия.Чтобы приподняться, не напрягая поясницу, слегка согните колени и изометрически разведите бедра в стороны.
Создание стабильности: Врикшасана (поза дерева)
Уравновешивающие позы заставляют грушевидную мышцу в стоячей ноге активно работать, чтобы стабилизировать SI-сустав, в то же время задействуя ягодичные мышцы для удержания таза на одном уровне. Поза дерева заставляет вас использовать ягодичные мышцы для отведения и раскрытия бедра поднятой ноги, одновременно обучая вас не чрезмерно использовать грушевидную мышцу, подгибая или зачерпывая копчик.
Встаньте в Тадасану (позу горы) рядом со стеной с левой стороны. Расставив ступни на расстоянии бедер, слегка выверните правую ногу, чтобы вам было легче заземлить внешнюю пятку и активировать грушевидную мышцу. Перенесите вес на правую ногу, перенося вес на внешнюю пятку. Равномерно распределите вес между бугорком большого пальца и внешней частью пятки и разведите пальцы ног.
Когда вы опускаетесь в землю через кости правой ноги, вы почувствуете, как активируются ягодичные мышцы внешнего бедра, чтобы таз оставался устойчивым и ровным.Поднимите левую ногу, развернув бедро в сторону, и поместите пятку на внутреннюю поверхность правого бедра, сразу за бедренной костью. Ваше левое колено будет соприкасаться со стеной, чтобы помочь вам удерживать равновесие. Держите бедра и туловище прямо вперед.
Твердо прижмите правое бедро к левой пятке, продолжая прижимать правую ногу. В то же время прижмите левую пятку к правому бедру, чтобы правая нога не вывернулась излишне.Небольшое вращение бедра внутрь не дает грушевидной мышце напрягаться.
Чтобы открыть левое бедро, вдохните и напрягите нижнюю часть живота, втягивая ямку живота к позвоночнику и вверх. Прижмите левое колено к стене, продвигаясь вниз через стоящую ногу и вверх через голову. Благодаря сочетанию всех этих сил ваше левое бедро откроется естественным образом, без ощущения защемления или захвата левой грушевидной мышцей (что вы можете почувствовать глубоко в левой ягодице, сразу за тазобедренным суставом).
Сожмите ладони вместе перед сердцем. Затем отпустите позу и повторите с другой стороны.
Растяжка тугой грушевидной мышцы: поза голубя
Поза голубя растягивает ту часть грушевидной мышцы, которая вызывает больше всего проблем. Ягодичные мышцы обеспечивают некоторое отведение, чтобы снизить интенсивность растяжения. Из Адхо Мукха Шванасаны (поза собаки лицом вниз) вытяните правую ногу вперед, колено к внешнему краю коврика, пятку на уровне левого бедра, голень под углом примерно 45 градусов к поверхности мата. перед ковриком.Наклонитесь вперед и вытяните левую ногу назад. Чтобы глубже погрузиться в растяжку правой грушевидной мышцы, поверните пальцы левой ноги вниз, поднимите левое колено и отведите бедра назад. Правое бедро должно вращаться, а правое бедро опускаться к полу. Если ваше бедро не доходит до пола, поддержите его блоком или сложенным одеялом. Оттуда наклонитесь вперед, чтобы еще больше усилить растяжение грушевидной мышцы.
Затем укажите через большой палец левой ноги и поверните бедро по спирали внутрь так, чтобы центр мышцы бедра был обращен к полу.Точка вашего левого бедра будет больше повернута к полу, увеличивая растяжение правой грушевидной мышцы. Если растяжение слишком интенсивное или вызывает скручивание в правом колене, сядьте на опору повыше. Чтобы задействовать ягодичное отведение, поднимите туловище прямо и слегка приподнимите бедра от пола. Подтяните ямку живота назад к позвоночнику и изометрически разведите бедра в стороны, задействуя внешние бедра так же, как вы это делали в Уттанасане. Затем опустите таз в пространство между ними, позволяя тазу слегка наклониться вперед по мере необходимости.Грушевидная мышца будет интенсивно растягиваться, но обратите внимание, как при отведении бедер растяжение распространяется по всему бедру, освобождая пространство для расслабления в области крестца.
Дуг Келлер преподает йогу по всему миру.
Иннервация и артериальное кровоснабжение грушевидной мышцы
Грушевидная мышца, расположенная глубоко в ягодичной области, важна не только для бокового вращения бедра? Он также работает как ориентир, по которому мы можем идентифицировать несколько нервов / сосудов, которые проходят сверху и снизу от него.
Piriformis берет начало от передней поверхности крестца и прикрепляется к верхней границе большого вертела бедренной кости. Он обеспечивает внешнюю ротацию, отведение и разгибание тазобедренного сустава, а также стабилизацию?
Если рассечь большую ягодичную мышцу, можно увидеть излияние структур.
Превосходно
Выше мы видим ягодичный нерв и артерию:
Высшие структуры, относящиеся к грушевидной мышцеВнизу (через большое седалищное отверстие)
Внизу мы видим: P задний кожный нерв к бедру, I нижний ягодичный нерв, N от направления до quadratus femoris, P udendal нерв, I от внутреннего полового члена к сосудам запирательного канала , internus, S циатозный нерв.:
Нижние структуры, относящиеся к грушевидной мышцеИскусная мнемоника для нижних структур — PIN и PINS !
Иногда седалищный нерв может быть сдавлен или раздражен в этой области как форма ишиаса?. Это происходит, когда у человека есть анатомические изменения мышцы и нерва. Состояние известно как синдром грушевидной мышцы. Его часто можно определить с помощью МРТ и лечить хирургическим путем?
Ягодичная область часто используется для внутримышечных инъекций в верхний наружный квадрант?.

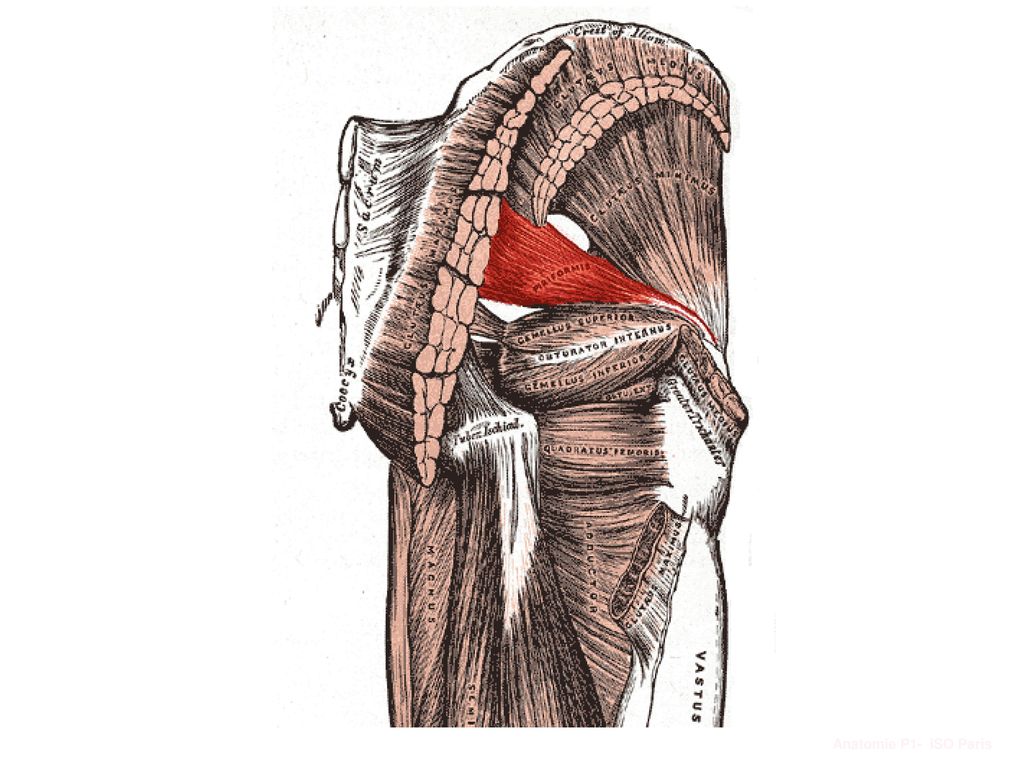 musculares plexus sacralis (SI—SII (SIII)))
musculares plexus sacralis (SI—SII (SIII)))
 При возникновении выраженных вегетативных реакций манипуляция должна быть прекращена и начаты мероприятия по их купированию. Наблюдение за больным должно быть продолжено и после проведения ЛИТ – от 30 минут до трех часов в зависимости от вида процедуры.
При возникновении выраженных вегетативных реакций манипуляция должна быть прекращена и начаты мероприятия по их купированию. Наблюдение за больным должно быть продолжено и после проведения ЛИТ – от 30 минут до трех часов в зависимости от вида процедуры.
 3).
3).