Блуждающие боли по всему телу: причины и лечение
Содержание:
- Причины блуждающих болей;
- Боль в разных участках тела;
Иногда пациенты жалуются на блуждающие боли по всему телу различной интенсивности, они могут внезапно появляться и исчезать независимо от времени суток. В МКБ 10 нет такого заболевания, обычно симптомы провоцируют разные патологии или нарушения, которые протекают в латентной или подострой стадии. Часто клиенты приходят к травматологу и спрашивают, почему немеют руки и ноги, а в таких случаях нужна консультация невролога. А вот мигрирующие боли в мышцах вылечит терапевт. Определить провоцирующий фактор поможет проведение диагностики.
Причины блуждающих болей
Когда болят все мышцы, кости и суставы всего тела, поиск причин начинается с визита к врачу. Но чтобы знать, к какому именно доктору идти, нужно учитывать наличие у себя хронических заболеваний, перенесенных инфекций или предрасположенности к развитию различных патологий.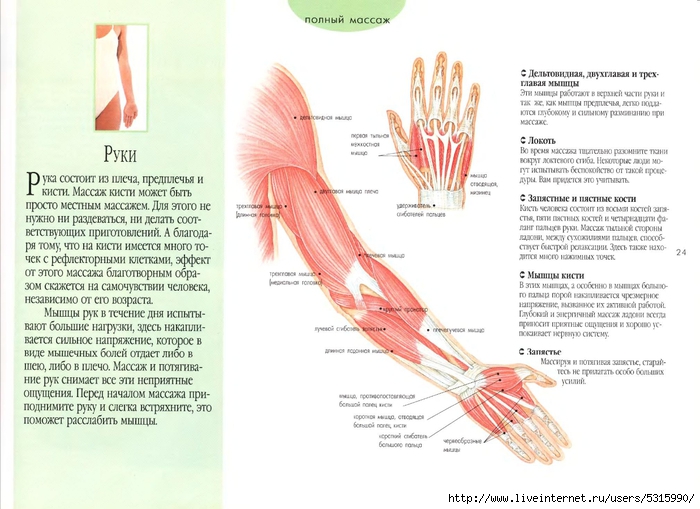
Все провоцирующие факторы могут быть общие и характерные для определенной локализации симптома. Чаще всего причины блуждающих болей по всему телу – это системные расстройства и патологии:
- физические перегрузки и растяжения мышц;
- перенесенные ОРВИ или инфекционные отравления;
- нарушения осанки и заболевания позвоночника;
- воспаление мышц из-за переохлаждения;
- постоянные стрессы и неврозы;
- различные хронические заболевания (сахарный диабет, ревматизм, артриты и т.д.).
Это самые частые причины появления симптома. Определить, от чего болят мышцы всего тела можно только проведением инструментальной диагностики и осмотра. Прежде чем идти к врачу, нужно предположить провоцирующий фактор, который может вызывать боль. Для этого нужно учитывать ее локализацию и проявления.
Боль в разных участках тела
Обычно мигрирующие боли по всему организму распространяются в определенной зоне – правой или левой конечности по предплечью, кисти, бедру, голени или стопе. Часто отмечается синхронность поражения справа и слева, при такой выраженности можно предположить конкретное заболевание и поставить предварительный диагноз. Это поможет назначить курс лечения, которое даст максимально эффективный результат.
Часто отмечается синхронность поражения справа и слева, при такой выраженности можно предположить конкретное заболевание и поставить предварительный диагноз. Это поможет назначить курс лечения, которое даст максимально эффективный результат.
Определить, что вызывает дискомфорт можно по локализации – обычно это голова, шея, спина, живот или конечности. Привязанность к топографии есть у определенных заболеваний, при которых характер боли разный.
В голове
Если мигрирующие боли по всему телу сопровождаются появлением симптома в области головы, следует предположить неврологические расстройства. Их вызывают экзогенные или внутренние причины:
- Защемление нервов – из-за остеохондроза или мышечных спазмов могут сдавливаться спинномозговые корешки, которые провоцируют острую колющую или жгучую боль;
- При травмах, инфекциях или начальной стадии остеохондроза может появляться давящая боль в лобной доле. При таком состоянии лучше сразу обследоваться, иногда симптом провоцирует онкология;
- Часто боли в голове появляются при ношении неудобных шапок, кепок, тесных мотоциклетных шлемов, очков и т.
 д. В таких случаях после устранения провоцирующего фактора симптомы полностью исчезают.
д. В таких случаях после устранения провоцирующего фактора симптомы полностью исчезают.
Терапия подбирается индивидуально. Если наблюдается защемление, прописывается массаж, лечебная физкультура, различные физиотерапевтические процедуры со скелетным вытяжением. При наличии инфекции назначаются медикаменты, принимать которые нужно срочно, чтобы не допустить менингита.
В мышцах и суставах
При возникновении блуждающих болей в суставах и мышцах нужно посетить травматолога-ортопеда, а если доктор не выявит никаких повреждений, будет назначена консультация невролога. Поиск причины проводится в зависимости от клинической картины:
- При артрите боли могут мигрировать по суставам, поражать колени, голеностопы, локти, лопатки. В зависимости от формы заболевания может наблюдаться синхронность или односторонняя локализация;
- Травмы или перегрузки конечностей – в этом случае можно провести аналогию между болями и провоцирующим фактором: если вы часто работаете руками, дискомфорт будет в кистях или предплечьях, а при ушибе коленей периодически будут болеть именно они;
- Инфекции – часто интоксикация сопровождается ломотой в мышцах и суставах.
 В этом случае боли будут отмечаться не только в конечностях, но и по всему телу;
В этом случае боли будут отмечаться не только в конечностях, но и по всему телу; - Заболевания позвоночника в шейно-грудном или пояснично-крестцовом отделах – если при остеохондрозе, грыжах или протрузиях защемляются нервы рядом расположенных сплетений, боль будет распространяться на конечности.
В спине и шее
Часто блуждающие боли в мышцах по всему телу появляются в голове и в шее, здесь сразу нужно предположить заболевания позвоночника или рядом расположенных мышц:
- При защемлении нервов обычно возникает колющая боль, при сдавливании – жгучая. Ее могут провоцировать остеохондроз, различные искривления, протрузии или грыжи. Реже наблюдается онкология;
- Если отмечается миозит, появляется резкая болезненность режущего характера может распространяться по всей спине. Если вас продуло, может подниматься температура, возникать слабость и упадок сил;
- Иногда развиваются мышечные спазмы, которые провоцируют сильную боль. Обычно они появляются при наличии предыдущих причин, но могут сильно осложнять клинику заболевания.

Боли в спине и шее чаще всего беспокоят людей, ведущих малоподвижный образ жизни. При защемлении нервов часто сдавливаются и сосуды, которые питают головной мозг. Особенно опасно поражение позвоночной артерии, которая располагается в поперечных отростках шейных позвонков – тогда появляются головокружения и головные боли.
В области живота
Чаще всего мигрирующие боли в области живота – это хронические заболевания внутренних органов: гепатит, панкреатит, гастрит и другие патологии. Наиболее опасен аппендицит, при этом состоянии срочно нужна операция.
Реже боли в области живота провоцируют системные патологии. Как и в предыдущих случаях, точную причину поможет установить инструментальное обследование.
Фибромиалгия: причины, диагностика и лечение
Фибромиалгия синдром, при котором происходит влияние на мышцы и мягкие ткани. Фибромиалгия проявляется такими симптомами как хронические боли в мышцах, усталость, нарушения сна, и наличием болевых (тендерных точек) в определенных частях тела. Симптоматика фибромиалгии успешно нивелируется использованием медикаментов и другими методами лечения.
Симптоматика фибромиалгии успешно нивелируется использованием медикаментов и другими методами лечения.
Процесс изучения причин возникновения фибромиалгии продолжается до сих пор. Одни исследователи изучают гормональные нарушения и нарушения биохимических процессов, которые могут оказывать на чувствительность рецепторов. Другие эксперты считают, что фибромиалгия с характерными глубокими мышечными болями связана со стрессом, заболеванием или травмой. Третьи считают, что есть наследственные причины. Но в связи с тем, что нет четкого объяснения причин возникновения этого синдрома, все исследователи соглашаются с тем, что фибромиалгия возникает из-за сочетания нескольких факторов, а не одного (физических и эмоциональных стрессов). В последнее время появились исследования роли нейромедиаторов таких, как серотонин (низкое его содержание в головном мозге снижает порог болевой чувствительности). Снижение порога болевой чувствительности может быть также обусловлено не эффективностью таких нейропептидов как эндорфины и вследствие этого увеличение вещества P , усиливающего болевые импульсы.
Стрессы ,также как и недостаточной сон, могут приводить к снижению уровня серотонина, что приводит к повышенной чувствительности к боли.
Генетическая детерминированность может иметь определенную роль в развитии фибромиалгии так, как болевая чувствительность определяется определенными генами. Но пока эти гены не были выделены или идентифицированы.Факторы риска
Возможные факторы риска развития фибромиалгии включают в себя:
- гендерный фактор (обычно болеют женщины)
- генетическая предрасположенность
- менопауза (снижение уровня эстрогена)
- слабая физическая подготовка
- операции в анамнезе
- повреждения головного или спинного мозга (аварии, заболевания, эмоциональные стрессы).

Таким образом, нет единой теории как возникновения фибромиалгии, так и провоцирующих это состояние причин.
Независимо от причины, постоянные боли, болезненные точки, бессонница приводят к увеличению чувства усталости и снижению энергии, что в свою очередь, со временем начинает сказываться и на работоспособности. Поэтому, как только врач ставит такой возможный диагноз необходимо начинать лечение, что позволит быстрее нивелировать симптоматику и улучшить качество жизни.
Общие симптомы фибромиалгии могут включать в себя:
- Боль
- Тревожность
- Нарушения концентрации внимания и памяти
- Депрессия
- Усталость
- Головные боли
- Синдром раздраженного кишечника
- Утренняя скованность
- Болезненные менструации
- Нарушения сна
- онемение и покалывание в руках, ногах
- болезненные (тендерные) точки
- дизурические явления (болезненные или частые мочеиспускания
Боль является наиболее распространенным симптомом фибромиалгии и характерна для более 97% пациентов с фибромиалгией.
В отличие от болей в суставах, обусловленных остеоартритом, боль при фибромиалгии ощущается по всему телу. Боль может быть глубокой, острой, тупой, пульсирующей и ощущается в мышцах, сухожилиях и связках вокруг суставов. Боль может появляться и исчезать у некоторых пациентов и появляться в различных частях тела. Боль может ощущаться в качестве усталости мышц, аналогичной той, что бывает после физических нагрузок, иногда возможны фибрилляции мышечных групп. Боли и скованность могут быть в шее, плечах, спине и бедрах, и эти боли мешают спать или выполнять физические нагрузки. В коже существует около 20 видов различных рецепторов (в том числе и болевых) импульсы из которых поступают в головной мозг и анализируются. При фибромиалагии происходит своеобразный сбой анализа этих импульсов головным мозге (аналогичный компьютерному «Глюку»). Мозг начинает воспринимать незначительную импульсацию как сильную и небольшая стимуляция вызывает неадекватное болевые ощущения.
Боль при фибромиалгии может быть как острой, так и хронической. Боль может быть острой но, как правило, исчезает в течение одной – двух недель. Боль аналогична той, что бывает при мышечном спазме, вследствие избыточной нагрузки, и также постепенно исчезает сама по себе. Нередко, в таких случаях, диагноз фибромиалгии не рассматривается. Чаще боль при фибромиалгии носит хронический характер и локализуется в частях тела, которые никак не были связаны с избыточными физическим нагрузками.
Болевые (тендерные) точки. У пациентов с фибромиалгией наряду с глубокой болезненностью мышц существуют характерные для этого заболевания точки или зоны болезненности в определенных частях тела. И если в норме человек чувствует при нажатии в этих зонах только давление на мягкие ткани, то при фибромиалгии при нажатии на эти точки возникаю сильные болезненные ощущения. Эти зоны часто расположены не глубоко в тканях, где есть ощущения боли, а поверхностно, под кожей. Болезненные точки располагаются вокруг суставов, а не в области самого сустава.
Ряд факторов может усилить симптомы фибромиалгии.
Они включают в себя:
- Тревога
- Изменения в погоде
- Депрессия
- Усталость
- Гормональные колебания, такие как ПМС
- Инфекции
- Недостаток сна или беспокойный сон
- Период эмоционального стресса
- Физическое истощение
- Малоподвижный образ жизни
Усталость, после болей, является наиболее частой жалобой пациента.
- Усталость в утренние часы
- Усталость после легкой деятельности, (например покупка продуктов в магазине или приготовление ужина)
- Слишком большое чувство усталости для того чтобы заняться какими-либо домашними делами
- Усталость для того чтобы заняться физическим упражнениями или сексом
- Выраженная усталость после физических нагрузок.
Но в отличие от обычной усталости, чувство усталости, слабости и истощения, которые возникают при фибромиалгии может нередко приводить к социальной изоляции, и даже депрессии. Пациенты с фибромиалгией не чувствуют прилива сил, даже после длительного сна и, как правило, сон у них не глубокий, а в течение дня пациенты испытывают чувство сонливости.
Дополнительные симптомы фибромиалгии включают в себя:
- боль в животе
- тревога и депрессия,
- хронические головные боли
- сухость во рту, носу и глазах
- повышенная чувствительность к холоду и / или теплу
- неспособность сосредоточиться
- недержании мочи
- синдром раздраженного кишечника
- онемение или покалывание в пальцах рук и ног
- болезненные менструальные боли
- болезненные тендерные точки
- нарушенное кровообращение в руках и ногах (синдром Рейно)
- синдром беспокойных ног
- скованность
Фибромиалгия может вызвать симптомы аналогичные тем, что бывают у пациентов с остеоартритом, бурситом, и тендинитом. Но в отличие от локализованной боли при бурсите или тендините, чувства боли и скованность при фибромиалгии являются распространенными.
Но в отличие от локализованной боли при бурсите или тендините, чувства боли и скованность при фибромиалгии являются распространенными.
Нарушения сна являются достаточно частым симптомом у большинства пациентов с фибромиалгии. У пациентов с фибромиалгией, как правило, нет трудности с засыпанием, но сон легкий и легко нарушается. Поэтому, у многих пациентов с утра чувство разбитости, недостаточности отдыха. Эти нарушения сна могут способствовать формированию постоянного чувства усталости. Во время сна у пациентов с фибромиалгией отмечаются всплески активности головного мозга, характерные для состояния бодрствования и исследования показали, что у пациентов нарушена и сокращена стадия глубокого сна. Поэтому, мозг не может восстановиться в полной мере.
Скованность по утрам отмечается у 75% пациентов с фибромиалгией. Скованность может быть в мышцах и суставах рук, ног и спины. Как правило, длительность такой утренней скованности не превышает нескольких минут, но может иногда может быть длительностью до 15- 20 минут. Скованность по утрам напоминает таковую при таких системных ревматологических заболеваниях, как ревматоидный артрит.
Скованность по утрам напоминает таковую при таких системных ревматологических заболеваниях, как ревматоидный артрит.
Депрессия является ключевым симптомом для многих пациентов с фибромиалгией. Примерно у каждого четвертого пациента с фибромиалгией имеется текущая депрессия. Постоянный стресс от хронической боли и усталости может стимулировать развитие депрессии. Кроме того, хроническая боль может приводить к снижению активности пациента, и пациент становится замкнутым. Нарушается способность пациента к концентрации внимания и нарушается память. Тревога и депрессия являются такой же составной частью фибромиалгии как боль.
Неврологические симптомы — такие, как онемение, покалывание и жжение — часто отмечаются у пациентов с фибромиалгией. Хотя причины этих ощущений неясна, онемения или покалывания в руках, руках или ногах ощущаются более чем у половины пациентов с фибромиалгии. Ощущения бывают особенно неприятны, когда появляются в утренние часы, вместе со скованностью. Такие ощушения называются парестезиями и, хотя они доставляют дискомфорт пациенту, но они не сильно влияют на трудоспособность функции, тем более эти ощущения бывают короткими и нерегулярными
Такие ощушения называются парестезиями и, хотя они доставляют дискомфорт пациенту, но они не сильно влияют на трудоспособность функции, тем более эти ощущения бывают короткими и нерегулярными
Хронические головные боли, такие как периодические мигренозные боли или головные боли напряжения встречаются у около 70% пациентов с фибромиалгией. Головные боли могут быть следствием болей в шее и верхней части спины. Они часто бывают вызваны спазмом мышц шеи или из-за тендерных точек в шее. Но головные боли могут быть и признаком других заболеваний, и поэтому врачу необходимо четко дифференцировать генез болей.
Запор, диарея, частые боли в животе, газы и тошнота встречаются примерно у 40% — 70% пациентов с фибромиалгией.
Частое учащенное и болезненное мочеиспускание, а также недержание могут встречаться в 25 % случаев пациентов с фибромиалгией. Так как эти симптомы могут также быть вызваны другими заболеваниями мочевого пузыря и почек, такими как инфекция, то тоже необходимо исключить такой генез симптоматики./GettyImages-157594567-56a2b8065f9b58b7d0cdb5c9.jpg) Возможны также необычно болезненные менструальные боли (у 30-40 % пациентов).
Возможны также необычно болезненные менструальные боли (у 30-40 % пациентов).
Синдром беспокойных ног приводит к дискомфорту в ногах, особенно в области коленей и стоп. Особенно это беспокоит пациентов в ночные часы. Чувство может быть дискомфортным и, чаще всего, оно описывается как необходимость перемещения ног, чтобы попытаться принять удобную позиция.
Синдром беспокойных ног часто нарушает сон так, как человек пытается найти удобное положение для отдыха. Как и другие симптомы, синдром беспокойных ног может встречаться самостоятельно или вместе с другими заболеваниями.
ДиагностикаВ связи с наличием многогранного подхода к лечению, который включает как лекарства, так изменение образа жизни, прогноз для пациентов с фибромиалгией лучше, чем когда-либо прежде. Но, во-первых, врач должен поставить точный диагноз фибромиалгии. К сожалению, диагноз фибромиалгия часто не выставляется сразу. Несмотря на наличие характерной симптоматики, такой как длительные боли, в мышцах нарушения сна, усталость, чувство тревоги, депрессию, по-прежнему ставятся другие диагнозы, например синдром хронической усталости, артрит и т. д. В среднем для постановки диагноза фибромиалгии обычно требуется около 5 лет. Отчасти это объясняется тем, что нет специфических методов исследования, которые бы однозначно подтверждали диагноз фибромиалгии (ни лабораторные исследования, ни методы визуализации не позволяют это сделать). Поэтому, в прошлом миллионам пациентов ставились такие диагнозы, как ревматоидный артрит, хронические миофасциальные боли или синдром хронической усталости.
д. В среднем для постановки диагноза фибромиалгии обычно требуется около 5 лет. Отчасти это объясняется тем, что нет специфических методов исследования, которые бы однозначно подтверждали диагноз фибромиалгии (ни лабораторные исследования, ни методы визуализации не позволяют это сделать). Поэтому, в прошлом миллионам пациентов ставились такие диагнозы, как ревматоидный артрит, хронические миофасциальные боли или синдром хронической усталости.
Большинство лабораторных тестов не очень информативны для диагностики фибромиалгии. Из лабораторных анализов имеют значение анализы, которые позволяют исключить наличие других заболеваний (общие анализы крови, мочи, кровь на ревмопробы, биохимия крови, кровь на гормоны, кровь на наличие антител к ядрам). Эти анализы позволяют исключить такие заболевания, как ревматоидный артрит или системная красная волчанка. Например, ревматоидный фактор бывает положительным в 80% . случаев пациентов с ревматоидным артритом. Наличие антиядерных антител, как правило, является свидетельством СКВ.
При фибромиалгии, рентгенография болезненных участков не выявляет отклонений. Если же есть такое заболевание как артрит, то рентгенография позволит определить наличие воспалительного процесса в суставе. Так что, любые изменения на рентгенографии возникают не из-за фибромиалгии.
Основные Диагностические критерии фибромиалгии следующие:
- Имеют ли место распространенные боли во всех четырех квадрантах тела в течение как минимум трех месяцев?
- Есть ли болезненность, по крайней мере, в 11 из 18 конкретных тендерных точках при надавливании.
Кроме того врачу нужно оценить еще 6 показателей:
- проверить распространение боли
- провести оценку тендерных точек
- выяснить наличие усталости
- выявить нарушения сна
- оценить уровень стресса
- провести тест на депрессию…
Критерии помогли создать объективный способ выявления пациентов с фибромиалгией. Но два критерия оказались недостаточными и слишком узкими.
Например, под эти критерии диагностики не подпадают пациенты люди с наличием распространенной боли, у которых 10 и менее болезненных точек. И получается, что таким пациентам диагноз фибромиалгии не должен ставиться. Кроме того, у мужчин в 10 раз реже, чем у женщины развиваются болезненные точки. Таким образом, некоторым пациентам с наличием других симптомов фибромиалгии, кроме болезненных точек, не будет выставлен правильный диагноз.
Использование болезненных точек в качестве критерия для фибромиалгии также может создать другую дилемму. При лечении, количество болевых точек у многих людей уменьшается. Так что возникает резонный вопрос: Если у пациента больше нет 11 и более тендерных точек, то сохраняется ли диагноз фибромиалгия? Еще одной проблемой является то, что проведение теста на болезненность тендерных точек требует определенной техники выполнения и определенного давления, и не всегда все врачи выполняют этот тест одинаково. Разработка более четких критериев, не привязанных к болезненным точкам продолжается. Кроме того, проводятся изучение возможности использования объективных методов исследования, которые позволили бы более точно ставить диагноз фибромиалгии.
ЛечениеК сожалению, в настоящее время не существует универсального средства для лечения фибромиалгии. Лечение в основном симптоматическое и, как правило, сочетает как медикаментозное лечение, так и применение немедикаментозных методов лечения. В связи с тем, что нередко симптоматика иногда напоминает таковую при других заболеваниях (например, артрит, бурсит, тендинит) возможно применение препаратов, обычно применяемых для лечения таких заболеваний.
Методы леченияМедикаментозное лечение
Антидепрессанты рекомендуются в качестве исходных препаратов для лечения симптомов усталости. Эти препараты оказывают влияние на такие симптомы, как боль, усталость, подавленное настроение. Наиболее известны трициклические антидепрессанты такие как амитриптилин, который обеспечивает эффективное облегчение симптомов. Но болевой синдром устранить полностью эти препараты не могут. Противосудорожные препараты, такие как, например, Лирика, показал свою достаточную эффективность у некоторых пациентов. Но этот препарат может вызвать такие побочные действия, как сонливость, головокружение, отеки, увеличение веса. Используются также другие препарата этой группы.
Достаточно широкое применение в последние годы получили антидепрессанты из класса препаратов ингибиторов обратного захвата серотонина и норадреналина, такие как Симбалта или Савелла. Препараты из этой группы помогают уменьшить боль, улучшить общее самочувствие у пациентов с фибромиалгией. Побочными эффектами этих препаратов могут быть тошнота, головокружение, бессонница.
Лекарства, которые увеличивают длительность сна, могут помочь в лечении симптомов фибромиалгии. Возможно использование низких доз такого препарата, как амитриптилин.
Противовоспалительные препараты — в том числе ибупрофен и напроксен — не имеют особого лечебного эффекта, так как при фибромиалгии нет воспалительного процесса. Кроме того, препараты группы НПВС имеют ряд побочных действий таких, как раздражение желудка, кровотечение, увеличение АД. Возможно применение таких препаратов как парацетамол, потому что раздражающее действие на желудок не очень большое, и он потенцирует действие других препаратов, применяемых для лечения фибромиалгии. Миорелаксанты (мидокалм, сирдалуд) могут уменьшить мышечный спазм и улучшить сон, особенно если их применять в вечернее время.
Стероиды, как правило, применяют в тех случаях, когда есть сопутствующие ревматологические заболевания.
Возможно, также введение стероидов в тендерные точки, но эффективность этого метода достаточно спорная.
Введение в тендерные точки ботокса получило распространение в последнее время, и проведенные исследования показали достаточно высокую эффективность такого метода лечения.
Немедикаментозные методы лечения:
- Иглорефлексотерапия. Исследования показали, что применение акупунктуры меняет метаболизм в головном мозге и увеличивает толерантность к восприятию боли.
- Мануальная терапия помогает уменьшить боли в мышцах и увеличить диапазон движений в позвоночнике.
- Массаж как классический, так и точечный позволяют стимулировать кровообращение и уменьшить мышечные спазмы.
- Биологическая обратная связь. Этот метод лечения позволяет научить пациента контролировать свои ощущения и уменьшить хронические боли.
Ранее считалось, что физические упражнения могут ухудшить симптоматику при фибромиалгии. Но исследования показали , что физические упражнения помогают восстановлению нейрохимического баланса в организме и способствуют положительному эмоциональному фону. Физические упражнения не только улучшают деятельность сердечно-сосудистой системы, но и повышают уровень эндорфинов, веществ обладающих болеутоляющим действием. Эндорфины помогают снизить тревожность, стресс и депрессию. Кроме того, физические упражнения приводят к нормализации уровня серотонина в головном мозге, что также способствует улучшению сна и настроения.
Различные факторы — такие, как солнечный свет, определенные продукты, некоторые гормоны, а также упражнения — увеличивают уровень серотонина в головном мозге.
Регулярные физические упражнения приносят пользу пациентам с фибромиалгией, оказывая следующие эффекты:
- сжигание калорий и возможность контроля веса
- увеличение диапазона движений в мышцах и суставах
- улучшение отношения к жизни
- улучшение качества сна
- повышение аэробных возможностей
- улучшение деятельности сердечно-сосудистой системы
- увеличение энергии
- снижение уровня тревоги и депрессии
- снижение стресса, связанного с хроническим заболеванием
- стимуляция секреции гормона роста
- стимуляция секреции эндорфинов («гормонов счастья»)
- укрепления костей
- укрепление мышц
- снятие боли
Исследования показали, что различные виды физических нагрузок имеют положительный эффект (аэробные и силовые (на тренажерах). Но нагрузки на тренажерах необходимо подбирать только под контролем врача ЛФК. Хороший эффект дают также различные виды гимнастик, которые позволяют улучшить гибкость, например, такие, как йога, ци-гун, пилатес.
Автор: В.И. Дикуль
Болит все тело! Что такое фибромиалгия и как ее лечат | Здоровая жизнь | Здоровье
Если через пару часов эти ощущения ослабевают, а через пару дней вы и не вспоминаете про них – возможно, это были последствия неумеренной физической нагрузки или неудачного положения во сне. Но если боль никуда не уходит, а, разлитая по всему телу, беспокоит вас неделями, стоит предположить заболевание, которое называется красиво и таинственно – фибромиалгия.
Видимо, не случайно это заболевание женского рода: по статистике, 80 % страдающих фибромиалгией – женщины. Хотя мужчин она тоже не обходит.
Наш эксперт – сотрудник лаборатории неврологии и клинической нейрофизиологии НИИ Первого МГМУ им. Сеченова, доктор медицинских наук Гюзель Табеева.
Под разными масками
Так что же такое фибромиалгия? Это когда любое прикосновение, любое движение вызывает боль. Причем боль постоянную, на протяжении многих недель и даже месяцев. Иногда болит все тело, иногда боль мигрирует от одного участка к другому. Пациента беспокоит много неприятных симптомов, он постоянно жалуется то на одно, то на другое. И врач чисто выносит вердикт: может, это ипохондрия?
Или принимает жалобы как признак нервно-психического расстройства. Но знак равенства между этими заболеваниями и фибромиалгией ставить нельзя. Заболевание это известно давно, но раньше его называли миозитом, фиброзитом или общим термином «психогенный ревматизм», полагая, что все дело в воспалительных процессах в мышцах.
На самом деле проблема – в голове, при фибромиалгии головной мозг меняет свои функции в сторону чувствительности. Это подтверждают и проведенные аппаратные исследования: на них видно, что зоны активации мозга у людей с фибромиалгией и здоровых значительно различаются.
Какая боль!
По некоторым данным, фибромиалгией страдает каждый десятый человек, но диагностируется это заболевание намного реже. Проблема в том, что и сам пациент, и часто врач не воспринимают болевые ощущения комплексно. То есть болит нога – значит, лечим ногу, болит спина – лечим спину.
Нет для диагностики фибромиалгии и специальных лабораторных исследований: этот недуг невозможно «вычислить» ни по рентгеновским снимкам, ни по исследованиям крови, ни по МРТ. Врач опирается лишь на конкретные симптомы и данные осмотра.
Описывая свою боль, человек часто говорит: адская. Но это всего лишь эмоциональная характеристика, а не медицинская. Все зависит от индивидуального болевого порога. У женщин он ниже, чем у мужчин, но последние менее терпеливы – так что переносимость боли у женщин выше.
Простые движения
Фибромиалгии покорны все возрасты, но чаще от ее проявлений страдает самая трудоспособная часть населения – 35–65 лет. Иногда боли настолько сильные, что влияют на качество жизни. Самые простые вещи – работа, хозяйственные заботы, даже прогулка – становятся непосильными. Стрессы не только провоцируют развитие фибромиалгии, но и усугубляют ее проявление.
| Кстати | |
|---|---|
| Исследования показывают, что для развития фибромиалгии должна быть генетическая предрасположенность. Если ваши родители страдали этим заболеванием, высока вероятность, что оно коснется и вас. Часто болезнь развивается в результате серьезных травм, полученных, например, после аварии. Фибромиалгия может развиваться при аутоиммунных заболеваниях (ревматоидный артрит, системная красная волчанка), когда иммунная система начинает воспринимать собственные ткани как чужеродные и атаковать их. Очень сильный фактор – стресс, затяжной, глубокий, когда человек месяцами живет в напряжении и подавленном состоянии. |
|
Чтобы избавиться от боли, необходимо восстановить функции мозга. Конечно, назначают и симптоматическое лечение для снятия болевых ощущений, но главное все же – это голова. При фибромиалгии часто назначаются антидепрессанты – не для лечения симптомов депрессии, а для нормализации работы мозга, но им есть хорошая замена. Регулярный прием лекарств могут заменить столь же регулярные прогулки на свежем воздухе и умеренная физическая нагрузка.
Массаж мог бы стать важным элементом лечения, но у пациентов с фибромиалгией боль вызывают даже обычные прикосновения – а при массаже требуется довольно серьезное разминание тела.
«Используй, а то потеряешь» – гласит английская поговорка, которая вполне применима и к головному мозгу, ведь в процессе движения он работает иначе, чем в состоянии покоя, лучше насыщается кислородом и прочими полезными элементами. Таким пациентам полезно плавать в бассейне, делать дыхательную гимнастику и физические упражнения.
В процессе движения (и при применении специальных препаратов) мозг словно «перепрограммируется» и перестает давать столь сильную и неадекватную реакцию. Боль не становится меньше, просто мозг перестает воспринимать любое прикосновение как боль.
Смотрите также:
Краткий справочник по ревматизму — Venäjän kielinen reuma-aapinen
Краткий справочник по ревматизму
на русском языке
перевод сведений о ревматических заболеваниях сделан со страницы:
Suomen Reumaliitto Ry
http://www.reumaliitto.fi/reuma-aapinen/reumataudit/
1. ФИБРОМИАЛГИЯ, 2. ПАДАГРА, 3. ДЕТСКИЙ РЕВМАТИЗМ, 4. ЛАЙМБОРЕЛЛИОЗ, 5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАН, 6. ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
1. ФИБРОМИАЛГИЯ (МЫШЕЧНЫЙ РЕВМАТИЗМ)
Фибро – значит соединительная ткань, а миалгия – боль в мышцах. Фибромиалгия вызывает боль в мышцах, соединительных и внесуставных мягких тканях. Помимо болей в опорно-двигательном аппарате, пациенты страдают различными нарушениями сна: поверхностный сон, частые пробуждения по ночам, чувство разбитости и физического истощения по утрам. К тому же у них наблюдаются различные типы психических и неврологических симптомов, которые могут быть очень разнообразными.
Чаще заболеванием страдают женщины среднего и пожилого возраста. Согласно оценкам фибромиалгией заболевает от 2 до 5% населения, у детей и молодежи заболевание встречается редко.
Причины
Причины возникновения фибромиалгии до сих пор не совсем ясны. На возникновение симптомов влияют многие факторы, вследствие которых болезнь развивается в виде различных изменений со стороны центральной нервной системы (ЦНС). У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
Одной из причин возникновения фибромиалгии является долговременный стресс, вызывающий плохое настроение и чувство угнетения. Причиной стресса может быть многократно повторяющийся и продолжительный внешний раздражитель: работа, чувство неудовлетворённости, спешка, движение, шум, человеческие отношения, денежные проблемы или безработица. У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
Другая причина болезни – недостаток сна или его плохое качество. Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Стресс, нарушения сна и другие причины, влияющие на нарушения выделения гормонов, могут влиять на ЦНС таким образом, что боли усиливаются. Больные часто испытывают личностное и социальное давление, проявляющееся в виде физических симптомов, часто в виде боли.
Симптомы
Важнейшим симптомом фибромиалгии являются продолжительные боли в разных частях тела, на характер которых влияют различные внешние раздражители. Пациенты описывают боли: щиплющая, жгучая, режущая, ноющая, глубинная, изнуряющая, монотонная. Боль усиливают холод, влага, сквозняки и психические стрессы. В сауне боли уменьшаются, но после сауны вновь усиливаются.
Для больных фибромиалгией также характерны: усталость, утомляемость, слабость, отеки и чувство одеревенения. В добавление к болям опорно-двигательного аппарата, могут возникать головные боли, боли в животе, боли при месячных и при мочеиспускании. Многие пациенты чувствуют опухание суставов, хотя врач не диагностирует это. Больные быстро устают при нагрузке. И почти все пациенты жалуются на не дающий отдыха сон.
Диагностика
Диагностика фибромиалгии основана на жалобах пациента и врачебных клинических исследованиях. Для подтверждения заболевания берут во внимание большую группу других заболеваний, которые также вызывают болевые симптомы. Другие болезни не исключают возможности заболевания фибромиалгией.
В беседе с пациентом врач обращает особое внимание как на характер болей в разных ситуациях, так и на качество сна. При врачебном обследовании отмечают болевую реакцию в известных чувствительных точках на теле. Некоторые участки тела очень болезненны. При фибромиалгии нет изменений в анализах крови.
При необходимости проводят дополнительные исследования для исключения других болезней, вызывающих утомляемость и боли, такие как анемия, нарушения функции щитовидной железы, мышечные боли или симптомы, вызванные климаксом. Гиперподвижность суставов также требует обследования.
Часто у больных фибромиалгией имеются сопутствующие болезни, которыми могут быть, например, воспаление кишечника, мочевого пузыря, эндометриоз, головные боли, признаки утомляемости и депрессия. Особенно у пожилых людей фибромиалгия может проявляться одновременно с заболеванием коронарных сосудов, диабетом, повреждением суставов и суставным ревматизмом. Это называется секундарной фибромиалгией.
Лечение
У фибромиалгии нет единого, всем подходящего и приносящего результаты лечения, т.к. причины болезни различны. Очень важно собственное мнение пациента о результатах лечения.
Планирование, осуществление и наблюдение за результатами лечения – основная предпосылка тесной и доверительной совместной работы пациента и врача. Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Получение знаний о фибромиалгии – основа лечения. По возможности на ранней стадии пациенту следует пройти курс реабилитации, предназначенный для пациентов с фибромиалгией. Обычно удаётся совмещать его с трудовой деятельностью. Хорошие результаты даёт групповое обучение. На курсах помогают уменьшить утомляемость, сопутствующую заболеванию, поддерживают самолечение и тренинг. Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией. Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Физкультуру следует вводить осторожно. Подходящие виды спорта: ходьба, ходьба с палками, аква–аэробика, велосипед, танцы и лыжи. Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Специального лекарства для лечения фибромиалгии ещё нет. В качестве медикаментозного лечения можно попробовать лекарства, улучшающие качество сна и настроения, например, амитриптилин. Лечение следует начинать небольшими дозами для уменьшения побочных эффектов. Польза такого лечения наблюдается лишь спустя несколько недель. От обычных обезболивающих средств эффекта немного, иногда помогает парацетамол. Польза медикаментозного лечения должна превышать его побочные эффекты. Для снятия болей нервного происхождения некоторым пациентам подходят лекарства, влияющие на ЦНС. Если к фибромиалгии присоединяется длительная бессонница, депрессия или другие психические симптомы, больному необходима психиатрическая помощь.
Прогноз
Прогноз благоприятный, хотя улучшающего лечения нет. Симптомы фибромиалгии сохраняются годами и десятилетиями, но повреждения органов или тканей организма не происходит и заболевание вполне совместимо с жизнью. Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
2. ПАДАГРА (греч. podos – нога, греч. agra – захват, дословно «нога в капкане»)
Падагрой заболевают чаще мужчины среднего возраста. В Финляндии падагрой болеет примерно 30000 человек. Появление заболевания может быть обусловлено изменением жизненных привычек и увеличением потребления алкоголя, небольших доз аспирина и диуретиков.
Падагра – заболевание, обусловленное нарушениями пуринового обмена, приводящего к повышению уровня мочевой кислоты (уратов) в крови и отложению их в тканях, в суставных хрящах, эпифизах костей, околосуставных тканях, почках и других органах. Увеличение показателей мочевой кислоты (гиперурекемия) может вызывать почечную недостаточность.
На фоне падагры могут возникать нарушения деятельности энзимов, передающиеся по наследству. Причиной болезни могут быть нарушения питания, переедание, употребление алкоголя, особенно пива, ожирение, сахарный диабет, высокие показатели жиров крови и артериальная гипертония. Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Симптомы
Первым симптомом падагры является острое воспаление в суставе большого пальца ноги. Позже воспаляются другие суставы – колени, шейный отдел позвоночника и суставы пальцев рук. Падагра вызывает постоянные суставные изменения и кристаллизацию мочевой кислоты в мягких тканях (тофусы), к ним могут присоединяться заболевания почек. В настоящее время падагра очень редко приводит к инвалидности.
Симптомы проявляются чаще при нагрузке на воспаленный сустав или при приёме алкоголя и пуриносодержащей пищи. Сустав становится горячим, красным и очень болезненным. Картина болезни не всегда типичная. В течение недели воспаление проходит само по себе, но при лечении – быстрее.
Диагностика
При диагностике падагры врач выявляет типичные симптомы и изменения питания пациента. Диагноз подтверждается на основе исследования суставной жидкости, в которой под микроскопом видны кристаллы уратов. У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
Лечение
В качестве лечения острого приступа падагры используют холод, обезболивающие и противовоспалительные лекарства, покой. Интенсивное лечение при остром приступе падагры – внутрисуставное введение кортизона.
Важнейшим элементом лечения является сбалансированность приёма лекарств, образа жизни и особенно питания пациента. При планировании лечения также необходима консультация врача–диетолога. При необходимости правильным питанием можно поддержать умеренное похудание.
Диету следует соблюдать уже после первого приступа падагры. Диета запрещает продукты питания, из-за которых образуется мочевая кислота и с её помощью можно значительно снизить приём основных лекарств.
Но иногда одной диеты недостаточно для лечения. Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.
Прогноз
При грамотном лечении прогноз при падагре хороший, но если по каким-то причинам нельзя использовать аллопуринол могут возникнуть проблемы. Причиной неудачи лечения также может быть несоблюдение диеты.
Диета
Больным падагрой необходимо иметь список различных продуктов питания, содержащих пурин. Его можно найти в аптеках и в интернете. Ниже кратко о важнейших продуктах питания.
Полностью запрещены продукты, содержащие довольно много пурина:
рыба
мясо
горох, бобы, соя, грибы, спаржа
Другие вредные вещества:
все алкогольные напитки (препятствуют выведению мочевой кислоты), особенно пиво
аспириносодержащие жаропонижающие лекарства
Разрешённые продукты питания, содержащие небольшое количество пурина:
зерновые
молочные продукты
яйца, жиры, сахар
фрукты, почти все овощи, картофель
кофе, чай, какао, приправы
икра осетровых рыб
3. ДЕТСКИЙ РЕВМАТИЗМ
Детским ревматизмом называют воспаление суставов, возникающее по неизвестным причинам у детей до 16-летнего возраста, и которое длиться больше шести недель. Определение болезни условное, т.к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
Детский ревматизм в настоящее время делится на семь подтипов. Для всех видов используют название детский ревматизм или ювенальный идиопатический артрит. Ежегодно в Финляндии заболевает 100-150 детей, половина из которых – до 5 лет.
Причины
Причины возникновения неизвестны. Возможно, их несколько, а наследственные факторы увеличивают риск заболевания какой-либо формой ревматизма. Детский ревматизм напрямую не передаётся по наследству, и не ведёт себя так, как инфекционное заболевание. К детскому ревматизму относят детские болезни (олигоартрит) или формы, похожие на заболевания взрослых (суставной ревматизм, суставной псориаз, ревматизм позвоночника).
Симптомы
Обычно первым симптомом детского ревматизма является утренняя негибкость суставов, которую сразу замечают родители. Негибкость может проявляться либо во всех, либо только в больных суставах. Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Течение болезни
Сложность детского ревматизма в его переменчивости. Болезнь затягивается и разъедает хрящи суставов, кости и суставные связки. Вследствие этого суставы опухают, и их работа ограничена. В настоящее время полное окостенение суставов не встречается. Воспаление глаз могут протекать незаметно, вплоть до полной потери зрения.
У больных детским ревматизмом могут проявляться также задержки развития. Рост может замедлиться вследствие тяжёлого протекания болезни или лечения кортизоном в больших дозах. В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Диагностика
Основной признак детского ревматизма – опухание одного или нескольких суставов, длящееся свыше шести недель. Ребёнок чувствует себя уставшим, плачет, у него может быть кожная сыпь и температура. Показатели воспаления в крови и CRP могут повышаться. При постановке диагноза также исследуют ревматический фактор и наличие антител в крови. Если анализ крови на антитела положительный, то с большой вероятностью речь идёт уже о детском ревматизме или системном заболевании соединительной ткани. Так как наследственность является важным фактором, необходимо выяснить у родителей, были ли в роду заболевания суставов или псориаз.
Лечение
Детский ревматизм диагностируется и наблюдается в университетских больницах и ревматологической больнице в г.Хейнола врачом–специалистом. Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Цель лечения – уменьшение симптомов и нормализация показателей воспаления в крови (СОЭ, CRP), которые достигаются путём подбора индивидуального медикаментозного лечения и лечебной физкультурой в повседневной жизни. В сложных случаях требуется более серьезное лечение.
Обычно в лечении детского ревматизма используют комплексный подход. Благодаря применению сильных лекарственных средств, результаты наступают быстрее, и время лечения можно сократить.
Детский ревматизм лечат теми же лекарствами, что и взрослый. При длительном лечении используют метотрексат – лекарственное вещество, влияющее на рост клеток. В настоящее время детский ревматизм можно лечить биологическими ТНФ — альфа-лекарствами. Поддерживающая терапия – препараты кортизона.
Лечение детского ревматизма направлено на обеспечение нормального роста ребёнка. Правильному положению конечностей можно помочь наложением лангет и шин. У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
Прогноз
Современные методы лечения значительно улучшают прогноз детского ревматизма. Пожизненная инвалидность и преждевременная смертность редки. Амилоидоз (нарушение белкового обмена организма) больше не встречается. Большая часть больных способна с помощью лечения вести нормальную трудовую жизнь.
Классификация детского ревматизма
Обычный детский ревматизм
Ø жар, кожное воспаление, воспаление лимфатических узлов, симптомы внутренних болезней
Олигоартрит (воспаление редких суставов)
Ø от 1 до 4-х больных суставов
Серонегативный полиартрит
Ø в крови нет ревматического фактора, больных суставов 5 или больше
Суставной ревматизм взрослого типа
Ø «серопозитивный полиартрит»
Ø в крови присутствует ревматический фактор, больных суставов 5 или больше
Суставный псориаз
Ø кожный псориаз и воспаление суставов
Ø выражены псориатические изменения ногтей без кожных симптомов, сосискообразное воспаление пальцев рук и ног, псориаз у ближайших родственников
Ревматизм позвоночника
Ø «к энтеситу присоединяющийся артрит»
Ø воспаление суставов и энтесит (поражение связочного аппарата). Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Другие формы заболевания
Ø детский ревматизм, который не входит в другие групп
4. ЛАЙМБОРЕЛЛИОЗ (болезнь Лайма или клещево́й боррелио́з)
Болезнь Лайма – инфекционное заболевание, передающаяся через укус клеща. Возбудитель Borrelia burgdorferi бактерия, входящая в класс спирохет. У болезни Лайма нет никакой связи с детским ревматизмом или ревматическими болезнями.
В Финляндии природные очаги болезни Лайма находятся главным образом на островах и на побережьях, хотя клещи также живут по всей стране, включая Лапландию. Но далеко не все клещи являются переносчиками Borrelia-бактерии. В среднем, укус только одного клеща из 50-100 случаев вызывает болезнь. Ежегодно в Финляндии заболевает от укусов клещей примерно 3000 человек, а 10-20% из них – болезнью Лайма. Заболевание может проявляться быстро проходящим кожным воспалением.
Профилактика
Болезнь Лайма можно предотвратить, если избегать укусов клещей. Клещи селятся во влажных местах, в которых часто играют дети, поэтому их кожу надо осматривать по вечерам. Это касается и взрослых, живущих в природных очагах. Клещи удаляются из кожи, например, клещевым пинцетом, приобретённым в аптеке. Лучший способ удаления – захватить клеща по возможности близко к коже и аккуратно, круговыми движениями тащить наружу.
Симптомы
Большая часть укусов клещей бессимптомна. Если человека укусил клещ, его необходимо быстро удалить из кожи, т.к. он может быть переносчиком Borrelia-бактерии. В этом случае вокруг укуса через несколько дней появляется покраснение кожи, которое распространяется по кругу от места укуса (кольцевидная эритема). Попавшие в организм бактерии могут вызвать заболевание, похожее на простуду, к которому присоединяются жар, усталость и боли в мышцах. Эта начальная стадия болезни Лайма, для лечения которой используют антибиотики.
Течение заболевания
При отсутствии лечения заболевание может проявиться в разных частях тела спустя месяцы или даже годы после заражения. Это могут быть симптомы поражения опорно-двигательного аппарата (мышечные боли и тугоподвижность), отёк одного или нескольких суставов, в тяжёлых случаях – симптомы поражения ЦНС: лицевой паралич и паралич различных нервов, менингит, неврологические болевые симптомы. Длительные мышечные боли напоминают сложную фибромиалгию. При заболевании, вызванном Borrelia-бактерией, можно наблюдать хроническое воспаление кожи, глаз и сердечной мышцы.
Диагностика
Начальная фаза болезни Лайма подтверждается воспалением кожи вокруг места укуса клеща, которое не проявляется на более поздних стадиях. Единственным симптомом может быть, например, опухание коленных суставов. На этой стадии врач пытается исключить другие болезни и подтвердить бореллиоз с помощью анализов крови. Изучение результатов лабораторных исследований иногда требует экспертизы в инфекционном отделении районной больницы. В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
Лечение
Простой укус клеща не требует никакого лечения. Если вокруг укуса распространяется воспаление, следует немедленно обратиться к врачу. После явного укуса для лечения бореллиозного кожного воспаления назначается приём антибиотиков в течение двух недель. Инфекция поддается лечению хорошо и поздние симптомы не появляются. Если начальная фаза остается без лечения, и пациент заболевает настоящей болезнью Лайма, тогда требуется длительное и изнурительное лечение антибиотиками, которое чаще всего осуществляется в больничных условиях.
Прогноз
Как правило, от болезни Лайма пациенты излечиваются. При этом заболевании воспаление суставов доброкачественное и не приводит к их разрушению, но боли могут длиться долго. У маленьких детей болезнь протекает тяжелее. Годами длящиеся симптомы воспаления ЦНС встречаются редко. Они могут напоминать симптомы фибромиалгии.
5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
У больных системным заболеванием соединительной ткани наблюдаются симптомы многих ревматических заболеваний. Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Причины
Причины неизвестны, но на возникновение болезни влияет наследственность.
Симптомы
Обычно болезнь начинается с общих симптомов, таких как усталость, жар, боли в мышцах и суставах. Почти у всех пациентов выражен симптом Рейно (побледнение пальцев рук). Руки могут отекать так, что пальцы приобретают форму сосисок. Кожа рук уплотняется и позднее атрофируется. У пациента могут быть кожные воспаления и отёки в суставах, похожие на суставной ревматизм.
Течение болезни
Болезнь обычно или исчезает или переходит в какое-нибудь явно выраженное заболевание – суставной ревматизм, системный склероз, иммунное заболевание или полимиозит. Заболевание вызывает изменения во внутренних органах, таких как лёгкие, сердце и почки.
Диагностика
Диагностика проводится на основании анамнеза пациента и анализов крови.
Лечение
Лечение назначается индивидуально согласно симптомам пациента. В качестве лечения используются препараты кортизона и противоревматические препараты метотрексат, гидроксиклорокин. Если у пациента наблюдается побледнение пальцев, рекомендуются сосудосуживающие препараты, например, нифедепин, но лучше всего руки держать в тепле.
Прогноз
Симптомы проявления болезни могут длиться годами. Прогноз зависит от направления развития болезни. Если заболевание не затрагивает внутренние органы, прогноз благоприятный.
6. ПСОРИАЗ СУСТАВОВ (псориатический артрит)
Псориаз (чешуйчатый лишай) – хронический дерматоз, характеризующийся шелушащимися высыпаниями на коже. Псориазом болеет примерно 2% финского населения. Из них лишь у 10% наблюдается воспаление суставов. У половины, страдающих сложной формой кожного псориаза, имеется также псориаз суставов. Встречается как у женщин, так и у мужчин. Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Причины
Причины возникновения псориаза неизвестны, и не исследовано, почему у больных кожными заболеваниями часто проявляются суставные симптомы. При псориазе нарушается регуляция иммунологических защитных сил организма, и появляются кожные воспаления, например, после инфекции, при повреждениях кожи или после ожогов.
Псориаз – наследственное заболевание. Если оба родителя больны псориазом, риск развития заболевания у ребёнка около 50%. Если только один – риск развития заболевания снижается до 20%. Псориаз суставов встречается намного реже.
Симптомы
Выделяют 4 различных формы псориаза суставов. Наиболее часто встречаемая форма – воспаление нескольких суставов с симптомами заострения первых фаланг пальцев конечностей, которые могут проявляться и самостоятельно. Другая форма заболевания проявляется реже, как правило, это воспаление большого сустава. Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
При суставном псориазе опухают пятка или ахилессово сухожилие, иногда палец руки или ноги опухает в виде сосиски (дактилит, сосискообразный палец). Симптомы заострения фаланговых суставов пальцев проявляются совместно с псориатическим изменением ногтей.
Течение болезни
У больного псориазом заболевание суставов развивается с течением времени. Часто кожный псориаз подтверждается лишь в том случае, если человек обращается к врачу из-за суставных симптомов или изменения ногтей. Обычно суставные симптомы проявляются в 30-50 лет, хотя кожное воспаление в данном случае уже длилось много лет. Суставной псориаз бывает и у детей, но довольно редко.
Диагностика
Псориаз суставов можно заподозрить, если у пациента обнаружены кожный псориаз и воспаление одного или нескольких суставов. Кожное воспаление может быть довольно обширным или ограничиваться только ногтями. Иногда проявляется на коже головы в виде шелушащихся пятен.
При псориазе суставов в анализах крови нет повышенных показателей воспаления (СОЭ, CRP) и ревматического фактора, как при суставном ревматизме.
На рентгене в суставах отмечены такие же эрозивные изменения, как и при суставном ревматизме. У больных заостренные фаланги суставов пальцев разъедаются. Мутилирующий, обезображивающий артрит, обусловленный разрушением костной ткани фаланг пальцев, встречается довольно редко.
Лечение
Своевременное лечение кожных проявлений заболевания и солнечный свет облегчают также и суставные симптомы. В качестве начального лечения подходит укрепление физического состояния суставов и мышц. Для получения дополнительной помощи можно обратиться в отделение реабилитации больницы.
Для облегчения болевых симптомов применяют парацетамол или противовоспалительные и болеутоляющие препараты. Если воспаление суставов затягивается или на рентгене выявлены изменения суставов, в качестве лечения используются те же лекарства, что и при начальном лечении суставного ревматизма. Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Сложный суставной и кожный псориаз также можно лечить биологическими ревматическими лекарствами. В настоящее время в Финляндии используют ингибиторы (блокаторы) ФНО α: инфликсимаб, адалимумаб, этанерсепт. Они быстро снимают воспаление. Адалимумаб и этанерсепт пациент может колоть себе сам. Инфликсимаб вводится пациенту внутривенно–капельно в стационаре.
Прогноз
В среднем, псориаз суставов более лёгкое заболевание, чем ревматизм суставов. Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
7. СУСТАВНОЙ РЕВМАТИЗМ
Суставной ревматизм (ревматоидный артрит, arthritis rheumatoides) – обычное воспалительное заболевание суставов. Ежегодно им заболевает 1700 финнов, обычно женщины 60-70 лет, реже молодые мужчины. В Финляндии больных суставным ревматизмом насчитывается примерно 35000 человек.
Причины
Причины возникновения суставного ревматизма неизвестны, но он входит в, так называемые, аутоиммунные заболевания, при которых иммунологическая защита организма направлена против своих же тканей. Суставной ревматизм не является наследственной болезнью, а восприимчивость к ней передаётся по наследству слабо. Курение, послеродовый период, всевозможные инфекции, психические факторы и травмы суставов способствуют возникновению суставного ревматизма. Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Сначала изменения в организме могут начинаться не в суставах, а в других местах. При воспалении суставная оболочка уплотняется, в ней вырастают новые кровеносные сосуды, в тканях циркулируют воспалительные клетки. Активные воспалительные клетки выделяют в окружающую среду иммунные комплексы (интерлейкины, простагландины, Tnf-alpha), которые вызывают в организме воспаление: усталость, жар, повышенные показатели крови и CRP.
Воспалённая ткань растёт и расширяется по поверхности суставных хрящей и костей. Она постепенно разъедает здоровые хрящи, кости и суставные связки. В связи с этим структура сустава разрушается, и его работа нарушается.
Симптомы
Суставной ревматизм начинается с небольшой боли в суставе, которая проявляется по утрам в виде болезненности и негибкости пальцев рук или подушечек ног. Видимый симптом – отёк сустава, возникает при увеличении количества суставной жидкости и утолщении суставной оболочки. При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
Течение болезни
Если сопротивляемость организма побеждает болезнь, симптомы суставного ревматизма исчезают совсем или не проявляются длительное время. Чаще всего суставной ревматизм – это десятилетиями длящееся заболевание. Разъедание хрящей начинается уже через несколько месяцев с начала заболевания. С годами эрозии расширяются и захватывают большее количество суставов.
Сильнее всего пациенты страдают при повреждении крупных суставов конечностей (тазобедренного, колена, плечевого сустава) и шейного отдела позвоночника. Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
При продолжительном суставном ревматизме симптомы проявляются также в других органах. Длительное воспаление высушивает ткани: кожа становится тоньше, мышцы отмирают, кости ломаются, и гемоглобин крови снижается. Сухость слизистых оболочек глаз, рта и половых органов происходит от синдрома Шенгрена. От трения в локтях, пальцах рук и ног могут вырастать ревматические шишки. Побледнение пальцев или симптом Рейно является сигналом заболевания сосудов. В лёгких развивается плеврит, ревматические узлы и иногда происходят серьёзные лёгочные изменения. Амилоидоз (нарушение белкового обмена) возникает, как следствие длительного активного воспаления, но поражение почек, вызываемое им, в настоящее время встречается редко.
Диагностика
В начале заболевания суставной ревматизм сложно диагностировать. При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
Симптомы иммунологических нарушений подтверждает находящийся в крови ревматический фактор, а иногда и антитела. Ревматический фактор выявлен не у всех больных суставным ревматизмом. Он также может быть найден у больных другими заболеваниями или у совершенно здоровых людей. Следовательно, диагноз суставного ревматизма радикально не зависит от наличия ревматического фактора.
Классификация суставного ревматизма:
утренняя негибкость суставов, по меньшей мере, в течение часа
опухание, по меньшей мере, трёх суставов
отёк сустава руки
симметричный отёк сустава
ревматические шишки
ревматический фактор в крови
видимые на рентгене повреждения в суставах
Лечение
Лечение суставного ревматизма должно быть многосторонним. Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Течение суставного ревматизма не позволяет влиять на него иными средствами, кроме как лекарствами. Иногда для предотвращения инвалидности требуется операции и физиотерапия. Эффективное медикаментозное лечение особенно значимо на начальной стадии, и когда разрушение суставов прогрессирует.
На начальной стадии в лечение входят, прежде всего, препараты, замедляющее течение болезни. В комплексном лечении суставного ревматизма используют метотрексат, сульфасалицилат, гидроксиклорокин, препараты золота, лефлуномид и циклоспорин, можно попробовать биологические лекарства. Несмотря на побочные эффекты, приносимая ими польза намного больше, чем вред. Лечение, начатое на ранней стадии, даёт большей эффект.
Большинству пациентов требуется болеутоляющие препараты (парацетамол, противовоспалительные лекарства). Они не тормозят развитие болезни, но хорошее обезболивание улучшает качество жизни. Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Операционным лечением можно убрать из сустава или из сухожилия воспалённые ткани, не восприимчивые к лекарствам, а также исправить уже повреждённый сустав. Часто с помощью искусственного сустава можно предотвратить развитие инвалидности.
Физиотерапией лечат боли и сохраняют двигательную активность суставов с помощью специальных упражнений. В активной фазе нужно поддерживать подвижность суставов и физическое состояние мышц.
Специальный врач обучает щадящим двигательным навыкам. Различными шинами пробуют уменьшить боли в суставах и предотвратить их неправильное положение.
Реабилитация поддерживает трудовую и двигательную активность. На курсах реабилитации, сразу после выявления болезни, пациенты получают информацию о заболевании и его влиянии на повседневную жизнь. Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Прогноз
На начальной стадии суставного ревматизма делать прогноз довольно сложно. Поэтому даже к слабовыраженным симптомам суставного ревматизма нужно относиться серьёзно. В настоящее время большая часть больных живёт нормальной жизнью, заводит семью и сохраняет работоспособность. Хотя улучшающее лечение есть, суставной ревматизм прогрессирует десятилетиями и разрушает суставы, но угрозы полной потери двигательной активности нет.
8. СУСТАВНОЙ РЕВМАТИЗМ II
Артроз или остеоартрит распространённое заболевание суставов. Оно связано с увеличением среднего возраста населения. Почти у каждого пенсионера обнаружен остеоартрит, но только части из них он наносит значительный вред здоровью. Из-за неспособности пожилых людей самостоятельно передвигаться, общество несёт значительные расходы. Для сохранения двигательной способности пожилых людей, в Финляндии ежегодно делаются тысячи операций по замене тазобедренных и коленных суставов.
Чаще артроз проявляется в межпальцевых суставах стопы, первом плюснефаланговом суставе кисти, в суставах позвоночника, но наибольший вред здоровью приносит артроз тазобедренных и коленных суставов.
Причины
Возникновению артроза больших суставов способствуют пожилой возраст, тяжёлая работа, спорт с нагрузкой на суставы, ожирение, травмы и воспаления суставов, наследственность. Большая проблема – увеличение веса, которая вызывает и всегда осложняет большую часть коленных артрозов. Артроз пальцев стопы и кисти является, по большей части, наследственным заболеванием.
Симптомы
На начальной стадии артроза важнейшим симптомом является боль, которая усиливается при начале движения после отдыха (стартовая боль). Первичная боль возникает при спуске по лестнице вниз, в дальнейшем к ней присоединяется и боль при подъёме вверх. При развитии болезни уменьшается амплитуда движения сустава. Колени разворачиваются в стороны, и появляется кривоногость. В пальцах, на месте суставов, разрастаются костные шишки. Неровные хрящевые поверхности суставов хрустят при движении.
Артроз ухудшается постепенно, с течением лет. Проблемы зависят от поражённого сустава. Артроз позвоночника приводит к образованию костных шпор и сдавливанию выходящих из спинного мозга нервов, вследствие чего спинная боль переходит в ноги (ишиас). Артроз тазобедренных и коленных суставов осложняет движения и может вызывать сильные боли.
Течение болезни
В начале возникновения артроза гладкий хрящ, покрывающий поверхность сустава, начинает разлагаться. На это организм реагирует разрастанием костной ткани хряща. Суставы становятся твёрдыми и соприкасаются друг с другом, объём их движения уменьшается. Обычно сустав принимает вынужденное положение. Постепенно внутренняя поверхность, покрывающая суставную оболочку повреждённого сустава, раздражается и воспаляется. В суставе появляется жидкость, и он может покраснеть. Сустав воспаляется, и артроз прогрессирует.
Диагностика
Врач ставит диагноз артроза на основании симптомов и рентгена. Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Лечение
Артроз нельзя вылечить. В качестве обезболивания применяют, в первую очередь, парацетамол и при необходимости противовоспалительные лекарства. Некоторым помогает глюкозамин. Противоревматические гелиевые мази, содержащие противовоспалительные лекарства, помогают при артрозе пальцев рук. В раздражённые и отёчные суставы врач может вводить препараты кортизона. Артроз коленей можно лечить инъекциями гиалуроната. Сложные и болезненные артрозы тазобедренных и коленных суставов лечат оперативным путём.
Следует предотвращать слишком большую нагрузку на больные суставы. Палочка или роллатор и стулья на высоких ножках облегчают повседневную жизнь. Также следует прекратить перенос тяжестей.
Контроль веса – важная часть лечения, т.к. лишний вес, в первую очередь, нагружает суставы. Работоспособность суставов поддерживается движением, а состояние мышц – регулярной лечебной физкультурой. Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Прогноз
Большая часть пациентов хорошо справляется со своей болезнью. Мучительнее протекают болезни, начинающиеся в молодом возрасте и в нескольких суставах одновременно. Артроз вызывает ухудшение нормальной жизни. Увеличение избыточного веса населения – причина возникновения артроза в будущем. Операцией по замене суставов можно избежать возникновения инвалидности у пациента.
9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ
Гиперподвижность суставов – это совокупность симптомов, при которых у суставов аномально широкая амплитуда движения. Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Причины
Ослабление или натяжение суставных связок у людей различны. Вероятно, в строении связующего белка, коллагена, соединительной ткани есть отличия. Часто гиперподвижность суставов – наследственная. Её трудно отличить от синдрома Элерса-Данлоса (гиперэластичность кожи).
Симптомы
Гиперподвижность суставов не обязательно вызывает вредные последствия. Частым симптомом является боль, которая локализуется в суставах (тазобедренный, колено, плечо, запястье) или спине. Обычные болевые состояния легко трактуют, как фибромиалгию, одной из причин которой может быть гиперподвижность какого-либо сустава. В сложных формах заболевания суставы могут легко выворачиваться. К совокупности симптомов могут присоединиться также грыжа, варикозное расширение вен, нарушение венозного кровообращения, опущение матки и проблемы мочеиспускания. Гиперподвижность может привести к артрозу.
Диагностика
Гиперподвижность суставов определяется по шкале Бейгтона. Если у человека имеются пять критериев из одиннадцати, суставы считаются гиперподвижными.
Шкала Бейгтона
пассивное тыльное сгибание мизинца руки более 90° (левая и правая рука)
пассивное приведение большого пальца руки к сгибательной поверхности предплечья (левая и правая рука)
переразгибание локтевых суставов более 10° (левая и правая рука)
переразгибание коленей более 10°(левая и правая нога)
наклон вперед, не сгибая коленей, с касанием пола ладонями
Лечение
Пациент должен знать о происхождении симптомов. Полного лечения нет, но симптомы можно облегчить с помощью лечебной физкультуры для суставов и мышц. Следует прекратить виды деятельности, увеличивающие риски и приводящие к широкой амплитуде движения суставов и вывихам. Обычные обезболивающие препараты уменьшают боли. Гиперподвижность суставов следует учитывать при выборе профессии.
Прогноз
С возрастом амплитуда движения суставов уменьшается. Это улучшает долговременный прогноз.
10. ОСТЕОПОРОЗ
Остеопороз — прогрессирующее уменьшение плотности костей, приводящее к снижению их прочности и увеличению вероятности перелома. После 30 лет плотность костей начинает медленно уменьшаться. У пожилых людей увеличивается риск переломов костей в результате падения. В Финляндии более 400000 людей страдают остеопорозом, из них большая часть женщины старше 50 лет.
Причины
Возрастное уменьшение плотности костей является нормальным физиологическим процессом. Но резкое уменьшение плотности костной ткани приводит к заболеванию остеопорозом.Чаще остеопороз встречается у женщин, чем у мужчин. Риск заболевания у женщин увеличивается в климактерический период, когда уменьшается выработка женских половых гормонов (эстрагенов), регулирующих обмен веществ в костной ткани и предотвращающих остеопороз. Короткий период половой зрелости (позднее начало и раннее окончание месячных ) тоже является причиной остеопороза.
Худощавое телосложение, недостаток физкультуры, витамина D (солнечный свет) и/или кальция, курение, излишнее потребление соли, заболевания кишечника, ревматизм, диабет, заболевания почек, а также некоторые лекарства (кортизон, противоэпилептические препараты) увеличивают риск развития остеопороза. Избыточный вес хоть и является опасным заболеванием, но в какой-то мере защищает от остеопороза. Предрасположенность к остеопорозу является наследственной.
Симптомы
Остеопороз протекает бессимптомно. Проблемы возникают при переломах костей, самые распространённые из которых–переломы позвонков. В этом случае рост уменьшается и осанка изменяется. Сложными считаются переломы шейки бедра. За последние 15 лет в Финляндии количество переломов верхней части шейки бедра удвоилось. Хотя переломы, вызванные остеопорозом, лечатся оперативным методом, качество жизни пожилых людей ослабевает.
Диагностика
Опытный врач сможет быстро поставить диагноз пожилому человеку, измерив его рост. Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Плотность костей можно измерить. Измерение делается на основании анализа костей спины и верхней части бедренной кости.
В больницах и в частных клиниках есть приборы для обследования остеопороза. На основании международных критериев, у женщин диагоз констатируется при плотности костей ниже 2,5 ед. стандартного отклонения (standard deviation), чем в молодом возрасте. У мужчин граница – 3 ед. стандартного отклонения.
По обычному рентгеновскому снимку костей можно оценить начальную стадию остеопороза. На рентгеновском снимке хорошо виден перелом костей позвоночника. Плотность измеряют ультразвуковым исследованием пяточных костей, но таким способом невозможно установить точное место перелома.
Профилактика
Появление остеопороза можно предупредить. Молодые девушки должны повышать плотность костной ткани и наращивать костную массу, которая с возрастом защищала бы от возможных переломов.
Предотврати остеопороз:
Ÿ Постоянно двигайся
Ÿ Худей осторожно и избегай резкого падения веса
Ÿ Чаще бывай на свежем воздухе, таким образом получишь витамин D
Ÿ В рацион должны входить молоко, сыр, лесные грибы и рыба
Ÿ Не кури
Ÿ Потребляй ограниченное количество соли
Ÿ Заваривай чай, в состав которого входит флорид, укрепляющий кости
Ÿ Женщинам после 40 лет рекомендуется делать обследование на наличие эстрогенов
Ÿ В тёмное время года людям после 50 лет рекомендуется принимать витамин D и кальций
Ÿ В пожилом возрасте особенно опасны падения, поэтому рекомендуется носить специальную защищающую кости одежду.
Лечение
Остеопороз трудно лечится, потому что костная ткань медленно обновляется. Лечение кортизоном назначается людям, у которых были переломы и плотность костных тканей постоянно уменьшается.
Лечение предусматривает достаточное получение витамина D и кальция. Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Витамин D человек получает, находясь под солнцем, а также из продуктов питания, например, рыба и грибы богаты витамином D. Людям старше 70 лет рекомендуется принимать витамин D по15 микрограмм в день (600 единиц). Такое количество трудно получить из продуктов питания, поэтому пожилым людям его назначают в виде пищевых добавок.
Лечение остеопороза лекарственным методом постоянно развивается. Лечение продолжительное и достаточно дорогое. Важной лекарственной группой являются бифосфонаты (алендронат, этидронат, резидронат и ибандроновая кислота). В настоящее время дозировка лекарственных препаратов расчитана так, что их нужно принимать не чаще, чем раз в неделю или месяц. Лекарственные препараты есть в форме спрея для носа. Также женщины могут принимать препараты с содержанием гормона эстрогена или лекарственные препараты действующие таким же образом (ралоксифен). В трудных случиях используются стронтиум и терипаратид.
11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ
Полимеалгия – достаточно распространённое заболевание, которое вызывает мышечные боли. «Поли»- означает много, «миалгия» — мышечные боли.
Причины
Причины болезни не выяснены, но спровоцировать заболевание может вирусная инфекция. Чаще всего полимиалгией болеют женщины после 50 лет.
Симптомы
Симптомы болезни проявляются достаточно медленно. Появляются боли и онемение (окостенелость) в мышцах шеи, плеч, поясницы и бёдер. Мышцы становятся чувствительными и болезненными при движении и от прикосновения. Отёчность суставов наблюдается редко. Из-за появления мышечных и суставных болей затрудняется утренний подъём. Также у пациента может быть усталость и повышенная температура. В анализе крови повышены показатели воспаления, поэтому ранее здоровый и бодрый человек чувствует себя серьёзно больным.
Часто к мышечной форме ревматизма присоединяется воспаление артерий. Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Диагностика
Врач ставит диагноз на основании симптомов заболевания, возраста пациента, болей, общего состояния и анализа крови. Пожилым людям назначают и другие виды обследования. При подозрении на воспаление височной артерии, пациента направляют в Центральную больницу на обследование.
Лечение
Для лечения полимиалгии назначают препараты кортизона. Лечение длится минимум год и доза кортизона постепенно снижается на основании наблюдений за течением болезни, симптомами, формулой крови. Также для лечения используются и другие препараты, например, метотрексат. Воспаление височной артерии лечится в больнице.
Прогноз
Прогноз полимиалгии хороший. При правильном подходе к лечению, через несколько лет почти ко всем заболевшим здоровье возвращается.
12. ПОЛИМИОЗИТ
Полимиозит – это достаточно редкое воспалительное заболевание мышц, которое проявляется как вместе с ревматизмом, так и самостоятельным заболеванием соединительной ткани. Также к заболеванию относятся кожный и инклюзивный миозиты.
В Финляндии ежегодно заболевает около 20 человек. Чаще болеют взрослые люди, но кожная форма миозита встречается и у детей.
Причины
Причины возникновения миозита неизвестны, но очевидно, речь идёт о нарушении функции аутоимунной системы, как и при других cистемных заболеваниях соединительных тканей. Воспаление мышц может проявляться легкой формой суставного ревматизма, заболеванием Шегрина или симптомами SLE. Кожная форма миозита может возникать на фоне рака.
Симптомы
Важным симптомом полимиозита является слабость мышц. Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Диагностика
Диагноз миозита ставят на основании анализа крови. Также делается биопсия. При необходимости делается электроневромиография (ENMG) и магнитно-резонансная томография. Пожилые люди, при необходимости проходят дополнительное обследование.
Лечение
Лечение начинается в больнице достаточно большими дозами кортизона. Если лечения кортизоном не достаточно, то назначается метотрексат. В трудных случаях назначаются новые биологические ревматические препараты.
Лечение длится годами, поэтому важно поддерживать тонус мышц в форме.
Профилактика
Раньше миозит был опасным заболеванием, но сейчас от него можно полностью излечится.
13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА
Инфекционные заболевания кишечника, мочевыводящих путей или венерические инфекции могут быть причиной воспаления суставов. В дальнейшем это приводит к реактивному воспалению суставов (артрит), то есть иммунологической реакции организма на инфекцию. При синдроме Рейтера у пациентов могут быть воспаления на слизистой глаз, кожи или рта, половых органах или мочевыводящих путей.
Причины
Оболочка сустава реагирует воспалением на бактерии-инфекции. Организм вырабатывает антитела (иммунная реакция) против самого себя. Реактивное воспаление суставов начинается, например, с хламидии, сальмонеллы или обычным расстройством кишечника. Велик риск заболевания кишечными инфекциями в больших туристических центрах жарких странан.
У заболевания есть наследственная предрасположенность. У большой части пациентов обнаружен HLA-B27-антиген. Реактивный артрит в основном проявляется у молодых людей.
Симптомы
Симптомы реактивного артрита начинаются через неделю после кишечной или венерической инфекции и проявляются болями и отёками суставов. Первоначальная инфекция, как правило, уже проходит. Заболевание проявляется воспалением нескольких суставов. Обычно нижние конечности поражаются чаще, чем верхние. А также крестец и подвздошная кость становятся болезненными.
Реактивный артрит и синдром Рейтера вызывают шелушащиеся кожные покраснения на стопах, пальцах ног и на слизистой половых органов (баланит). Также у больных могут быть покраснения слизистой глаз или воспаление мочеточников. Повышенная температура и усталость являются обычными симптомами заболевания. Анализ крови свидетельствует о наличии инфекции в организме.
Диагностика
Диагносцировать реактивный артрит достаточно просто, если у пациента недавно была венерическая или кишечная инфекция. Иногда симптомов инфекции мало или нет вообще. Тогда причины инфекции выясняются посевом или анализом крови на антитела. Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Также делается ЭКГ , потому что есть риск воспаления сердца.
Лечение
Инфекция, вызвавшая воспаление суставов, лечится антибиотиками. Также назначается лечение хламидии. Назначаются противовоспалительные, обезболивающие и иногда кортизоносодержащие лекарственные препараты в виде инъекций в поражённый сустав или в виде таблеток. Отёкшие суставы нельзя перенагружать, но поддерживающая физкультура не противопоказана.
Также можно использовать лечение холодом, например, пакет со льдом, которое облегчает воспаление и боль.
Если в течение нескольких месяцев воспаление суставов не проходит, то назначаются ревматические препараты, один из них сульфасалацин.
Повторное воспаление можно избежать безопасными сексуальными контактами, соблюдением гигиены и правильным питанием.
Профилактика
Обычно реактивный артрит лечится за несколько месяцев, но суставные боли могут продолжаться длительное время. После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
У некоторых больных реактивный артрит переходит в хроническую форму ревматизма спондилатропатию (болезнь Бехтерева), например, при ревматизме позвоночника.
14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА
Ревматизм позвоночника – это длительное воспалительное заболевание позвоночника, иногда проявляющееся и в суставах конечностей. К тому же может вызывать воспаления в местах крепления сухожилий и в глазах. Иногда воспаление может быть в сердце или на стенках аорты. Ревматизм позвоночника относится к спондилатропатии.
Ревматизм позвоночника встречается одинаково часто как у мужчин, так и у женщин, но у мужчин заболевание протекает в более серьёзной форме. В большей части пациентами больницы являются мужчины. Почти все женщины, заболевшие ревматизмом позвоночника, не знают о своей болезни. Наследственность является фактором риска. В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
Причины
Причины возникновения заболевания неизвестны, но одним из факторов является инфекционные заболевания. Ревматизм позвоночника может появиться после перенесёного реактивного артрита. У 95% заболевших ревматизмом позвоночника обнаружен наследственный антиген HLA-B27.
Симптомы
Молодой человек, который начинает просыпаться по ночам от болей в поясничной области, является типичным пациентом. Боль может отдавать в заднюю часть бедра. По утрам спина не гнётся, но небольшая зарядка облегчает боль. У половины пациентов также воспаляются суставы рук и ног, опухают колени, голени и бёдра. Иногда заболевание начинается с отёков суставов рук и ног, реже с воспаления глаз. Достаточно часто заболевание сопровождается болью грудной клетки.
Симптомы ревматизма позвоночника могут быть кратковременными. Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
На следующей стадии заболевания у некоторых пациенов появляется воспаление глаз – ирити. Один или два из ста больных ревматизмом позвоночника в дальнейшем заболевают воспалением сердца.
Диагностика
В связи с тем, что боли в спине являются обычным явлением, диагноз ревматизм позвоночника очень легко пропустить. На начальной стадии заболевания гибкость позвоночника сохраняется в хорошой форме, но со временем спина немеет, и гибкость позвоночника ухудшается. Иногда диагноз ревматизма позвоночника можно поставить только через пять или даже десять лет после проявления первых симптомов заболевания.
Заболевание подтверждается рентгеновским снимком крестцового отдела позвоночника, на котором видны воспалительные изменения. На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
Лечение
Важным в лечении ревматизма спины является занятие физкультурой. Ревматизм поражает позвоночник, и формируется осанка с наклоном вперёд. Ежедневными занятиями спортом можно поддерживать хорошую осанку и гибкость позвоночника. Хотя бы раз в день нужно выпрямлять спину. Это можно сделать, подойдя стене, прижав к ней пятки, ягодицы и плечи. Грудную клетку можно поддерживать в хорошем состоянии, делая глубокие вдохи и выдохи. Желательно направить пациента на занятия физкультурой и объяснить, что нужно делать для поддержания тела в хорошой форме. Занятия с профессиональным инструктором особенно важно для молодых пациентов.
При лёгких формах заболевания назначаются болеутоляющие и противовоспалительные лекарства. Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Боль и покраснение глаз может быть признаком воспаления, для этого рекомендуется консультация окулиста.
Профилактика
Хорошее лечение – это профилактика. Ревматизм позвоночника не лечится, но его можно предотвратить. Острый период заболевания редко проявляется у людей старше 40 лет. У большинства людей сохраняется рабочая способность, и только небольшая часть заболевших получает инвалидность.
15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Соединительная ткань связывает все ткани в организме, она состоит из клеток, волокон, воды и межклеточного вещества. Волокна соединительной ткани – это белок или протеины, строение которых передаётся по наследству от отца и матери. Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Коллаген – это протеин организма. Это крепкие волокна, которые выдерживают растяжения. Сухожилия, связки и мышечные оболочки образуются из коллагена, также коллаген есть и в других тканях. Существует много видов коллагена. Коллаген I есть в костной ткани, коллаген II – в хрящевой ткани.
Эластин – это волокна, которые тянутся, как резина. Эластиновые волокна обвивают фибриллины так, как колготки в сеточку обвивают женскую ногу. Во всех протеиновых волокнах могут проявиться наследственные заболевания, вызванные ошибкой в генах.
Синдром Элерса-Данлоса (EDS)
В Финляндии около 1000 пациентов больны EDS- синдромом.
Причины
Причиной заболевания является наследственность. Если родители ребёнка больны синдромом Элерса-Данлоса, то вероятность болезни ребёнка возрастает на 50%. Но возможно, что поражённый ген одного из родителей так и не приведёт к заболеванию. Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Симптомы
Симптомы заболевания разнообразны: легко повреждаемая эластичная кожа, гиперподвижные суставы, варикозное расширение вен, грыжи, разрывы стенок кровеносных сосудов, воспаление дёсен и выпадение зубов. Симптомы зависят от типа заболевания.
В восстановительном центре Апила организованы курсы для EDS-пациентов, где людям с данным заболеванием помогают справиться со своими трудностями и проблемами: боли, гибкость суставов, проблемы с зубами, мышечная слабость, синяки и кровотечения, медленное заживление ран и образование рубцов, проблемы кишечника, вывихи, усталость и отёчность. У женщин – предотвращение выкидышей.
Виды EDS-синдрома
В настоящее время EDS-синдром делится на разные формы заболевания.
Сверхповышенная подвижность – гипермобильность (раньше тип III)
Основным симптомом гипермобильного типа является повышенная подвижность в крупных и мелких суставах, иногда вывихи и боли. Кожа тянущаяся и бархатистая. Заболевание может проявляется у родственников.
Классическая форма EDS (раньше формы I и II)
При классической форме заболевания у пациентов кожа мягкая и бархатистая, выраженная растяжимость кожи, склонность к повреждению при незначительной травме, а также к образованию кровоподтеков или гематом, рубцов, подкожных псевдоопухолей, повышенная подвижность в крупных и мелких суставах, частое варикозное расширение вен. У пациентов также встречаются паховые и диафрагмальные грыжи, синяки, мышечная слабость, геморои и воспаления дёсен. Заболевание является наследственным.
Сосудистая форма (раньше форма IV)
У пациентов эта форма заболевания проявляется гиперподвижностью суставов. Сосуды легко повреждаются, потому что стенки сосудов слабые, что является васкулитом , то есть воспалением стенок сосудов.
Кожа у этих людей тонкая, прозрачная с просвечивающими сосудами. Легко появляются синяки.
Кифосколиоз EDS( раньше тип VI)
Кифосколиоз является редким заболеванием, но в настоящее время поражённый ген тщательно исследуют. Этим заболеванием страдают около 60 человек на Земле. У них сильно выраженная мышечная слабость, которая приводит к неправильной осанке позвоночника – сколиозу. В некоторых случаях может быть повышенная ранимость глаз и утончение роговицы.
Артрохалазия тип EDS (раньше типы VII A и VII В)
В редкой форме артрохалазии типа EDS проявляются сильные изменения в соединительных тканях, которые ослабляют суставы, делают кожу легко повреждаемой, приводят к воспалениям суставов, ломкости костей и ортопедическим проблемам. На Земле болеют около 30 человек.
Дерматоспараксис EDS (раньше тип VII C)
Выраженная ранимость кожи и её повышенная эластичность. Создаётся впечатление, что кожи много. Распространено образование рубцов и грыж. Беременных женщины подвержены риску преждевременных родов из-за слабой оболочки плода.
Лечение
Изменить ген и устранить причину заболевания невозможно. Лечение направлено на уменьшение симптомов и предотвращение их ухудшения.
Важно определить причину заболевания и сообщить пациенту полную информацию о болезни. Зная о характере болезни, больной сам планирует свою жизнь так, чтобы болезнь не влияла на неё. Выбирая профессию, молодые люди должны принимать своё заболевание во внимание.
При болях в суставах можно принимать парацетамол и противовоспалительные препараты. При больших поражениях суставов делаются операции по имплонтации суставов.
Перед операцией EDS-пациентам нужно рассказать хирургу о своей болезни, чтобы избежать осложнений при заживлении ран.
В повседневной жизни EDS-пациентам могут помочь разные средства. Избегая опасных ситуаций, можно сохранить суставы целыми. На суставы можно надевать поддерживающие эластичные повязки. Мышцы нужно укреплять. Кожу надо увлажнять кремами. Рекомендуется ношение поддерживающих колготок и гольф для профилактики варикозного расширения вен. Постоянные посещения зубного врача помогут избежать проблем с зубами.
Пациенты сами знают, как важно получать информацию о характере заболевания. Спокойная жизнь, отдых и расслабление, а также поддержка близких помогают преодолеть жизненные трудности. Нужно избегать резких движений, использовать тугие повязки для суставов, систематически принимать лекарства, правильно питаться, попробовать Рэйки–лечение, йогу, зонатерапию и лимфомассаж. Стараться делать всё, что можешь и умеешь.
Другие повреждения строения коллагена
Синдром Стиклера является достаточно распространённым заболеванием, которое вызывается нарушением строения коллагена типа II. Заболевание часто проявляется в лёгкой форме. Синдром Стиклера — комплекс наследственных аномалий глаз и суставов. Первые симптомы появляются в детстве: врожденная выраженная близорукость, нередко слепота, в ослепшем глазу развиваются катаракта, вторичная глаукома, хронический увеит, кератопатия, сморщивание глазного яблока. Суставы становятся гиперподвижными, болезненными и предрасположены к переломам. В отдельных случаях отмечается нарушения в строении лица: маленький подбородок, расщепление челюстей.
Дисплазия соединительной ткани (MED) вызывана нарушением строения коллагена типа IX. Эти нарушения строений суставных хрящей ведут к задержке развития роста и разрушению суставов.
Остеогенезис имперфекта является заболеванием костей, вызванным мутацией коллагена типа I, которое может вызвать смерть зародыша ещё в матке. В лёгкой форме заболевания кости слабые и легко ломаются. Помимо этого могут быть проблемы в соединительной оболочке глаз, проблемы со слухом и глухота.
Другие генетические проблемы волокон протеина
Синдром Вильямса — синдром, возникающий как следствие хромосомной патологии эластина. Эластин и коллаген образуют волокнистый белок, с помощью которого стенки сосудов, лёгкие и другие органы способны растягиваться. Этим заболеванием болеет один ребёнок из 20000. У них появляются проблемы в сердечно-сосудистой системе. Аорта и лёгочная артерия суживаюся уже в детском возрасте, позже появляются проблемы с кровяным давлением. Дети рождаются маленького размера, появляются проблемы кормления, колики. Также появляются изменения строения зубов (большие промежутки между зубами), слабые мышцы, гиперподвижность суставов. У взрослых суставы менее подвижны.
Синдром Марфана вызывается изменением фибриллина типа I. Фибриллин – это волокнистый белок.
В соединительной ткани он образует защитную сетку вокруг эластина. Помимо характерных изменений в органах опорно-двигательного аппарата (удлинённые кости скелета, гиперподвижность суставов), наблюдается патология в органах зрения и сердечно-сосудистой системе.
16. СИНДРОМ ШЕГРИНА
Синдром Шегрина является системным аутоиммунным заболеванием, характеризующимся сухостью слизистой глаз, рта и половых органов, вызванной поражением слёзных, слюнных и половых желез. Чаще всего болеют женщины. Синдромом Шегрина заболевают люди старше 50 лет. О заболевании нет достоверных сведений, но по оценкам специалистов 3-4% взрослых людей страдают синдромом Шегрина.
Причины
Основой механизмов развития болезни считаются аутоиммунные нарушения, при которых имунная система противостоит своим же тканям. Синдром может развиваться самостоятельно (primaarinen) или вместе с другими ревматическими аутоимунными заболеваниями, в частности, суставным ревматизмом (sekundaarinen). Одной из причин заболевания считается изменение половых гормонов, потому что большей частью заболевших являются женщины.
Симптомы
При синдроме Шегрина появляется сухость слизистых оболочек. Первыми признаками заболевания является раздражение и сухость в глазах. Появляется сухость во рту и трудности проглатывания пищи, возникает необходимость запивания еды. Садится голос. Из-за уменьшения слюноотделения, на зубах образуется кариес и воспаляются дёсны. Может возникнуть воспаление слюнных желёз. Сухость кожи вызывает зуд. Появляется сухость в носу и сухой кашель. У женщин появляется сухость слизистых половых органов. Нарушения работы желёз желудка и кишечника вызывает нарушения всасывания железа и витамина B12.
При синдроме Шегрина появляется усталость, боли в суставах напоминают фибромиалгию, появляются раздражения на коже и лихорадка. Возможны заболевания почек, отёк лимфатических желёз и нарушения со стороны нервной системы.
При синдроме Шегрина возрастает риск заболевания раком лимфатических желёз (лимфома). При сильном отёке лимфатических и слюнных желёз возникает необходимость в их обследовании.
Диагностика
Синдром Шегрина определяется по типичной для этого заболевания сухости слизистых оболочек. Слёзоотделение измеряется тестом Ширмера, при котором рассматривается скорость намокания впитывающей бумажки за нижним веком. Выделение слюнной жидкости измеряется сбором слюны. Микроскопическое исследование губ указывает на наличие воспалительного процесса. Показатели воспаления в крови повышены. Почти у всех пациентов в крови присутствует ревматический фактор синдрома Шегрина и антитела.
У пожилых людей сухость слизистых оболочек является возрастным показателем и не является симптомом болезни Шегрина.
Лечение
Если во вторичный синдром Шегрина входит ревматизм суставов или другое заболевание ревматизма, то оно лечится обычным способом. Нарушение работы желёз при синдроме Шегрина неизлечимо, но увлажнением можно облегчить сухость слизистых оболочек.
Увлажняющие капли для глаз и защитные очки предотвращают сухость глаз. Воздух в помещении не должен быть очень сухим. Увлажняющие капли закапывают регулярно через равные промежутки времени. Употребление жевательной резинки с ксилитолом, а также лекарственные препараты как пилокарпин и бромгексидин, увеличивают выделение слюны. Нужно следить за состоянием зубов. Грибковые инфекции рта и половых органов необходимо лечить противогрибковыми лекарствами. Женские половые органы обрабатываются специальными увлажняющими средствами.
Первичный синдром Шегрина лечится малыми дозами кортизона. В трудных случаях назначают метотрексат и другие новые ревматические лекарства.
Профилактика
Синдром Шегрина не лечится. Лечение замедляет развитие болезни, но с заболеванием нужно научиться жить. Инвалидность, вызванная болезнью, появляется редко. На профилактику больше влияет характер протекания первичного заболевания или ревматизма, чем сухость слизистых оболочек.
17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ
Спондилоартрит определяет группу заболеваний, точный диагноз не всегда можно определить. Речь идёт о серонегативном ревматизме позвоночника, при спондилоартрите в крови отсутствует ревматический фактор, но существует тенденция вызывать воспаления в суставах позвоночника.
К спондилоартритам относят:
ревматизм позвоночника (Spondylarthritis ancylopoetica, болезнь Бехтерева)
реактивное воспаление суставов и болезнь Рейтера
язвенное воспаление толстого кишечника и болезнь Кронина
часть детского ревматизма
суставной псориаз и воспаление позвонков
Все эти заболевания могут вызывать воспаления в суставах конечностей и позвоночника. Особенностью этих заболеваний является воспаление промежуточного сустава между крестцовой и подвздошной костью (сакроилит). При обследовании у больных обнаруживается наследственный антиген HLA-B27. Обычно эти заболевания развиваются в молодом возрасте, появляются воспаления глаз (ирит), сердца и стенок аорты. Одновременно все симптомы проявляются редко. В начале заболевания воспаления суставов приносят проблемы и боли, но в дальнейшем они могут исчезнуть даже без лечения.
Спондилоартрит проявляется как и другие ревматические заболевания. Возможно причиной является перенесённая кишечная или венерическая инфекция, как и при реактивном воспалении суставов. Большое значение имеет наследственный фактор.
Финны живут в холодном климате и наличие у них антигена HLA-B27 достаточно распространено. У 15% финнов присутствует антиген HLA-B27, тогда как у жителей центральной Европы всего у 8%, у японцев 1% и у индейцев Южной-Америки ещё меньше. У людей, в организме которых обнаружен антиген HLA-B27, риск заболеть спондилоартритом в сто раз выше, чем у других.
Спондилоартрит является длительным заболеванием, но он редко приводит к инвалидности. В лёгких формах заболевания пациент обходится небольшими дозами лекарственных препаратов. В трудных случаях назначаются биологические ревматические препараты.
18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE)
Системный lupus erytematosus (SLE) – это системное аутоимунное заболевание соединительной ткани. Организм вырабатывает антитела, которые вместо того чтобы защищать, наоборот нападают на соединительные ткани организма. Признаки заболевания проявляются в различных частях организма. В Финляндии насчитывается около 2000 заболевших SLE, 90% из которых женщины. Половина из них в возрасте до 30 лет. У пожилых людей заболевание протекает в лёгкой форме.
Причины
Причины заболевания неизвестны. У женщин в зрелом половом возрасте на заболевание влияют половые гормоны. Наследственность тоже влияет на заболевание. Некоторые лекарства (гидралазин, прокаинамид), химикаты и ультрафиолет увеличивают риск заболевания SLE.
Симптомы
Общими симптомами SLE- заболевания являются усталость, потеря веса и повышенная температура. На открытых частях тела появляются кожные высыпания, вызванные воздействием солнечных лучей. На лице вокруг носа появляется красная сыпь в форме бабочки. Боли и воспаление суставов, выпадение волос, язвы во рту, заболевания почек, воспаление оболочек лёгких и сердца, а также неврологические заболевания. Боли или ревматические воспаления в суставах проявляются почти у всех пациентов, кожные высыпания – у достаточно большой части заболевших, а заболевания почек – почти у половины. Суставы не разрушаются, но могут деформироваться. Симптомы заболевания у разных людей проявляются по- разному. Чаще заболевание протекает в лёгкой форме и не влияет на образ жизни заболевшего. Выявить форму заболевания достаточно сложно.
Диагностика
Диагноз заболевания ставится на основании симптомов и лабораторных исследований. Существует 11 критериев заболевания. Если в заболевании проявились 4 или более критериев, то диагноз системный lupus erytematosus поставлен верно. Подсчёт критериев имеет больше теоретическое значение. В анализе крови повышаются показатели воспаления, но как и при других заболеваниях ревматизма ЦРБ не повышен. Почти у всех пациентов в крови присутствуют антитела. По количеству и качеству антител можно оценить стадию болезни и результат лечения. Лейкоциты и тромбоциты могут быть понижены. Возможна анемия.
Лечение
При лёгких формах SLE- заболевания лечение не требуется. Заболевший сам заботится о себе, избегая солнечных лучей и пользуясь защитными кремами. Достаточно обойтись слабыми лекарственными препаратами, например, малыми дозами кортизона и гидроксиклорокина. В трудных случаях пациенту назначаются большие дозы кортизона.
Беременность может вызвать проблемы. О наблюдении и лечении SLE- заболевания во время беременности рекомендуется консультация врача–ревматолога. Инфекции также могут вызвать осложнения. Причину повышения температуры нужно обязательно выяснить, чтобы знать, чем она вызвана – инфекцией или обострением SLE-заболевания. Лечение направлено на поражённый орган. Почти всегда напоминает лечение остеопороза.
Профилактика
Профилактика системного lupus erytematosus постоянно развивается. Болезнь опасна для людей с серьёзными заболеваниями почек, лёгких или центральной-нервной системы. С возрастом болезнь затихает. SLE- заболевание, вызванное лекарственными препаратами, проходит при их отмене.
SLE- критерии:
1. Красная сыпь в форме бабочки на носу и щеках
2. Шелушащиеся покраснения на коже
3. Покраснения кожи под воздействием солнечных лучей
4. Язвы во рту
5. Воспаление суставов
6. Воспаление оболочек лёгких и сердца
7. Заболевания почек
8. Неврологическте симптомы (судороги или психозы)
9. Изменения крови (анемия, уменьшения лейкоцитов или тромбоцитов)
10. Иммунные изменения крови (DNA, ошибочно позитивный кардиолипини-тест)
11. Антитела
19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ)
Системный склероз это ревматическое заболевание соединительных тканей. Одна из форм заболевания – склеродермия (склеро — твёрдый, дерма — кожа). При этом заболевании грубеет кожа. Также соединительная ткань внутренних органов рубцуется, но этот признак встречается редко. В Финляндии ежегодно заболевает 20-50 человек, из них большая часть женщины. Дети болеют редко.
Причины
Причины заболевания системным склерозом неизвестны, но заболевание могут вызывать многие химикаты. Например, в 1981 году в Испании прошла волна этого заболевания, вызванная некачественным растительным маслом. Некачественный триптофан, продаваемый как натуральный продукт, вызвал вторую эпидемию в конце того же десятилетия. Также угольная и кварцевая пыль, винилхлорид, триклоритилен и другие химикаты могут вызывать заболевание. Одной из подозреваемых причин являются силиконовые имплонтанты. У большинства больных причины заболевания неизвестны.
Симптомы
Заболевание начинается с нарушения кровообращения пальцев рук и ног. Появляется симптом Рейно, когда сосуды сокращаются так сильно, что пальцы становятся белыми при прохладной температуре окружающей среды. На пальцах рук появляются кожные изменения. Кожа пальцев набухает и уплотняется. Кожные морщины и складки пропадают. С годами кожа становится тонкой и натянутой, иногда в коже откладывается кальций. Симптомы могут распространяться и по всему телу, кожа уплотняется и деформируется. Мышцы лица становятся неподвижными, рот сокращается. Видны расширенные подкожные сосуды.
Склеродермия может поражать не только кожу, но и внутренние органы. При поражении пищевода появляются проблемы при глотании. При поражении лёгких, почек и кишечника появляются серьёзные проблемы со здоровьем. К этим заболеваниям относятся и такие необычные формы заболевания, как эозинофильный фаскит. Когда воспаление проходит, кожа рубцуется и напоминает апельсиновую кожуру.
Распространённой формой системного склероза является CREST (от calcinosis – закальцевание кожи), симптом Рейно, эсофагус (рубцевание пищевода), склеродактилия и телеагниэктазия, то есть расширение подкожных сосудов.
Диагностика
Диагноз ставится на основании картины заболевания. В крови пациента обнаруживаюся показатели ревматизма и антитела. При CREST обнаруживаются антитела, свойственные этому заболеванию.
Лечение
Лечение системного склероза трудное, потому что нет достаточно действенного лекарства. Пациенту надо защищать кожу от холода. Необходимо бросить курить. Назначаются сосудорасширяющие препараты (нифедипин). Для предотвращения сухости кожи используют увлажняющие крема. Для сохранения подвижности пальцев необходимо делать гимнастику для рук.
Ревматические лекарственные препараты тестируются, но их действие остаётся незначительным. Широко используются пенисилламин и циклоспорин. При лечении внутренних органов назначаются симптоматические лекарственные препараты.
Профилактика
Важным значением в профилактике системного склероза является ограничение заболевания на кожной стадии, когда другие органы ещё не поражены. Со временем кожа смягчается и заболевание переходит в лёгкую форму. Но поражение лёгких и почек остаётся серьёзным заболеванием.
20. ВАСКУЛИТ
Васкулит это воспаление стенок сосудов. Последствия васкулита зависят от количества поражённых сосудов и мест воспалений. В трудных случаях васкулит вызвает затруднения кровообращения. Это приводит к кровотечениям или омертвению тканей.
Васкулит классифицируется на основании размера поражённых сосудов. Васкулит поражает височную артерию, кожный васкулит малые кровеносные сосуды. При темпоральном артериите в стенке височной артерии под микроскопом видны большие и многоядерные клетки, из-за которых заболевание получило второе название – гигантоклеточный артериит.
Часто васкулиты проявляются редкими заболеваниями, как нодозный полиартериит. А также пурпура Шенлейна-Геноха, синдром Чарга-Штраусс, болезнь Кавасаки, гранулематоз Вегенера и артериит Такаяси.
Причины
Причинами заболевания могут быть инфекции, повреждения тканей, инородные вещества, которые вызывают иммунные реакции в организме. Механизм появления васкулита не определён. Наследственность тоже имеет значение. Васкулит может быть как самостоятельным заболеванием, так и относиться к группе ревматизмов, таких как суставной ревматизм или SLE-заболевание.
Симптомы
Васкулиту свойственны повышение температуры тела и потеря веса. Из-за заболеваний сосудов появляются кожные высыпания различного типа. Типичными симптомами заболевания являются мышечные и суставные боли, нарушения работы переферической нервной системы, носовые кровотечения, кашель с кровью, кровь в моче и боли в животе.
Особенности
У половины пациентов с диагнозом васкулит и темпоральный артериит проявляются симптомы полимиалгии. Симптомами артериита являются головные боли в височной области и боль в скулах при жевании. При заболевании возможен риск закупорки глазной артерии и потеря зрения, поэтому лечение необходимо начать как можно быстрее. В основном заболевают пожилые люди.
Болезнь Такаяси поражает аорту и исходящие из неё кровеносные сосуды. Основным симптомом заболевания является нарушение кровообращения. Поставить диагноз трудно. В основном заболевают молодые женщины.
Нодозный полиартериит является редким заболеванием, при котором на стенках артерий образуются воспалительные бляшки. Проявляется у молодых людей. Встречаются серьёзные изменения внутренних органов, диагноз выясняется в процессе операции.
Начальными симптомами гранулематоза Вегенера являются нарушения в верхних дыхательных путях, воспаление пазух носа, заложенность носа и носовые кровотечения. Также могут быть воспаления среднего уха и глухота, ослабление зрения. К сложным формам относятся поражения почек и лёгких. Некоторые формы заболевания протекают достаточно лёгко. В крови присутствуют ANCA-антитела.
При вторичном васкулите в сочетании с другими аутоимунными заболеваниями, симптомы начинаются с поражения мелких кожных сосудов. На коже голеней или рук образуются раны и некрозы.
Диагностика
Постановка диагноза осуществляется на основании симптомов заболевания и биопсии кожи. Рентген кровеносных сосудов (ангиография) выявляет васкулит. Также постановка диагноза опирается на лабораторные исследования. ЦРБ повышено.
Лечение
Лечение направлено на устранение причины возникновения васкулита. Сначала снимается воспаление кровеносных сосудов лекарственными препаратами. После его прекращения основное заболевание лечится эффективнее. Назначается кортизон. Часто вместе с ним применяют цитостатические средства. В критических ситуациях назначают большие дозы кортизона. Хорошие результаты дают биологические лекарственные препараты.
Профилактика
Прогноз васкулита улучшается с развитием методов лечения. У большой части пациентов симптомы улучшаются. Хотя иногда болезнь может перейти в тяжёлую форму. Обширные поражения внутренних органов дают плохой прогноз заболевания и срочную госпитализацию.
© 2016 Lappeenrannan reumayhdistys ry.
Как восстанавливаться после COVID-19 | Статьи клиники Медсервис
COVID-19 — новое заболевание, человечество столкнулось с ним всего несколько месяцев назад. Вирус мутирует и крепнет, болезнь «набирает обороты», заболевают родственники, коллеги, друзья. У некоторых болезнь протекает легко, почти без симптомов. А кто-то болеет длительно и тяжело. Но в любом случае возникает вопрос как вернуться к привычному образу жизни, физическим нагрузкам.
Слабость, рассеянное внимание, апатия или даже паника – это далеко не полный перечень того, что с чем приходится иметь дело. Иногда осложнения, которые оставляет после себя вирус, могут привести и к более серьезным последствиям.
К концу октября 2020 года, по официальным данным, в Удмуртии переболело более 8000 человек. Для многих из тех, кто официально получил статус «COVID-отрицательный», борьба с новой инфекцией еще не закончена. Люди не чувствуют себя здоровыми. Разберемся почему это происходит и как вернуть себе былое качество жизни.
Почему после коронавируса долго держится слабость и появляется одышка
Наша жизнь, хотим мы этого или нет, разделилась на «до» и «после». Симптомы коронавируса сегодня известны всем, так же, как и способы обследования и лечения. Об этом много говорят и пишут. Каждый знает, что надо пережить две-три недели, и вирус исчезает из анализов, а значит должно прийти долгожданное выздоровление.
Но многие пациенты так и «застревают» на том же уровне самочувствия, которое у него было во время болезни. Болят все мышцы, сохраняется усталость, голова не соображает, особенно тяжело даются физические нагрузки, даже незначительные. Вышел человек на работу с больничного, а вечером приходит домой, без сил падает и даже прием пищи становится проблемой. Или, оказывается, что привычное мытьё посуды превратилось в физическую нагрузку. Казалось бы, лечение длилось почти месяц, должно быть все в порядке, но самочувствие плохое, даже очень.
С такими жалобами всё чаще сталкиваются на приёме доктора клиники Медсервис, Ижевск. И сейчас врачи точно знают, с чем это связано. Люди, перенесшие COVID-19, неизбежно сталкиваются с ухудшением работы легких после перенесенной пневмонии. Это влечет за собой нарушение кислородного обмена в тканях организма, от чего страдают внутренние органы и структуры, в частности, сердце и костно-мышечный аппарат, эндокринная и нервная системы.
В результате:
- усиливается слабость во всем теле, пациент быстро чувствует переутомление;
- даже умеренная физическая нагрузка вызывает затруднения
- снижается работоспособность;
- появляется одышка;
- трудно дышать полной грудью.
Угроза для сердечно-сосудистой системе
Мы все уже поняли, что коронавирус — болезнь серьезная, которая наносит вред не только органам дыхания. Серьёзно поражается и сердечно-сосудистая система. Одно из самых грозных и распространенных осложнений COVID-19 — васкулит, воспаление мелких сосудов.
Это заболевание особенно опасно тем, что может развиться не сразу, а спустя некоторое время после начала заболевания. Вирус поражает, внутреннюю оболочку сосудов — эндотелий. Сопровождается такое воспаление повышением вязкости крови и закупоркой мелких сосудов, образовавшимися сгустками или тромбами. А сосуды пронизываю всё тело, а значит, появиться такое воспаление может в любом органе, и там появятся нарушения.
Страдать могут мозг, кишечник, почки. Одно из самых уязвимых мест – миокард или сердечная мышца. Сердце требует для нормальной работы хорошего кровоснабжения и питания. Появившееся воспаление, миокардит, вызывает:
- слабость, снижение работоспособности, повышенную утомляемость;
- частое сердцебиение, нарушение ритма сердца;
- боли в грудной клетке.
Если вас беспокоит ваше состояние после перенесённой вирусной инфекции, и оно осложняет привычную жизнь, обратитесь к врачу. Важно знать, чем раньше Вы начнёте реабилитацию, тем меньше последствий на организм окажет вирус.
Диагностика и реабилитация после коронавируса
Доктора клиники Медсервис, Ижевск, имеют достаточную квалификацию и опыт, чтобы помочь восстановить нарушенные функции организма. Нужно обратиться за помощью к терапевту, кардиологу или неврологу. Поверьте, это только на первый взгляд усталость и плохое самочувствие исключительно личные ощущения. Они могут быть признаками серьезных осложнений, возникающих после перенесенных вирусных заболеваний.
После коронавирусной пневмонии, как и после любой другой, необходим рентгеновский контроль через один, три и 12 месяцев после окончания лечения. В нашей клинике работает современный рентгеновский компьютерный томограф, позволяющий выявить даже самые маленькие изменения в легких и бронхах.
При одышке, сохраняющемся кашле, удушье и других подобных жалобах, необходим контроль за функцией внешнего дыхания. Для диагностики респираторных (дыхательных) нарушений и контроля за функцией внешнего дыхания наших пациентов мы пользуемся современным спирографом. Аппарат позволяет проводить все необходимые исследования и пробы. На основании обследования доктор составит для вас индивидуальную программу реабилитации (восстановления).
Клиника Медсервис располагает современным, высокотехнологичным оборудованием, которое поможет врачам выяснить причину вашего недомогания и назначить необходимый курс восстановления (реабилитации). Для пациентов, перенесших коронавирусные инфекцию нашими врачами разработаны реабилитационные программы, учитывающие современный опыт в области лечения коронавирусной инфекции.
Справки и запись на прием осуществляются по телефонам 550-300 и 350-300.
Вопросы Вы можете задать, перейдя в раздел Вопрос-ответ.
Вирус остается с человеком – Общество – Коммерсантъ
Едва ученые и медики начали понимать природу COVID-19, как появилась новая загадка — постковидный синдром. Эксперты сходятся, что с различными вариантами недомогания после перенесенной инфекции сталкивается от 30% до 60% пациентов. Таким образом, в России проблема может касаться примерно 2 млн человек. Такие симптомы, как одышка, слабость, утомляемость, тревога, сохраняются у 30% и через полгода после клинического выздоровления. Люди описывают странные состояния, рассчитывая на помощь специалистов, но врачи могут предложить им только техники релаксации и антидепрессанты.
То одно, то другое
48-летняя москвичка Ирина Авдина заболела коронавирусом год назад. Болезнь, рассказывает она, протекала тяжело: 50-процентное поражение легких, жутчайшие головные боли и слабость. Госпожа Авдина три недели принимала назначенные врачом антибиотики, и по всем ключевым показателям инфекция прошла, однако женщина до сих пор чувствует себя плохо.
«Как упало зрение, так и не возвращается. Обоняние вернулось примерно на треть. Думаю, поражена центральная нервная система, так как появились раздражительность, частые нервные срывы, подергивания — то нога дернется, то рука, а то всю меня тряхнет. Сейчас болит поджелудочная, болят суставы, ни с того ни с сего по всему телу появились красные точки»,— рассказывает Ирина Авдина. Она также отмечает проблемы с печенью, сердцем и нарушение терморегуляции: «Всю жизнь была мерзлячкой, а теперь в одну секунду покрываюсь потом и готова скинуть с себя все вместе с кожей».
Таких приступов, по словам госпожи Авдиной, в худшие дни бывает до пятидесяти.
При этом все анализы, в том числе на гормоны, у нее хорошие — и врачи разводят руками. По совету подруги она обратилась в медицинский центр, который предлагает реабилитацию после коронавируса. Однако ей в лечении отказали, объяснив, что их «интересуют люди, переболевшие несколько месяцев назад». Ирина Авдина больше не обращается за помощью к специалистам, так как устала «звонить, метаться и выклянчивать».
Отдушиной для женщины в этой ситуации стало сообщество в Facebook «Нетипичный коронавирус (постковид)». Всего в нем состоит 46 тыс. человек. Его цель скорее психотерапевтическая: люди рассказывают о своих проблемах («состояние как будто в тумане», «на легкие как лед наложили», «апатия, как будто выключили волевую сферу», «мясо воняет гнилым луком», «у меня память хуже стала и какое-то состояние пустоты») и получают поддержку «друзей по несчастью».
У другой участницы сообщества, 21-летней Анастасии Павлютиной, после перенесенного коронавируса появились панические атаки, рассеянность, забывчивость, «постоянные слезы» и страх. «Мне казалось, что я просто умираю»,— описывает свое состояние девушка. К психологическим трудностям, по ее словам, со временем добавились физические проявления: боль, онемение левой стороны тела, мышечные подергивания, проблемы с желудочно-кишечным трактом и тахикардия. Пять месяцев спустя симптомы стали не такими явными, но остались «мутное» зрение (притом что проверка у офтальмолога не выявила проблем), гипертонус и боль в мышцах, вибрация в теле, слизь в глотке, выпадение волос, слезливость и «еще много всего».
В обычной поликлинике Анастасии советовали потерпеть, в платных клиниках — гулять, пить витамины, правильно питаться и отдыхать.
Сейчас, по ее словам, она старается самостоятельно облегчать симптомы, чтобы «нормально существовать», так как врачи на нее смотрят «как на дурочку, которая все придумала».
18-летний Андрей Белеванцев из Томска, судя по анализам, абсолютно здоров, однако и через три месяца после коронавируса его беспокоят неприятные симптомы. Болит, по его словам, «то одно, то другое», причем так сильно, что кажется — вполне серьезно, а потом внезапно проходит. Кроме того, у молодого человека участились панические атаки (которые, впрочем, были и до ковида), появились тревожность, слабость и страх. По назначению психиатра он принимает снотворное и «что-то вроде антидепрессантов». В критических ситуациях пьет сильное успокоительное. Из-за проблем со здоровьем Андрей бросил вуз и переехал к родителям. Так ему спокойнее: они живут недалеко от больницы, и он знает, что в любой момент можно вызвать помощь.
От одышки до посттравматического стрессового расстройства
Главный внештатный специалист по медицинской реабилитации Минздрава РФ Галина Иванова заявила, что более 70% пациентов, перенесших новую коронавирусную инфекцию, будут нуждаться в реабилитации. В медицинском ведомстве даже создали специальную комиссию по изучению постковидного синдрома. Хотя постковид, или long COVID, пока не включен в официальную классификацию болезней, специалисты сходятся в том, что диагностировать это состояние нужно, если какая-то форма недомогания сохраняется в течение четырех недель (по другим данным — 8–12 недель) после начала болезни.
Более 70% пациентов, перенесших новую коронавирусную инфекцию, будут нуждаться в реабилитации
Фото: Алексей Танюшин, Коммерсантъ
С различными проявлениями постковидного синдрома, по информации председателя правления Российского респираторного общества академика РАН Александра Чучалина, сталкиваются от 30% до 60% людей, перенесших инфекцию. Таким образом, в России речь может идти примерно о 2 млн человек. Ученый привел данные российского исследования, согласно которым через семь месяцев после начала острого заболевания сохраняются:
- усталость (у 78% участников),
- недомогание после физических нагрузок (71%),
- когнитивная дисфункция (57%),
- неспособность работать (68%).
Научный медицинский журнал Nature Medicine приводит данные исследования, проведенного на 1250 пациентах, выписанных из больниц штата Мичиган (США). За исследуемый период (60 дней после выписки из стационара) умерли 6,7% пациентов, 15,1% потребовалась повторная госпитализация. Из 488 пациентов, принявших участие в телефонном опросе, 32,6% сообщили о стойких симптомах, в том числе 18,9% — о новых или усилении остаточных. Чаще всего говорили об одышке (22,9%), кашле (15,4%) и потере вкуса и/или запаха (13,1%).
Ученый Александр Чучалин привел данные российского исследования, согласно которым через семь месяцев после начала острого заболевания сохраняются усталость, недомогание после физических нагрузок, когнитивная дисфункция, неспособность работать
Фото: Виктор Коротаев, Коммерсантъ
Исследование итальянских медиков, проведенное с участием 143 пациентов, показало, что самыми частыми симптомами были усталость (53,1%), одышка (43,4%), боль в суставах (27,3%) и боль в груди (21,7%). Причем у 55% пациентов сохранялось три или более симптомов. Снижение качества жизни, измеренное по визуальной аналоговой шкале EuroQol (анкета из пяти вопросов о субъективных ощущениях физического и психического здоровья человека), было отмечено у 44,1% участников.
Исследование, проведенное на 150 вылечившихся после COVID-19 из Франции, аналогично показало, что у двух третей пациентов те или иные симптомы сохранялись в течение 60 дней.
Причем одна треть сообщила, что чувствует себя хуже, чем в начале острого COVID-19.
Усталость, одышка, посттравматическое стрессовое расстройство (ПТСР), тревога, депрессия и нарушения концентрации внимания и сна были отмечены более чем у 30% участников исследования.
Данные исследований, пишет Nature Medicine, предположительно позволяют говорить о факторах, увеличивающих риск развития постковида. Так, тяжесть течения болезни «значимо связана» с проявлением после клинического выздоровления одышки, повышенной утомляемости, слабости, ПТСР. Кроме того, сообщается о некоторой связи между ранее перенесенными респираторными заболеваниями, более высоким индексом массы тела, старшим возрастом и наличием одышки в течение 4–8 недель.
Китайское исследование также показало, что у женщин более вероятны повышенная утомляемость, тревога или депрессия в течение шести месяцев. Что же касается диабета, ожирения, хронических сердечно-сосудистых и почечных заболеваний, онкологии, которые достоверно усугубляют тяжесть течения COVID-19, то их связь с постковидным синдромом еще не изучена, говорят авторы публикации.
В целом исследователи из разных стран приходят к выводу, что полное восстановление к 30-му дню после выписки отмечается только у 40% пациентов.
По некоторым данным, через шесть месяцев 30% пациентов все еще испытывают один или несколько симптомов. При этом 14% говорят о слабости и спустя девять месяцев после фактического выздоровления.
Полное восстановление к 30-му дню после выписки отмечается только у 40% пациентов
Фото: Александр Коряков, Коммерсантъ
«В медицине есть вещи, которые сделать нельзя»
До трети пациентов, перенесших ковид, имеют впоследствии тот или иной неврологический или психиатрический дефицит, пояснил “Ъ” заведующий отделением нейрохирургии университетской клиники МГУ кандидат медицинских наук Алексей Кащеев. По его словам, это, несомненно, связано с тем, что коронавирус оказывает прямое воздействие на нервную систему. В частности, в этом заключается причина аносмии (нарушение обоняния) или паросмии (искажение обонятельных ощущений).
«Все это говорит о том, что существует как опосредованный — в силу тромбозов, так и непосредственный нейротоксический эффект. Этим же объясняются повышенная частота инсультов при ковиде и мягкие психиатрические нарушения, которые встречаются даже при практически бессимптомном течении,— говорит господин Кащеев.— Естественно, эти эффекты могут присутствовать и после заболевания».
Кардиолог, советник генерального директора Фонда международного медицинского кластера («Сколково») Ярослав Ашихмин уточняет, что с осложнениями после вирусных заболеваний и некоторых бактериальных инфекций врачи сталкивались и до коронавируса. Иногда, по его словам, эти пациенты попадали в категорию больных синдромом хронической усталости, «в который никто обычно не хочет верить».
Постковидный синдром связан чаще всего с тем, что коронавирус оказывает прямое воздействие на нервную систему
Фото: Виктор Коротаев, Коммерсантъ
Постковидный синдром господин Ашихмин называет достаточно серьезной проблемой. Своим пациентам он ставит диагноз long COVID, однако допускает, что врачи в российских госклиниках «ограничены классификациями», а многие специалисты совсем не знают о такой болезни. При этом помочь людям часто «просто невозможно».
«Никакого лечения с доказанной эффективностью, к сожалению, нет. Поэтому мы все занимаемся психотерапией, говорим, что пройдет две-три недели — и вам станет лучше»,— продолжает господин Ашихмин.
Он уточняет, что реабилитация при постковидном синдроме включает в себя техники релаксации, дыхательную гимнастику, кардиореабилитацию, психиатрическую и психологическую помощь. На Западе, добавляет кардиолог, с помощью специальных тренировок восстанавливают даже потерянное обоняние. Для людей определенных профессий, например сомелье, это особенно актуально. Господин Ашихмин подчеркивает, что пациентов с жалобами на постковидный синдром «очень важно не залечить». По его словам, появилось много программ реабилитации, авторы которых «торгуют надеждой», предлагая дорогостоящее и бесполезное лечение, тогда как лучшим выходом было бы отправить пациента к психиатру.
Реабилитация при постковидном синдроме включает в себя техники релаксации, дыхательную гимнастику, кардиореабилитацию, психиатрическую и психологическую помощь
Фото: Виктор Коротаев, Коммерсантъ
По словам главного врача центра психиатрии, неврологии и наркологии «Роса» Вячеслава Филашихина, постковидный синдром могут запустить сразу несколько механизмов. Вирус действительно способен повреждать клетки, тем самым нарушая работу мозга, что приводит к изменениям психики. Кроме того, он вызывает некоторые физические изменения в организме: повреждает сосуды, запускает аутоиммунные заболевания.
Однако одним из главных факторов, согласно наблюдениям господина Филашихина, становится психотравма, вызванная страхом заболеть или умереть от болезни.
«У тревожных и мнительных по своей природе людей после перенесенного коронавируса тревога обостряется: они боялись заболеть, боялись умереть от болезни, теперь они зациклены на своем здоровье, плохо спят, прислушиваются к своим ощущениям, начинают сдавать анализы, но анализы, как правило, хорошие. Такие пациенты с диагнозами «астения», «ипохондрия», «депрессия» попадают к нам»,— уточняет психиатр.
О том, что переболевшие коронавирусом люди более настороженно относятся к своему здоровью, говорит и Алексей Кащеев. «Сейчас, когда ко мне приходят пациенты с абсолютно теми же хирургическими заболеваниями позвоночника, которые я лечил и раньше и которые не стали встречаться чаще, практически каждый третий начинает разговор со слов, что он перенес ковид,— объясняет врач.— Любые массовые трагедии и кризисы, влияя на сознание людей, порождают субъективные медицинские жалобы, которые трудно интерпретировать, если врач не психолог».
У абсолютного большинства, уверен эксперт по безопасности пациентов, руководитель курса фармакотерапии университета OsloMet (Норвегия) Юрий Киселев, постковидный синдром пройдет.
Однако, отмечает он, депрессия и посттравматическое стрессовое расстройство могут тянуться годами, если пациенту вовремя не оказать качественную помощь. «Мы не можем утверждать, что после пандемии таких людей не будет. Но речь идет точно о небольшом количестве»,— говорит господин Киселев. В то же время Вячеслав Филашихин отмечает, что «и без ковида» тревожно-депрессивных расстройств с каждым годом становится все больше.
Ярослав Ашихмин допускает, что у части пациентов с жалобами на long COVID могут быть расстройства эмоциональной сферы, такие как ипохондрия. Однако, по его словам, в медицине есть вещи, которые сделать нельзя: «Если основной жалобой является астения и человек перенес коронавирусную инфекцию, отличить это от ипохондрии практически невозможно и в общем-то не нужно. И то и другое лечится психотерапией, а если человека что-то беспокоит, мы должны ему помогать».
Наталья Костарнова
Почему сводит мышцы на ногах и по всему телу, судорога икроножных мышц
Почти всем людям знакомы неприятные ощущения, когда сводит мышцы ног. Эти сокращения называют судорогами, они вызывают неожиданную острую боль, которая может длиться от секунды до пары минут, и даже привести к резкому пробуждению ночью. А после нее неприятные ощущения могут преследовать человека еще несколько дней.
Что это такое?
Мышечные спазмы представляют собой неконтролируемые конвульсии мышц, что не только вызывает болевые ощущения, но еще и серьезно ограничивает движения. При резком и сильном напряжении мышца становится плотной, изменяет свою форму и бесконтрольно сокращается.
Судорогами часто бывают охвачены любые мышцы в человеческом организме, однако чаще всего ночью сводит судорогой икроножные мышцы и бедер.
Такие ощущения могут появиться в самых разных ситуациях, к примеру, при выполнении тренировок, при долгой ходьбе или при продолжительном нахождении человек в сидячем положении. Чаще всего проблемой сталкиваются люди, занимающиеся активными видами спорта, постоянно испытывающие серьезные физические нагрузки или пожилые люди.
Виды судорог
Специалисты выделают несколько видов судорог, разделяя их на категории по двум главным признакам: место локализации и продолжительной с учетом тяжести. По первой категории принято выделять следующие виды мышечных сокращений:
- Локальные. Судороги возникают на отдельном, локальном участке мышц, к примеру, сводит судорогой только мышцы стопы, пресса или бедра.
- Односторонние. Судороги фиксируются только на одной стороне тела, к примеру, справа.
- Общие. В таких ситуациях сводит мышцы по всему телу, как слева, так и справа, что может привести к проблемам при глотании, дыхании и других важных действиях.
По силе и продолжительности выделяют:
- Тонические. Обычно вызваны физическими нагрузками, но также могут беспокоить человека утром, если он спал в неудобной позе.
- Миоклонические. Кратковременные сокращения, которые полностью заканчиваются через несколько минут и не оставляют никаких неприятных последствий.
- Клонические. Регулярные мышечные сокращения по всему телу или в локальной зоне.
- Тонико-клонические. Совмещают одновременное действие нескольких описанных видов судорог.
Почему сводит мышцы на ногах?
Существует множество причин, из-за которых человек может испытывать неприятные ощущения от судорог. Очень частой причиной является регулярное возникновение мышечных сокращений вследствие различных патологий:
- энцефалит;
- эпилепсия;
- различные опухоли;
- травмы;
- инфекционные процессы;
- интоксикация и другие.
Точно узнать причины возникновения и чего не хватает в организме, если сводит мышцы можно, только в результате прохождения обследования в специализированном медицинском учреждении.
Необходимо учитывать, что местные судороги могут возникать и из-за значительно меньших проблем, достаточно часто они бывают спровоцированы следующими факторами:
- сильное напряжение мышечных тканей;
- продолжительное пребывание человека в условиях низкой температуры;
- изменения человеческого организма, связанные с возрастом;
- злоупотребление табаком и кофе.
Иногда судороги выступают реакцией нервной системы организма на воздействие различных факторов, которые могут быть как внешними, так и внутренними. Именно поэтому рекомендуется обязательно и как можно скорее обратиться к квалифицированному специалисту в случае, если сокращения возникают без понятных внешних причин.
Почему сводит судорогой икроножные мышцы?
Что делать, если свело икроножную мышцу – этим вопросом задаются многие люди, независимо от их возраста и рода деятельности, так как именно судороги ножных мышц являются самыми распространенными, а причины их возникновения – очень разнообразны.
Разбираясь в том, отчего сводит икроножные мышцы во время сна, необходимо учитывать очень много различных факторов, начиная с возраста человека и его увлечений, заканчивая наличием патологий. В первую очередь, такие состояния возникают из-за нервного перенапряжения и из-за продолжительного нахождения в условиях низкой температуры. Но нельзя исключать и другие, не менее распространенные причины, к примеру, ношение некомфортной обуви, которая может вызвать серьезный дискомфорт как во время прогулок, так и после них.
Очень часто мышечные спазмы в ногах можно навсегда убрать, устранив обнаруженные факторы, которые не являются патологиями. Устранив фактор, провоцирующий спазмы, можно нормализовать свое состояние и забыть о неприятных ощущениях во время и после занятия спортом.
Иногда бывает, что сводит мышцы после тренировки и во время сна из-за недостатка различных минеральных веществ, к примеру, магния. В этом случае необходимо пройти обследование, сдать анализы, чтобы доктор мог назначить комплексные мероприятия, направленные на восстановление необходимых организму минеральных веществ.
Какими еще бывают судороги?
Мышечные спазмы бывают очень разными по локализации и интенсивности, мышца может легко подергиваться или выражено сокращаться, что сопровождается сильными болевыми ощущениями. Рассмотрим наиболее распространенные причины судорог в разных участках тела:
- Живот. Сводит мышцы живота чаще всего из-за кишечных коликов, наличия опухолей, при менструации и беременности.
- Бедро. Те же причины, что и у икроножных мышц, иногда судороги бедра и икры происходят одновременно.
- Все тело. Причины: эпилепсия, интоксикация, кистозные образования в головном мозгу, опухоли.
Если судороги стали для вас частым явлением, если сокращения мышц происходят регулярно и продолжительное время, даже без каких-либо физических нагрузок, рекомендуется в ближайшее время записаться на прием к квалифицированным специалистам.
Игнорирование симптомов может стать причиной возникновений самых разных осложнений, борьба с которыми потребует намного больше времени и финансовых вложений, чем решение проблемы на ранней стадии. Никогда не игнорируйте сигналы, которое подает вам ваше тело, причем, как днем, так и во время сна.
Самые распространенные причины болей в теле и способы облегчения боли
Хотя вы, вероятно, знаете, спровоцировала ли простуда или новый урок barre ваши ноющие суставы или мышцы, вам может быть интересно, как совершенно разные вещи могут спровоцировать похожие типы боли.
Ответ, как правило, — воспаление.
«Когда в организме присутствует инфекция, возникает процесс воспаления, и некоторые из медиаторов воспаления, которые мы используем для борьбы с инфекцией, вызывают жар и боли в теле», — говорит Эрих Фойгт, доктор медицины, отоларинголог из NYU Langone Health.
Но множество других форм поведения и состояний могут усилить воспалительные реакции вашего тела, такие как повторяющиеся движения и стресс, вызывая при этом боли в теле, отмечает он. Итак, почему именно различные части вашего тела пульсируют и болят? Помимо старения, мы подробнее рассмотрим наиболее распространенные причины болей в теле, почему ваше тело вообще реагирует болью и как найти облегчение.
Сезон простуды и гриппа в самом разгаре
Библиотека научных фотографий Getty Images
«Боль в теле, связанная с инфекцией, такой как фарингит (боль в горле) или грипп, связана с реакцией иммунной системы на инфекцию», — говорит Стивен Пароди, доктор медицинских наук, эксперт по инфекционным заболеваниям компании Kaiser Permanente.«Наше тело выделяет определенные химические вещества, в том числе интерфероны, которые помогают бороться с инфекцией, но также вызывают боли в теле». Более того, ваша иммунная система направляет большую часть энергии вашего тела на борьбу с инфекцией, из-за чего вы чувствуете сильную усталость.
✖️Услабьте боль: Не торопитесь и отдохните. Доктор Пароди предлагает безрецептурные лекарства для снятия боли, такие как парацетамол или ибупрофен, особенно если у вас грипп.
«Грипп вызывает у людей более сильное заболевание, чем обычные вирусы простуды, а боли в теле и лихорадка могут усиливаться при гриппе.Вот почему так важно пройти вакцинацию и полностью предотвратить инфекцию », — говорит он.
Возможно, у вас мононуклеоз
МиланвириевичGetty Images
Обычно вызывается вирусом Эпштейна-Барра (ВЭБ), моно — это тип инфекции, распространенный среди подростков и молодых людей, обычно передающийся через слюну. Симптомы моно включают сильную усталость, боль в горле, лихорадку и увеличение лимфатических узлов.И поскольку это заразно, как фарингит и грипп, ваша иммунная система будет иметь аналогичную воспалительную реакцию, что приведет к болям в теле.
✖️Услабьте боль: По мнению Центров по контролю и профилактике заболеваний (CDC), отдых, много жидкости и прием некоторых безрецептурных лекарств от лихорадки и боли должны помочь вам найти облегчение. Специального плана лечения монотерапии не существует, поскольку антибиотики не справляются с вирусными инфекциями. Вы все равно должны связаться со своим врачом, чтобы получить официальный диагноз, который сможет предоставить лекарства по рецепту, если в то же время возникнет другая инфекция, например, стрептококковая инфекция.
Вы слишком усердно тренировались
Пенный валик с мягкой плотностью OPTP Pro-Roller
amazon.com
Попытка выполнить новый тип упражнений (или даже просто проработать группу мышц, которую вы какое-то время игнорировали) может вызвать у вас болезненные ощущения после потоотделения. Согласно исследованию, опубликованному в Clinics in Sports Medicine , эта мышечная болезненность, особенно отсроченная мышечная болезненность (DOMS), которую вы чувствуете через день или два после тяжелой тренировки, является результатом небольших разрывов в ваших тканях.Это приводит к воспалению, которое вызывает ощущение невозможности сесть в ногах после того, как вы сделали слишком много приседаний.
✖️Услабьте боль: Не о чем беспокоиться; DOMS указывает на то, что ваши мышцы адаптируются к новой деятельности, чтобы они могли делать это снова. Ваши мышцы заживут в течение нескольких дней, но выполнение нескольких упражнений с роликами с пеной во время периода восстановления может помочь ускорить процесс. Если вам нравится более глубокое давление, попробуйте твердый поролоновый валик, например, от Amazon.Если вы предпочитаете мягкое облегчение, попробуйте более мягкое, например, от OPTP.
Вы постоянно используете одну часть своего тела
Медиа для MedicalGetty Images
Когда вы постоянно используете только одну часть своего тела — будь то во время тренировки или печатая на работе — более сфокусированная боль в теле и концентрированная боль могут принять форму травмы от повторяющихся движений. Типичный пример? Кистевой туннельный синдром.
Повторное выполнение одного и того же движения может вызвать опухание и воспаление мышц, связок и сухожилий, что вызывает боль.Помимо болей, вы можете заметить недостаток силы и уменьшение диапазона движений в пораженной области.
✖️ Облегчить боль: Укрепляющие упражнения с помощью физиотерапии, ношение скобок для стабилизации области тела и трудотерапия может потребоваться для восстановления нормальной работы части тела.
Вы слишком напряжены
PeopleImagesGetty Images
Психологический стресс может иметь физические проявления, от головной боли до боли в челюсти и боли в пояснице.Это потому, что когда вы находитесь в состоянии стресса, ваше тело вырабатывает гормон кортизол. Хотя в краткосрочной перспективе это не проблема, в исследовании 2014 года, опубликованном в журнале Американской ассоциации физиотерапии , делается вывод о том, что хронический стресс может усилить воспаление, вызывая, помимо других симптомов, разрушение мышц, боль и усталость. Кроме того, ваше тело становится более восприимчивым к инфекциям, когда вы не можете расслабиться.
✖️ Облегчите боль: Каждый день уделяйте время тому, что помогает вам расслабиться от повседневных стрессоров.Просто глубоко подышите в течение нескольких минут (или даже помедитируйте), прогуляйтесь во время обеденного перерыва или примите горячую ванну после работы, чтобы омолодить ваше тело и разум.
Вы плохо спите
Getty Images
Вы знаете, что вам нужен сон, чтобы сохранять бдительность, но вы можете не осознавать, насколько ваше тело действительно зависит от него, чтобы не болеть. В исследовании, опубликованном в журнале Arthritis & Rheumatology , исследователи обнаружили, что основным предиктором широко распространенной боли, особенно среди взрослых старше 50 лет, является невосстановительный сон или деструктивный сон (обычно характеризующийся проблемами с засыпанием или бессонницей, пробуждением во время сна). посреди ночи или чувство чрезмерной усталости в течение дня).
✖️ Облегчите боль: Для ежедневного восстановления вашей опорно-двигательной системе необходимо как минимум 6-8 часов сна каждую ночь. Кажется, не получается вздремнуть? Эти 100 способов лучше спать каждую ночь — хорошее начало.
Клещ заразил вас болезнью Лайма
АнакопаGetty Images
Ага, такие крошечные клещи могут быть причиной болей в теле. Черноногие клещи заражены бактерией Borrelia burgdorferi , если быть точным.Если вы поймаете его достаточно рано, боли в мышцах и суставах не станут серьезными, но они являются ранними индикаторами болезни Лайма. Другие признаки болезни Лайма включают лихорадку, озноб, головную боль, усталость и сыпь в форме яблока. Диагностика в основном учитывает две вещи: наличие этих симптомов и возможность контакта с клещами. Около 30 000 случаев болезни Лайма регистрируются в CDC ежегодно, но, по оценкам исследователей, реальное количество случаев ежегодно в США приближается к 329 000.
✖️Услабьте боль: Если вы подозреваете, что у вас Лайм, обратитесь за медицинской помощью как можно скорее. Со временем симптомы станут только более серьезными и могут привести к таким осложнениям, как проблемы с сердцем и сильная боль в суставах. Если у вас положительный результат теста на Лайм, ваш врач назначит антибиотики, чтобы избавить ваше тело от инфекции.
Возможно, у вас артрит
krisanapong detraphiphatGetty Images
Не обязательно быть старым, чтобы заболеть артритом, который включает более 100 различных состояний.Воспалительный артрит, в том числе ревматоидный артрит и псориатический артрит, поражает все ваше тело, так как это аутоиммунные заболевания, а это означает, что ваша иммунная система выходит из строя и атакует здоровые клетки, вызывая воспаление. Он характеризуется болью и скованностью после периодов бездействия или утренней скованностью, которая длится более часа. По данным Фонда артрита, вы также можете заметить боль, отек и болезненность вокруг суставов.
✖️ Облегчить боль: Во-первых, вы должны коснуться своего врача, чтобы определить, какое конкретное заболевание может нанести ущерб вашим суставам.Ваше лечение будет зависеть от диагноза, но вполне вероятно, что ваш врач порекомендует изменить образ жизни (как физический, так и эмоциональный — например, изменить диету или предложить советы по управлению стрессом). Нестероидные противовоспалительные препараты (НПВП), такие как аспирин и ибупрофен, наряду с модифицирующими болезнь противоревматическими препаратами, также могут быть рекомендованы для облегчения боли и предотвращения дальнейшего повреждения вашего тела.
Вы можете иметь дело с фибромиалгией
Getty Images
По данным Национальной ассоциации фибромиалгии, фибромиалгия, которую часто неправильно понимают, но довольно распространена, характеризуется широко распространенной болью в костях, мышцах или связках, от которой страдают около 10 миллионов американцев.Ваш мозг неправильно обрабатывает болевые сигналы, усиливая ощущение боли вашим телом. Эта боль, которая может развиваться со временем или быть вызвана чем-то вроде операции или инфекции, различается по интенсивности и распространяется по всему телу. Большинство людей с фибромиалгией (большинство из которых — женщины) также испытывают хроническую усталость.
✖️Услабьте боль: Если анализ крови подтвердит, что вы страдаете фибромиалгией, вы вместе со своим врачом составите план лечения, соответствующий вашему образу жизни.По данным клиники Мэйо, в первую очередь вам помогут лекарства, такие как безрецептурные болеутоляющие, антидепрессанты (чтобы помочь вам расслабиться и уснуть) и противосудорожные препараты (также для облегчения боли). После этого может потребоваться физиотерапия или трудотерапия, а также консультирование, если вы боретесь со стрессом.
Ваше тело может бороться с волчанкой
blueringmediaGetty Images
Волчанку сложно диагностировать, но у большинства людей с этим аутоиммунным заболеванием возникают боли в суставах и отеки.По оценкам Американского фонда волчанки, в Соединенных Штатах Америки с волчанкой живут не менее 1,5 миллиона человек. Симптомы могут появляться и исчезать, поражая разные органы у разных людей. Несколько других важных признаков, на которые следует обратить внимание, включают крайнюю усталость, головные боли, лихорадку, сыпь в форме бабочки на щеках и носу, выпадение волос и феномен Рейно (состояние, при котором пальцы рук, а иногда и пальцы ног сильно мерзнут. или даже изменить цвет). Хотя волчаночная боль обычно возникает на обеих сторонах тела одновременно, она, как правило, более управляема, чем что-то вроде ревматоидного артрита.
✖️ Облегчить боль: В зависимости от конкретной реакции вашего организма на заболевание врач может порекомендовать различные лекарства, которые помогут вам справиться с симптомами, включая НПВП (для лечения боли и отека), противомалярийные препараты (для уменьшения обострения). ИБП), кортикостероиды (для борьбы с воспалением), иммунодепрессанты (чтобы держать вашу иммунную систему под контролем в очень тяжелых случаях) или биопрепараты (для лечения различных симптомов).
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты.Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Боль в мышцах по всему телу
На этой странице описаны некоторые состояния, которые могут быть причиной этих симптомов, хотя это не полный список возможных состояний.
Условия
Синдром хронической усталости
Синдром хронической усталости (СХУ) вызывает стойкую усталость (истощение), которая влияет на повседневную жизнь и не проходит во время сна или отдыха.
Симптомы этого состояния могут включать:
- Необычно усталый
- Боль в более чем одном суставе
- Затруднения с концентрацией внимания
- Боль в мышцах по всему телу
- Боль в животе
В разделе «Здоровье от А до Я» содержится дополнительная информация о синдроме хронической усталости.
Нужно обратиться к врачу? Ливи позволяет вам обратиться к зарегистрированному врачу с помощью видеозвонка, когда вы дома, на работе или в пути (только для Великобритании). Получите скидку 5 фунтов стерлингов с кодом Healthily5.
Фибромиалгия
Фибромиалгия, также называемая синдромом фибромиалгии, — это хроническое заболевание, которое вызывает боль во всем теле.
Симптомы этого состояния могут включать:
- Необычно усталый
- Боль в мышцах по всему телу
- Жесткие мышцы
- Боль в более чем одном суставе
- Жесткость спины
Наше здоровье от А до Я содержит дополнительную информацию о фибромиалгии.
Нужно обратиться к врачу? Ливи позволяет вам обратиться к зарегистрированному врачу с помощью видеозвонка, когда вы дома, на работе или в пути (только для Великобритании).Получите скидку 5 фунтов стерлингов с кодом Healthily5.
Железистая лихорадка
Железистая лихорадка — это тип вирусной инфекции, поражающей в основном молодых людей.
Симптомы этого состояния могут включать:
- Необычно усталый
- Боль в горле
- Увеличение лимфатических узлов шеи
- Высокая температура
- Боль в мышцах по всему телу
В разделе «Здоровье от А до Я» содержится дополнительная информация о гландулярной лихорадке.
Нужно обратиться к врачу? Ливи позволяет вам обратиться к зарегистрированному врачу с помощью видеозвонка, когда вы дома, на работе или в пути (только для Великобритании).Получите скидку 5 фунтов стерлингов с кодом Healthily5.
Малярия
Малярия — серьезное тропическое заболевание, распространяемое комарами.
Симптомы этого состояния могут включать:
- Дрожь или озноб
- Диарея
- Головная боль
- Необычно усталый
- Боль в мышцах по всему телу
Наше здоровье от А до Я содержит дополнительную информацию о малярии.
Нужно обратиться к врачу? Ливи позволяет вам обратиться к зарегистрированному врачу с помощью видеозвонка, когда вы дома, на работе или в пути (только для Великобритании).Получите скидку 5 фунтов стерлингов с кодом Healthily5.
Заболевание периферических артерий
Заболевание периферических артерий (ЗПА) — распространенное заболевание, при котором накопление жировых отложений в артериях ограничивает кровоснабжение мышц ног.
Симптомы этого состояния могут включать:
- Мышечные боли в икрах при ходьбе
- Боль в ноге
- Боль в мышцах по всему телу
- Онемение или покалывание в ногах
- Холодные руки или ноги
В разделе «Здоровье от А до Я» содержится дополнительная информация о заболеваниях периферических артерий.
Нужно обратиться к врачу? Ливи позволяет вам обратиться к зарегистрированному врачу с помощью видеозвонка, когда вы дома, на работе или в пути (только для Великобритании). Получите скидку 5 фунтов стерлингов с кодом Healthily5.
Ревматическая полимиалгия
Ревматическая полимиалгия (PMR) — это заболевание, которое вызывает боль, скованность и воспаление в мышцах плеч, шеи и бедер.
Симптомы этого состояния могут включать:
- Боль в мышцах по всему телу
- Необычно усталый
- Боль в бедре
- Боль в плече
- Жесткость шеи
Наше здоровье от А до Я содержит дополнительную информацию о ревматической полимиалгии.
Нужно обратиться к врачу? Ливи позволяет вам обратиться к зарегистрированному врачу с помощью видеозвонка, когда вы дома, на работе или в пути (только для Великобритании). Получите скидку 5 фунтов стерлингов с кодом Healthily5.
7 причин мышечных болей
Если вы чувствуете боль после тренировки, боль в мышцах легко объяснима. Если он возникает неожиданно, это может быть одна из этих причин.
Практически каждый знает, что такое мышечная боль. Будь то боль в груди и дельтовидных мышцах после тренировки с отягощениями или боль в мышцах от такой болезни, как грипп или пятнистая лихорадка Скалистых гор, время от времени трудно прожить жизнь без болей в мышцах.В большинстве случаев, например, при физической нагрузке или болезни, причины мышечной боли легко определить. Но иногда ответы не так просты, и мышечные боли могут стать хроническими и изменить жизнь. Вот и пришло время обратиться к врачу и выяснить, что на самом деле происходит.
7 причин мышечных болей
Отчасти мышечная боль или миалгия так распространены, потому что у нее очень много причин, как физических, так и эмоциональных, и она может затрагивать отдельные мышцы, группы мышц или даже все тело.Правильное лечение мышечной боли зависит от причины, поэтому важно поставить правильный диагноз, если причина не очевидна. Вот некоторые из наиболее частых причин мышечных болей, болей и болезненных ощущений.
1. Упражнение и деятельность
Если вы занимаетесь спортом, поднимаете тяжести, бегаете трусцой, путешествуете пешком, ездите на велосипеде или даже работаете в саду, скорее всего, вам знакома связь между чрезмерным использованием мышц и болью. Ваши мышцы могут напрягаться или сокращаться во время тренировки или во время длительной пробежки — состояние, называемое острой мышечной болезненностью, — а на следующий день вы можете почувствовать себя еще хуже.
«Допустим, вы ничего не делали всю неделю, и вы воин на выходных, а затем, через два дня, вы чувствуете, что вас сбил грузовик Mack. Что ж, это то, что называется отсроченной мышечной болезненностью, — говорит Нареш Рао, DO, основатель и генеральный директор MAX Sports Health и главный врач мужской сборной США по водному поло.
Острая мышечная болезненность чаще всего вызвана накоплением молочной кислоты, которая вырабатывается вашими мышцами, когда ваше тело расщепляет углеводы для использования в энергии (гликолиз) сверх доступного кислорода.Это часто случается во время интенсивных тренировок, когда мышцам требуется больше кислорода, чем могут обеспечить легкие и кровь. Молочная кислота может быстро накапливаться, что приводит к острой болезненности мышц во время или сразу после занятий. Люди, страдающие хромотой, то есть болью, вызванной недостаточным притоком крови к мышцам во время упражнений, также могут испытывать острую болезненность мышц. Боль обычно проходит, когда они перестают тренироваться. В то время как накопление молочной кислоты может происходить у здоровых людей, хромота может быть признаком сосудистой проблемы и должна быть осмотрена врачом.
Отсроченная болезненность мышц, которая когда-то считалась также вызванной молочной кислотой, на самом деле является результатом крошечных повреждений мышечных волокон. Когда ваши мышцы вынуждены делать больше, чем они привыкли, они могут получить микроскопические повреждения, которые через день или два могут привести к воспалению, жесткости и болезненности мышц.
К счастью, мышечные боли, связанные с физической активностью, обычно проходят быстро и в большинстве случаев не о чем беспокоиться. «Мышечные боли, возникающие после физических упражнений, вполне нормальны для большинства людей», — говорит Дэвид Дикофф, доктор медицинских наук, невролог и доцент кафедры неврологии больницы Mount Sinai.«На самом деле, это часто хорошее чувство, чувство, которое нравится людям. Это чувство усталости в мышцах, которое позволяет узнать, что у вас был хороший и агрессивный день катания на лыжах, или хорошая игра в софтбол, или приятная долгая прогулка «.
2. Стресс, тревога и напряжение
Когда вы находитесь в состоянии стресса или беспокойства, ваши мышцы могут напрягаться внезапно или на длительное время. Американская психологическая ассоциация называет это «почти рефлекторной реакцией на стресс — способом защиты организма от травм или боли.«Длительные периоды напряжения из-за хронического стресса могут привести к мышечным болям, поэтому многие люди, находящиеся в состоянии стресса, страдают от боли в плечах, шее и спине. Мышечное напряжение также может способствовать возникновению болей в суставах и других связанных со стрессом состояний, таких как мигрень и проблемы с психическим здоровьем.
Чтобы облегчить мышечные боли, связанные со стрессом, врачи часто рекомендуют простые домашние меры, такие как больше физических упражнений, перерывы в сидении за столом, чтобы встать и двигаться, медитация и другие методы расслабления, а также легкие растяжки.Вы также можете внести изменения в эргономику, например, заменить стул на более качественный или работать за постоянным столом. По возможности, больше сна также поможет облегчить мышечную боль. Было показано, что медитация до 30 минут перед сном помогает некоторым людям лучше спать.
3. Травмы
Когда мышцы растягиваются или сгибаются сверх того, к чему они привыкли, они могут начать рваться. Во многих случаях, когда разрывы микроскопические и не затрагивают более крупную мышцу, возникающее в результате мышечное напряжение или растяжение мышцы представляет собой простую травму, которая разрешается немедленно или через день или два.Однако более серьезные случаи, которые могут включать частичный или полный разрыв всей мышцы, могут быть чрезвычайно болезненными и часто изнурительными. Растяжения, которые затрагивают соединительную ткань, такую как связки и сухожилия, также могут вызывать болезненные ощущения в мышцах.
Когда ломается кость или травмируется мышца, сустав или мягкая ткань, часто поражаются и мышцы, окружающие травмированный участок. Это может произойти, когда организм пытается компенсировать травмированную часть вашего тела, которая может работать не так, как следовало бы.Дополнительная нагрузка на окружающие мышцы и кости часто приводит к сильным мышечным спазмам и болезненности.
4. Основные медицинские условия
Многие виды болезней, инфекций и аутоиммунных заболеваний могут вызывать мышечные боли, но самая большая причина — та, о которой большинство людей даже не догадывается.
Доктор Дикофф говорит, что с синдромом беспокойных ног, или СБН, пациенты часто ошибочно принимают неприятное ощущение за «судороги», даже если на самом деле это не судороги. «Синдром беспокойных ног — действительно важное соображение для пациентов с миалгией, — говорит он, — потому что он может быть генетическим и может присутствовать до 15% населения, а это означает, что в Америке около 35 миллионов человек могут испытывать СБН.”
СВЯЗАННЫЕ: RLS процедуры и лекарства
Заболевания иммунной системы, такие как волчанка и рассеянный склероз, могут вызывать артрит (воспаление суставов) или миозит, воспаление скелетных мышц, которые вы используете для движения тела. Это может привести к мышечной боли, усталости и мышечной слабости. Боль в мышцах из-за воспаления также является распространенным симптомом многих бактериальных и вирусных инфекций, таких как коронавирус, вирусы, вызывающие простуду, грипп, малярию, а также болезни Лайма и пятнистую лихорадку Скалистых гор, оба из которых являются результатом укус клеща.
Другой распространенной причиной миалгии является обезвоживание, которое заставляет ваше тело вытягивать жидкости из тканей, что приводит к болям в теле. Менее распространенные причины включают высокое кровяное давление, которое может привести к проблемам с кровообращением, ограничению притока крови к мышцам и быстрой потере веса, что может вызвать обезвоживание и, как следствие, мышечные судороги.
Другие болезни и состояния, которые могут вызывать мышечную боль, включают:
- Боковой амиотрофический склероз (БАС, или болезнь Лу Герига)
- Некоторые виды рака, такие как саркомы и лейкемия
- Синдром хронической усталости
- Компартмент-синдром
- Дерматомиозит
- Диабет
- Гипотиреоз
- Мышечная дистрофия
- Миофасциальный болевой синдром
- Болезнь периферических артерий
- Рабдомиолиз
- Ревматоидный артрит
- Спинальная мышечная атрофия
- Заболевания щитовидной железы
Если у вас постоянные боли в мышцах без очевидной причины, возможно, стоит поговорить об этих состояниях с врачом.
5. Фибромиалгия
Отмеченное Центрами по контролю за заболеваниями (CDC) как «состояние, которое вызывает боль во всем теле (также называемую широко распространенной болью), проблемы со сном, усталость и часто эмоциональные и психические расстройства», фибромиалгия поражает около 4 миллионов взрослых. в США Точная причина фибромиалгии неизвестна, но люди с этим заболеванием испытывают многочисленные симптомы, связанные с мышцами, такие как широко распространенная боль и скованность, покалывание или онемение в руках и ногах, а также боль в лице и челюсти, включая височно-нижнечелюстной сустав. (ВНЧС) синдром.
«Фибромиалгия проявляется множественными болями в различных областях», — говорит д-р Рао. «У вас в значительной степени есть то, что мы называем триггерами. Их целая карта по всему телу, и если у вас есть несколько пораженных, от боли в бедре до боли в плече, и у вас болят локти, и все ваши мышцы болят, то это определенно может быть признаком того, что вы хотите получить это проверено. »
Фибромиалгию часто можно эффективно лечить с помощью лекарств и мер самопомощи, таких как упражнения, методы управления стрессом, правильные привычки сна и когнитивно-поведенческая терапия (КПТ), которая может помочь в лечении основных проблем психического здоровья, таких как депрессия или беспокойство.
6. Полимиозит или ревматическая полимиалгия
Получив свое название от греческих слов поли (многие), мио (мышцы) и itis (воспаление), полимиозит — это воспалительное заболевание, которое вызывает хроническое воспаление и мышечную слабость, особенно в мышцах, ближайших к центру тела, например бедра, бедра, спина, шея и плечи. По данным The Myositis Association, мышечная слабость, связанная с полимиозитом, обычно возникает в течение нескольких дней, недель или месяцев и может повлиять на вашу способность ходить, бегать, подниматься по лестнице или вставать после падения.
Ревматическая полимиалгия (или PMR) — похожее воспалительное заболевание мышц, название которого буквально означает «протекающая множественная мышечная боль». Ревматическая полимиалгия вызывает мышечную боль и скованность, особенно в плечах и бедрах.
«Полимиозит просто означает воспаление многих мышц», — говорит д-р Дикофф. «Полимиалгия означает, что у вас болят многие мышцы [поскольку на самом деле мышцы в PMR в норме]».
Причины полимиозита и ревматической полимиалгии неизвестны, и лекарств нет, но лечение лекарствами, физиотерапия, изменение образа жизни и домашние средства могут помочь облегчить симптомы и помочь ослабленным мышцам восстановить часть их силы.
7. Лекарства
Миозит (воспаление мышечных клеток) является побочным эффектом ряда лекарств и методов лечения, включая химиотерапию, лучевую терапию, статины, используемые для снижения холестерина, и лекарства от высокого кровяного давления, такие как ингибиторы ангиотензинпревращающего фермента (АПФ). Если вы принимаете новое лекарство, проходите химиотерапию или лучевую терапию и испытываете мышечную боль, обязательно проконсультируйтесь с врачом, прежде чем прекратить лечение.
Когда обращаться к врачу при болях в мышцах
В большинстве случаев, если мышечная боль связана с повышенной активностью или незначительной травмой, она должна пройти в ближайшее время и, вероятно, может быть вылечена в домашних условиях с помощью простых мер. Но если ваша мышечная боль длится более трех дней или у вас сильная необъяснимая мышечная боль, как можно скорее запишитесь на прием к врачу.
«Мышечные боли в месте потери движения должны быть тревожным сигналом», — говорит д-р Рао. «Например, у вас может быть небольшое напряжение в шее, но если вы чувствуете, что не можете пошевелить шеей без резкой боли, это важно.И еще один — если боль просто вышла из-под контроля. Мы используем шкалу: 0 — это отсутствие боли, а 10 — самая сильная боль, которую вы когда-либо испытывали. Как только вы начнете приближаться к 5 или 6, и если это длится больше одного или двух дней, вам определенно захочется, чтобы кто-нибудь посмотрел ».
Другие симптомы, требующие обращения к врачу, включают:
- Любые признаки инфекции, например отек или покраснение вокруг больной мышцы
- Укус клеща или сыпь, особенно характерная бычья сыпь при болезни Лайма
- Боль в мышцах, которая может быть вызвана лекарством, которое вы принимаете
- Плохое кровообращение в пораженной области (обычно вызывает красный, фиолетовый или синий цвет кожи и более низкую температуру).
- Внезапное увеличение веса или задержка воды (реже мочеиспускание)
Позвоните в службу 911 или обратитесь в отделение неотложной помощи, если наряду с мышечной болью вы испытываете одно из следующих событий:
- Проблемы с дыханием или головокружение
- Сильная мышечная слабость (особенно односторонняя)
- Высокая температура
- Очень жесткая шея или сильная головная боль
- Рвота
Как лечить мышечные боли
Боль в мышцах и болезненность от активности, физических упражнений или незначительных травм часто требует немного большего лечения, чем проверенный и проверенный метод RICE (отдых, лед, сжатие, подъем).Дайте больным мышцам время восстановиться, приложите к ним пакет со льдом, держите пораженный участок приподнятым, и вы сразу поправитесь. Многие люди также получают облегчение от безрецептурных противовоспалительных болеутоляющих, таких как Адвил (ибупрофен), Тайленол (парацетамол), аспирин и Алив (напроксен).
Если одних домашних мер недостаточно для лечения мышечной боли, врачи могут назначить более сильные обезболивающие, в том числе:
Регулярные упражнения и легкая растяжка могут помочь восстановить мышечный тонус и уменьшить болезненность.Если вы мало занимаетесь спортом, постепенно переходите к новому режиму и постепенно переходите к более интенсивной активности, чтобы избежать мышечной боли, вызванной упражнениями. Массаж также может быть эффективным для снятия боли, особенно боли, вызванной чрезмерным употреблением или фибромиалгией. Также могут помочь методы релаксации, иглоукалывание, медитация, йога, поддержание водного баланса и улучшение качества сна. Обратитесь к своему врачу, чтобы подобрать наиболее подходящий для вас метод.
10 самых распространенных причин болей в теле без температуры
- Наиболее частые причины болей в теле без температуры включают стресс и недосыпание.
- Если у вас болит тело без температуры, это может быть признаком вирусной инфекции, такой как грипп.
- Если у вас сильные боли в теле или они продолжаются более нескольких дней, вам следует обратиться к врачу.
- Посетите справочную библиотеку Insider Health Reference, чтобы получить дополнительные советы.
Боль в теле — это чувство боли во всем теле. Это частый симптом вирусных заболеваний, таких как грипп.Если причиной болей в теле является болезнь, вероятно, у вас также будет жар, но в некоторых случаях у вас могут быть боли в теле и без температуры.
Вот наиболее частые причины болей в теле без повышения температуры.
1. Стресс
Стресс может вызывать боли в теле, но эта боль отличается от болей, связанных с болезнью, — говорит Нейт Фавини, доктор медицинских наук, ведущий врач отделения первичной медицинской помощи Forward.
Боль в теле, вызванная стрессом, обычно проявляется в шее, плечах и спине.Хотя эти боли могут ощущаться в других частях тела, таких как ноги, живот или грудь, говорит Фавини. Боль в теле, связанная с болезнью, имеет тенденцию быть повсеместной и быстро наступать, достигая пика интенсивности в течение короткого периода времени — обычно часов или дней.
Связанные 6 способов снять стресс естественным путемСтресс заставляет ваши мышцы напрягаться.Когда вы расслабляетесь, мышцы расслабляются, но постоянный или хронический стресс может привести к более длительным приступам мышечного напряжения.
Исследование 2015 года обнаружило корреляцию между стрессом и функцией многих систем организма, включая опорно-двигательный аппарат, нервную, дыхательную и эндокринную системы. Согласно исследованию, стресс может негативно повлиять на эти системы и проявляться в виде физических болей, включая боли в мышцах и головные боли.
К другим симптомам стресса относятся:
Если вы думаете, что стресс может вызывать у вас боли в теле, попробуйте включить в свой день техники расслабления, такие как медитация, глубокое дыхание или йога.
2. Недостаток сна
Сон необходим для регенерации клеток — процесса замены или восстановления поврежденных клеток и тканей в организме. Недостаток сна может повлиять на способность вашего тела производить новые клетки, что может привести к чувству физического истощения и боли.
Помимо болей в теле, к другим симптомам недосыпания относятся:
Если вы не можете заснуть семь-восемь часов в сутки, Фавини рекомендует:
- Не использовать экраны по крайней мере за час до сна .Синий свет от ноутбуков, телефонов или телевизоров может нарушить естественный цикл сна в организме.
- Установите ночной распорядок дня, чтобы подготовиться ко сну. Добавьте элемент расслабления, например, примите теплую ванну или почитайте книгу.
- Ложитесь спать и просыпайтесь в одно и то же время каждый день. Это укрепит естественный цикл сна вашего тела.
3. Синдром хронической усталости
Синдром хронической усталости — это состояние, которое вызывает крайнюю усталость и сонливость, мешающие повседневной жизни.От этого заболевания страдает около миллиона американцев.
Боли и боли обычны у людей с синдромом хронической усталости, хотя степень боли зависит от человека, говорит Роберт Бергхорн, доктор DPT, владелец центра Ascent Physical Therapy из Нью-Йорка.
«Боль должна действовать как защитный механизм. Однако в случае синдрома хронической усталости или любого другого хронического болевого состояния она больше действует как неконтролируемый лесной пожар», — говорит Бергхорн. «В этом типе состояния происходит« переназначение »или изменения в том, как пострадавший человек интерпретирует боль и активность, когда даже самые простые вещи, такие как открытие двери, могут быть действительно болезненными без какой-либо конкретной причины для боли.»
Другие симптомы синдрома хронической усталости включают:
- Проблемы с концентрацией и памятью
- Головные боли
- Мышечная слабость
- Периодическая боль в горле
От синдрома хронической усталости нет лекарства, но со многими симптомами можно справиться с помощью лекарств или изменения образа жизни. Если вы подозреваете, что у вас синдром хронической усталости, поговорите со своим врачом о наиболее подходящем для вас курсе лечения.
4.Фибромиалгия
Фибромиалгия — это состояние, которое вызывает боль и скованность во всем теле. Заболевание поражает около четырех миллионов взрослых в США. Симптомы включают:
- Головные боли
- Покалывание или онемение в руках и ногах
- Усталость
- Трудности с концентрацией внимания
- Проблемы с памятью
- Депрессия и тревога
Состояние можно контролировать с помощью лекарств, методов управления стрессом поведенческая терапия.
5. Лекарства
Некоторые лекарства также могут вызывать боли в теле, говорит Фавини. Вот некоторые из наиболее распространенных:
Если вы принимаете лекарство, которое, по вашему мнению, вызывает у вас боли в теле, поговорите со своим врачом о своих симптомах и о других возможных вариантах.
6. Обезвоживание
Недостаточное потребление воды снижает способность организма удалять воспалительные химические вещества из тканей, вызывая болезненность и болезненные ощущения, — говорит Бергхорн.
Симптомы обезвоживания включают:
- Головокружение
- Путаница
- Истощение
- Сильная жажда
- Темная моча
Один из лучших способов избежать обезвоживания — держать при себе бутылку с водой и регулярно пить из нее, — говорит Берхорн.Если вы заметили признаки обезвоживания, употребление спортивного напитка с сахаром и электролитами поможет вам восстановить водный баланс быстрее, чем просто вода.
7. Недостаток
Дефицит витаминов и питательных веществ также может вызывать боли в теле, — говорит Бергхорн. Вот некоторые из наиболее распространенных:
Нашему организму необходим определенный уровень витаминов и питательных веществ для правильного функционирования, а их дефицит может изменить способ взаимодействия тканей друг с другом, вызывая боли.
«Каждое сокращение мышц требует соответствующего уровня кальция, калия и натрия», — говорит Бергхорн. «Если один или несколько уровней низкие, это может привести к спазмам, снижению контроля мышечного сокращения и мышечным спазмам».
8. Аутоиммунное заболевание
Аутоиммунное заболевание — это когда иммунная система организма атакует сама себя. Некоторые аутоиммунные заболевания могут вызывать боли в теле.
Есть много различных типов аутоиммунных заболеваний.Некоторые из наиболее распространенных из них, которые могут вызвать боли в теле, включают:
- Волчанка . Состояние, при котором организм атакует здоровые ткани. Волчанка чаще всего поражает кожу, суставы и внутренние органы и может вызывать боли в мышцах и суставах.
- Рассеянный склероз (МС). Состояние, при котором иммунная система организма атакует жировые вещества, защищающие нервные волокна головного и спинного мозга. Утрата этого защитного слоя может вызвать покалывание, онемение и слабость в конечностях и внезапную боль при движении шеи.
- Дерматомиозит . Состояние, вызывающее мышечную слабость, что может привести к боли в суставах.
Не существует лекарства от аутоиммунных заболеваний, но лекарства могут помочь уменьшить боль и воспаление, связанные с этими заболеваниями.
9. Болезнь Лайма
Сопутствующие Хроническая болезнь Лайма — редкое, но серьезное заболевание — вот как узнать, есть ли оно у васБолезнь Лайма — это клещевое заболевание, вызываемое бактерией Borrelia Burgdorfer.Симптомы болезни Лайма включают:
- Боли в теле
- Головная боль
- Увеличение лимфатических узлов
- Сыпь
- Усталость
- Озноб
- Лихорадка
Болезнь Лайма лечится антибиотиками. Большинство людей хорошо поддаются лечению и полностью выздоравливают.
10. Вирусная инфекция
Боль в теле и лихорадка являются обычными симптомами вирусных инфекций, но можно заразиться вирусной инфекцией, такой как грипп, и без лихорадки, — говорит Фавини.Другие вирусные инфекции также могут вызывать боли в теле без температуры, например, простуда. Симптомы вирусной инфекции включают:
Вирусная инфекция может длиться неделю или две, но лекарства, отпускаемые без рецепта, такие как ибупрофен или тайленол, могут помочь облегчить многие симптомы.
Когда обращаться к врачу
Если у вас сильные боли в теле, которые продолжаются более нескольких дней и влияют на вашу повседневную жизнь, вам следует обратиться за медицинской помощью, — говорит Фавини.Врач может помочь вам определить точную причину ваших симптомов и предложить правильное лечение.
Вывод инсайдера
Боли в теле — распространенный симптом вирусных инфекций, таких как грипп, но они могут иметь несколько других причин, включая аутоиммунные заболевания или недостаточность питания. Если вы испытываете постоянные боли в теле, которые влияют на вашу повседневную жизнь, обратитесь к врачу для постановки правильного диагноза и лечения.
Фибромиалгия (для подростков) — Nemours Kidshealth
Лана впервые почувствовала боль в мышцах в младшем классе средней школы.Занимаясь школьными занятиями, занимаясь спортом и не отставая от друзей, Лана чувствовала, что испытывает большой стресс. Вскоре у нее возникли проблемы со сном. Она все время была уставшей и капризной, все ее тело болело.
Лана предположила, что боль возникла из-за стресса, который она пережила. Но когда через 3 месяца это не прошло, мама вызвала врача. Врач осмотрел Лану, убедился, что больше ничего не вызывает ее боль, и сказал, что у нее фибромиалгия.
Что такое фибромиалгия?
Фибромиалгия — это хроническое заболевание, которое вызывает боль в мышцах, суставах и других мягких тканях человека.Боль широко распространена — это означает, что человек чувствует боль во всем теле. Помимо боли в теле, у людей с фибромиалгией часто бывают головные боли. У них могут быть болезненные точки — участки тела, которые болят при надавливании. Они также могут чувствовать усталость и проблемы со сном.
Если у вас фибромиалгия, вы не одиноки. От него страдают миллионы людей в Соединенных Штатах. Большинство людей с фибромиалгией — это женщины в возрасте от 20 до 50 лет. Но это может начаться, когда люди находятся в подростковом возрасте или моложе.
Фибромиалгия — это
хроническое состояние, то есть продолжается какое-то время. Но симптомы не всегда остаются прежними. Иногда боль или усталость могут быть незначительными. В других случаях они достаточно серьезны, чтобы мешать жизни. Подростки с фибромиалгией могут регулярно ходить в школу, но то, что они могут делать, зависит от того, насколько серьезны их симптомы.Нет лекарства от фибромиалгии. Но врачи могут лечить боль и другие симптомы, поэтому они не так плохи.
Что происходит, когда у кого-то есть фибромиалгия?
Большинство подростков с фибромиалгией испытывают боль во всем теле.Обычно боль тупая или жгучая. Иногда это может быть больше стреляющей или пульсирующей боли. У людей также могут быть головные боли и боли в теле.
У людей с фибромиалгией обычно бывают болезненные участки — участки тела, которые болят, когда на них кто-то давит. Общие нежные места включают:
- затылок
- между лопатками
- верх плеч
- верх грудной клетки
- передняя часть шеи
- внешние бедра
- внутренний колен
- локти
Люди с фибромиалгией часто чувствуют усталость (сильную усталость или упадок сил).Из-за этого фибромиалгию иногда можно принять за так называемый синдром хронической усталости. Иногда у людей могут быть оба состояния.
Помимо боли и усталости, у большинства подростков с фибромиалгией возникают проблемы со сном. Они могут часто просыпаться ночью и чувствовать себя истощенными по утрам. У них также могут быть проблемы, такие как синдром беспокойных ног и апноэ во сне, что может усугубить их проблемы со сном.
Люди с фибромиалгией могут заметить проблемы с памятью или концентрацией.Некоторые могут быть обеспокоены или подавлены. У некоторых также есть синдром раздраженного кишечника, своего рода проблема с пищеварением.
После жизни с фибромиалгией люди могут начать замечать, что определенные вещи усугубляют боль и другие симптомы. Для некоторых это может быть стресс. Для других это может быть холодная влажная погода. Все разные.
P
Что вызывает фибромиалгию?
Врачи не совсем понимают, почему люди заболевают фибромиалгией. Они действительно знают, что мозг людей с фибромиалгией ощущает боль иначе, чем мозг других людей.Они могут чувствовать боль в ответ на вещи (например, стресс), которые обычно не являются болезненными.
В нашем мозгу есть химические вещества, называемые нейротрансмиттерами . Они помогают передавать сообщения между нервными клетками мозга. У людей с фибромиалгией могут быть аномальные уровни нейромедиаторов в той части мозга, которая сигнализирует о боли.
Другая теория о фибромиалгии заключается в том, что нервные окончания, которые помогают передавать сигналы боли в мозг, могут быть слишком чувствительными и слишком сильно реагировать на сигналы боли.
Многие эксперты считают, что внешние события, такие как болезнь, травмы или эмоциональные травмы, могут играть роль в фибромиалгии. Поскольку фибромиалгия может передаваться в семье, также возможно, что гены могут увеличить риск развития этого состояния у человека.
Как врачи диагностируют это?
Поскольку фибромиалгия — это совокупность различных симптомов, ее не всегда легко диагностировать.
Специального теста на фибромиалгию нет. Таким образом, врачи могут проводить тесты, чтобы исключить другие состояния или проблемы.Например, усталость может быть признаком проблемы с щитовидной железой. Так что врач может сделать тесты щитовидной железы. Если тесты показывают, что щитовидная железа человека в норме, врач будет знать, что причиной усталости является что-то еще.
Поскольку фибромиалгия — это сложно, врачи обращают внимание на несколько вещей. Врач начнет с того, что расспросит человека об истории болезни и симптомах (например, о боли или усталости). Врач, вероятно, также проверит 18 распространенных болезненных точек. Большинство детей и подростков, страдающих фибромиалгией, чувствуют боль как минимум в пяти из этих точек, когда на них нажимает врач.
Если нет никаких признаков других проблем со здоровьем, и пациент испытывает сильную боль в течение как минимум 3 месяцев, врачи могут решить, что это фибромиалгия.
Диагностика фибромиалгии может занять некоторое время (иногда годы). Это может сильно расстраивать. Не сдавайся. Возможно, вам потребуется найти врача, имеющего опыт лечения этого состояния.
P
Лечение
Нет лекарства от фибромиалгии. Но лечение может помочь справиться с симптомами, минимизировать боль и улучшить общее состояние здоровья и качество жизни человека.Лечение фибромиалгии включает изменение образа жизни и прием лекарств.
Врачи обычно просят людей начать с изменения образа жизни, прежде чем переходить к лекарствам. Врачи могут порекомендовать следующие изменения:
- Регулярные упражнения. Поначалу упражнения могут усилить боль, но они могут помочь улучшить ситуацию, если делать их постепенно и регулярно. Некоторым людям полезно работать с физиотерапевтом. Также могут помочь упражнения на растяжку и расслабление (например, йога).
- Методы снятия напряжений. Это могут быть йога, тай-чи и другие дисциплины, а также легкий массаж, дыхательные упражнения и иглоукалывание.
- Больше спать. Высыпание — один из наиболее эффективных способов лечения фибромиалгии. Это может помочь избежать употребления кофеина, сладких напитков и сладких закусок прямо перед сном. Это также может помочь ложиться спать и вставать в одно и то же время каждый день и ограничить дневной сон.
- Выбор здорового образа жизни. Здоровая пища может помочь при фибромиалгии. Также может помочь то, что вы любите. Хобби и другие занятия не только заставляют людей чувствовать себя хорошо, они также могут отвлекать людей от симптомов фибромиалгии.
Если изменение образа жизни не помогает само по себе, врач может назначить лекарства. Вот некоторые из лекарств, используемых для лечения фибромиалгии:
- Обезболивающие. Лекарства, отпускаемые без рецепта, такие как парацетамол, ибупрофен и напроксен натрия, могут помочь облегчить боль и скованность, вызванные фибромиалгией.Если это не поможет, врачи могут выписать рецепт на обезболивающие.
- Антидепрессанты. Антидепрессанты лечат больше, чем депрессию. Иногда врачи назначают их для облегчения боли и усталости и улучшения сна.
- Противосудорожные препараты. Некоторые лекарства, применяемые для лечения эпилепсии, также полезны при лечении симптомов фибромиалгии.
Терапия также помогает при фибромиалгии. Психотерапевт или консультант может помочь людям научиться справляться с трудными эмоциями, распознать, что усугубляет симптомы фибромиалгии, и принять меры, чтобы контролировать эти симптомы.
Если у вас фибромиалгия, вам может помочь присоединение к группе поддержки или онлайн-сообществу для людей, живущих с этим заболеванием. Таким образом, вы можете поделиться своим опытом с людьми, которые знают, что это такое.
Фибромиалгия | Сидарс-Синай
Не то, что вы ищете?Что такое фибромиалгия?
Фибромиалгия — это состояние, вызывающее боль во всех мышцах и мягких тканях. в тело.Это постоянное (хроническое) состояние. Это может повлиять на вашу шею, плечи, спину, грудь, бедра, ягодицы, руки и ноги. Боль может усиливаться утром и вечером. Иногда боль может длиться целый день. Боль может усиливаться при активности, простуде или сырая погода, беспокойство и стресс. Это состояние чаще диагностируется у людей. в возрасте от 20 до 50 лет. Чаще всего встречается у женщин среднего возраста.
Что вызывает фибромиалгию?
причина неизвестна.Исследователи считают, что это может быть связано с проблемами со сном и стрессом. Это также может быть связано с иммунными, эндокринными или биохимическими проблемами.
Каковы симптомы фибромиалгия?
каждый симптомы у человека могут отличаться. Но хроническая боль — самый частый симптом. Боль наиболее часто поражает мышцы и точки прикрепления мышц к костям.Эти в связки и сухожилия.
Боль может начаться в одной части вашего тела, например, в шее и плечах. Но любая часть в тело может быть затронуто. Боль варьируется от легкой до сильной, с «обострениями» и временами. из улучшение. Дискомфорт от фибромиалгии может ощущаться как жжение, болезненность, скованность, ноющая или грызущая боль, часто с болезненными пятнами в определенных частях ваш мышцы.Боль может ощущаться как артрит. Но это не повреждает мышцы или кости.
Другие общие симптомы фибромиалгии включают:
- Средний до сильной усталости (переутомления)
- Меньше упражнения на выносливость
- Сон проблемы ночью
- Подавленное настроение
- Беспокойство
- Головные боли
- Симптомы раздраженного кишечника, такие как боль в животе (брюшной полости) и вздутие живота, диарея и т. Д. запор
- Беспокойный ноги
- Болезненный менструальный цикл
- Проблема ясное мышление (так называемый «фиброзный туман»)
Эти симптомы могут походить на другие состояния здоровья.Обязательно обратитесь к своему врачу провайдер для диагностики.
Как протекает фибромиалгия поставлен диагноз?
Не существует тестов, которые могут подтвердить диагноз фибромиалгии. Вместо этого диагноз является на основе ваших симптомов, физического осмотра и, возможно, исключения других состояний.
Как протекает фибромиалгия обрабатывали?
Лечение будет зависеть от ваших симптомов, возраста и общего состояния здоровья.Это также будет зависеть от степени тяжести состояния.
Нет известного лекарства от фибромиалгии, но симптомы можно контролировать. Легкие случаи могут выздоравливайте с помощью снижения стресса или изменения образа жизни. В более тяжелых случаях могут потребоваться быть лечиться с использованием подхода медицинской бригады. Это может включать ваше первичное медицинское обслуживание. провайдер, специалист вызвал ревматолога, физиотерапевта и боли клиника управления.Лечение может включать:
- Противовоспалительные препараты, облегчающие боль и помогающие уснуть
- Другое обезболивающие
- Лекарства, одобренные для лечения фибромиалгии (дулоксетин, прегабалин и милнаципран)
- Лекарства от депрессии (антидепрессанты)
- Упражнения (с малой нагрузкой) и физиотерапия для растяжения мышц и улучшения состояния сердечно-сосудистая система
- Методы релаксации или когнитивно-поведенческая терапия
- Тепло или холодные процедуры
- Альтернативные методы лечения, такие как иглоукалывание, хиропрактика или массаж
Обсуждение с вашими поставщиками медицинских услуг о рисках, преимуществах и возможных побочных эффектах из все лекарства.
Жизнь с фибромиалгией
Фибромиалгия — хроническое заболевание, но с ней можно справиться, работая с вашим врачом. представители здравоохранения. Помимо лекарств, облегчить симптомы могут изменение образа жизни. К ним относятся достаточный сон и упражнения.
Когда мне следует позвонить в медицинское учреждение провайдер?
Если ваши симптомы ухудшаются или у вас появляются новые симптомы, сообщите об этом своему лечащему врачу.
Ключевые моменты о фибромиалгия
- Фибромиалгия — это хроническое заболевание, вызывающее боль в мышцах и мягких тканях. по телу.
- Исследователи считают, что это может быть связано с проблемами сна, стрессом или иммунной, эндокринной, или биохимические проблемы.
- Симптомы может также включать недостаток энергии (усталость), проблемы со сном, депрессию, головные боли, и другие проблемы.
- Есть нет известного лекарства, но симптомы можно контролировать.
- Лечение может включать в себя лекарства, упражнения, релаксацию, тепло или холод и массаж.
Следующие шаги
подсказок чтобы помочь вам получить максимальную пользу от визита к врачу:
- Знать причина вашего визита и то, что вы хотите.
- Раньше во время вашего визита запишите вопросы, на которые хотите получить ответы.
- Принесите кто-то с вами, чтобы помочь вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- На посетите, запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Знать почему прописано новое лекарство или лечение и как они вам помогут. Также знать каковы побочные эффекты ..
- Спросить, если ваше состояние можно лечить другими способами.
- Знать почему рекомендуется тест или процедура и что могут означать результаты.
- Знать чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вы назначьте повторную встречу, запишите дату, время и цель для этого визит.
- Ноу как если у вас есть вопросы, вы можете обратиться к своему провайдеру.
Медицинский обозреватель: Дайан Хоровиц, доктор медицины
Медицинский обозреватель: Рита Сатер RN
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Что такое миалгия: причины, симптомы и лечение
Мышечные боли распространены и могут возникать в любой мышце тела. Медицинский термин для обозначения боли в мышцах — миалгия. Миалгию можно описать как мышечные боли, боли и боли, связанные со связками, сухожилиями и мягкими тканями, которые соединяют кости, органы и мышцы.
Причины миалгии
Миалгия обычно может быть локализована в одной области тела или группе мышц. Наиболее частыми причинами мышечной боли являются стресс, чрезмерная нагрузка, травмы и напряжение. Мышечная боль — особенно системная мышечная боль — может быть вызвана болезнью, инфекцией или побочным действием определенных лекарств.
К частым причинам миалгии относятся:
- Синдром хронической усталости
- Фибромиалгия
- Болезнь Лайма
- Волчанка
- Миофасциальный болевой синдром
- Ревматоидный артрит
Многие другие заболевания и состояния вызывают боль в мышцах, например, гипертиреоз, грипп и др.
Признаки и симптомы
В зависимости от причины боли мышечная боль может быть легкой или сильной, а в некоторых случаях — изнурительной. Боль — отличительный симптом многих хронических заболеваний. Симптомы могут быть разными.
Мышечные боли могут быть локализованными или широко распространенными. Боль может быть тупой или острой, легкой или сильной. При миалгии боль может быть разной, длиться несколько минут или быть постоянной. К сожалению, различные факторы вашей боли зависят от многих вещей.
Миалгия может вызывать жар или озноб, если она вызвана инфекцией.Он также может вызывать такие симптомы, как боль в суставах или очень слабую (усталость). Из-за боли частыми симптомами являются депрессия и чувство чрезмерной усталости. Это верно для большинства хронических болей. Другие симптомы могут включать болезненность, отек или покраснение.
Может быть трудно выполнять большую часть повседневной деятельности, если вы страдаете миалгией и страдаете этими симптомами.
Лечение миалгии
Боль в мышцах от чрезмерной нагрузки или травмы можно уменьшить, если дать телу отдохнуть и принять безрецептурные болеутоляющие или НПВП.Чередование льда и тепла в течение 24-72 часов может уменьшить боль и воспаление и успокоить мышцы, снимая напряжение или узлы.
Миалгию, вызванную чрезмерным использованием или таким состоянием, как фибромиалгия, можно лечить с помощью массажа или легких упражнений на растяжку. Боль, которая сохраняется более трех дней, должна быть устранена врачом.
Если боль является результатом деятельности или действует как «растяжение» или растяжение мышц, лучший способ лечения в домашних условиях — это R.ЛЕД. терапия:
- Остальное. Сделайте перерыв в повседневных делах
- Лед. Используйте лед на пораженный участок с 20-минутными интервалами в течение дня.
- Сжатие. Для уменьшения отека можно использовать компрессионную повязку.
- Elevate. Чтобы уменьшить отек, можно использовать приподнятие пораженного участка.
Если вы испытываете боль, которая не проходит в покое, или если вокруг больной мышцы возникают какие-либо признаки инфекции, поговорите с врачом о том, как справиться с болью.Немедленно обратитесь за помощью, если у вас проблемы с дыханием, вы страдаете от сильной слабости или у вас высокая температура.
.
 д. В таких случаях после устранения провоцирующего фактора симптомы полностью исчезают.
д. В таких случаях после устранения провоцирующего фактора симптомы полностью исчезают.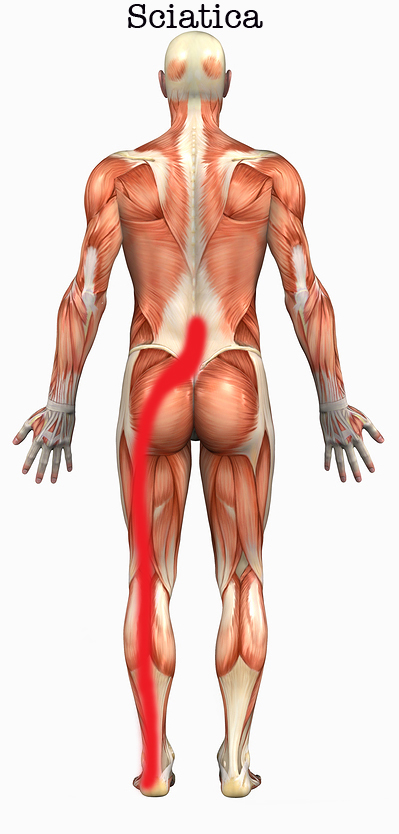 В этом случае боли будут отмечаться не только в конечностях, но и по всему телу;
В этом случае боли будут отмечаться не только в конечностях, но и по всему телу;