Синдром грушевидной мышцы — лечение в домашних условиях, массаж и упражнения
 Синдром грушевидной мышцы проявляется резкими болями в районе ягодиц, иногда они могут отдавать в половые органы, бёдра и даже голени.
Синдром грушевидной мышцы проявляется резкими болями в районе ягодиц, иногда они могут отдавать в половые органы, бёдра и даже голени.
Причин развития патологии доктора не могут указать совершенно точно, поэтому в каждом случае нужна строгая индивидуальная диагностика, и только после этого можно приступать к лечению синдрома грушевидной мышцы в домашних условиях.
Сначала нужно разобраться с причинами болезни, убрать болевые спазмы, а затем приступать к восстановлению пораженных тканей.
Чаще всего синдром встречается у людей с диагностированными пояснично-крестцовым радикулитом дискогенного характера.
Методы лечения грушевидной мышцы
В подходе к устранению болей и защемлений грушевидной мышцы важно учитывать не столько эффективность тех или иных домашних методов, сколько их сопряженность с медицинской терапией.
Избавиться от причин патологии невозможно без проведения физиотерапии, профессионального массажа, а в некоторых случаях и мануального воздействия.
То, как долго будет лечиться синдром, напрямую зависит от активности пациента и его желания избавиться от болей.
Если он будет грамотно сочетать все предлагаемые методы, включая медикаменты, ЛФК, все виды необходимого массажа и народные рецепты, то восстановление не займет больше 1-2 месяцев.
Синдром грушевидной мышцы
Важность массажа при лечении синдрома
Курс лечебного массажа назначается терапевтом, который занимается болезнью. Особенно эффективен этот метод для лечения первых стадий заболевания.
Существует несколько видов массажа при синдроме грушевидной мышцы. В домашних условиях человек тоже может прибегнуть к простой технологии улучшения своего самочувствия.
Сеанс и в домашних, и в амбулаторных условиях длится в среднем 20 минут. Для достижения необходимых результатов рекомендуется проходить курс из 12-20 процедур с повторением через месяц.
Самомассаж проводится дома регулярно, без использования дополнительных приспособлений. Единственное, что может понадобиться – удобный коврик для покрытия пола.
Заниматься нужно на твердой поверхности:
 лягте на бок, большим пальцем руки помассируйте зону ягодичной мышцы;
лягте на бок, большим пальцем руки помассируйте зону ягодичной мышцы;- особое внимание уделите болезненным зонам и местам уплотнения;
- ногу в коленном суставе нужно немного согнуть, чтобы мышца растянулась;
- можно использовать теннисный мяч – больной ложится на бок, скользит боком по мячу;
- мяч располагается в области болезненных зон.
Массаж должен быть медленным и плавным, без резких надавливаний. Его направление должно быть вниз, по ходу мышечных волокон. Ощущения онемения и покалывания при перемещении меча говорят о том, что был задет седалищный нерв.
Если развивается воспалительный процесс, то массаж можно ограничить круговыми движениями в тазобедренном суставе со стороны поражения. Руки двигаются произвольно. Повторять разминку нужно каждые 4 часа.
А вот ректальный массаж должен проводиться исключительно специалистом, так как процедура требует введения пальца в прямую кишку и воздействие на грушевидную мышцу изнутри. Это один из самых эффективных способов устранения спазмов и ишемии.
Растяжка с релаксацией также должны проводиться доктором. Сила поворотов и всех надавливаний строго контролируется специалистом, никакой боли быть не должно.
Применение медикаментов
Вот, какими препаратами можно лечить синдром грушевидной мышцы:
- Обезболивающие средства. Применяют нестероидные противовоспалительные медикаменты. Их цель – блокировать боль и воспаление. Часто назначают внутримышечные формы, так как они лучше проникают и воздействуют на пораженные волокна. Популярность обладают препараты на основе диклофенака, мелоксикама, кеторолака.
- Анальгетики чуть хуже воздействуют на проблему, предлагая лишь устранение болезненности, — «Темпалгин», «Брал», «Баралгин» и другие средства на основе метамизола натрия.
- Спазмолитики. Средства назначают для блокировки спазмов. Обычно используют средства на основе дротаверина. Можно применять продукцию в виде таблеток или инъекций.
- Миорелаксанты. Назначаются, если спазмолитики не дают должного эффекта. Препараты расслабляют спазмы мускулатуры. Самый распространенный продукт – «Мидокалм».
- Проведение блокады. Используют раствор анестетика типа лидокаина или новокаина. Обладают повышенной эффективностью в борьбе с очень сильными болями.
Медикаментозными средствами невозможно полностью лечить проблему. В добавок к этому методу и массажу выполняют специальную гимнастику.
Основные упражнения при синдроме
Цель лечебной гимнастики при воспалении мышцы – устранение напряжения, повышение эластичности связок и улучшение подвижности тазобедренной области. Также она помогает избавиться от сильных болей.
В идеале проводить занятия нужно под контролем специалиста в кабинете ЛФК. Это и дисциплинирует пациента, не давая ему «халтурить» и пропускать дни нагрузки, и позволяет более точно воздействовать на болезнь.
В домашних условиях можно делать следующие упражнения при синдроме грушевидной мышцы:
 Ложатся на спину и слегка сгибают ноги в коленях. Сводят и разводят колени в стороны, растягивая мышцы.
Ложатся на спину и слегка сгибают ноги в коленях. Сводят и разводят колени в стороны, растягивая мышцы.- Принимают сидячее положение, ноги кладут друг на друга. Сидят 5 минут, слегка вытягивая носочки, меняют ноги.
- Сесть на стул и поставить ноги под углом в 90 градусов. Встать, не раздвигая колени, и полностью выпрямиться, затем расслабиться.
- Снова сесть на стул и положить ноги друг на друга. Ложиться корпусом на ногу, повторять 5-20 раз.
- Принять позу на четвереньках. Выпрямить одну ногу, стараясь растянуть мышцы тазобедренного сустава и связок, повторить 3 подхода с каждой ногой.
- Лечь на живот и свести ноги. В течение 5 секунд толкать 1 колено другим.
- Лечь на спину и раскинуть руки. Приподнять ноги и согнуть в коленях. Ноги заводят в противоположную сторону до максимума. Лопатки не отрывают. Повторяют 5 раз.
Выполнять упражнения нужно каждый день 3-4 раза. Они не отнимут больше 15 минут времени.
Народные рецепты
Если вы хотите воспользоваться народными средствами, чтобы лечить синдром грушевидной мышцы, помните, что их применение тоже желательно согласовывать с врачом.
Высокой эффективностью обладают мази, настойки и средства для растирания:
 Мухомор. Для приготовления настойки берут свежие мухоморы, промывают их и укладывают в банку. Доверху заливают водкой. Настаивают неделю. Можно использовать в виде компрессов в течение 7 дней.
Мухомор. Для приготовления настойки берут свежие мухоморы, промывают их и укладывают в банку. Доверху заливают водкой. Настаивают неделю. Можно использовать в виде компрессов в течение 7 дней.- Анальгин и боярышник. Настойка из 200 г тройного одеколона, 30 мл боярышника и валерианы, 10 таблеток анальгина и 50 мл настойки красного перца настаивается сутки. Втирается 3 раза в день в больное место.
- Конский каштан. В 0,5 л винного спирта замачивают 50 г сухоцветов конского каштана. Марлю пропитывают и прикладывают на ночь. Повторяют 10 дней.
- Мазь из скипидара. Берут 1 ст. л. скипидара и белок. Размешивают, наносят на ткань и прикладывают к больному месту. Желательно носить до появления жжения, менять 2 раза в день.
- Мазь из хрена . Натирают корень в количестве 2 ст. л. и смешивают с 1 ст. л. мёда. Наносят на марлю и прикладывают на 4 часа.
- Керосин и соль. Около 1 ст. л. мёда смешивают с 1 ст. л. керосина и соли, накладывают на ткань, а затем на больной участок. Держать нужно 2-3 часа.
- Сливочное масло. Около 1 ст. л. мягкого масла размешивают с мёдом и дегтем березы. Прикладывают на ночь.
- Цветы калины и чабреца с календулой. Берут по 50 г каждой травы, смешивают, 2 ст. л. сбора заливают горячей водой. Через час процеживают, пить по 1/3 стакана 3 раза в сутки.
Даже самые эффективные методы гимнастики, массажа, медикаменты и дорогостоящие процедуры мануальной терапии в сочетании с народными методами не помогут, если подходить к лечению периодически. Важна система в использовании подобных средств.
Грамотное сочетание всех рецептов, препаратов и механических действий под контролем доктора приведет к быстрому выздоровлению.
При использовании народных рецептов также важно учитывать, что они могут вызывать привыкание и терять эффективность. Не следует лечиться 1 способом в течение месяца и более, меняйте процедуры!
Эти материалы будут вам интересны:
Похожие статьи:
- Синдром сухого глаза — лечение в домашних условиях Синдром сухого глаза является достаточно распространенной патологией, которая чаще всего…
- Синдром позвоночной артерии — лечение в домашних условиях Синдром позвоночной артерии — целый комплекс симптомов, которые появляются вследствие сжатия…
- Укрепление сердечной мышцы народными средствами Если сердечная мышца функционирует нормально, то ее работа протекает незаметно….
lechenie-narodom.ru
Синдром грушевидной мышцы лечение в домашних условиях
Когда у пациента находят синдром грушевидной мышцы (СГМ), он жалуется на острые боли по типу радикулита. Давным-давно древнегреческие медики утверждали, что боль – сторожевой пес нашего здоровья. Природный сигнал тревоги по поводу неблагополучия организм подает довольно часто.
Наверно, многие из вас не слышали что такое синдром грушевидной мышцы. Между прочим, этот недуг является наиболее частой причиной инвалидности трудоспособного населения. Человек нежданно-негаданно обнаруживает, что появились тянущие, ноющие либо стреляющие боли в области ягодицы, тазобедренных суставах во время ходьбы, при наклонах, долгом сидении или стоянии.
Боли появляются при нагрузке, они становятся сильнее, интенсивнее отдают в ногу и могут сопровождаться онемением. Такое явление отмечается при компрессии и последующем воспалении внутренней грушевидной мышцы таза, которая управляет вращением нижних конечностей и бедер.
Причины возникновения синдрома грушевидной мышцы
В числе виновников синдрома наряду с сахарным диабетом, радикулитом, гипотиреозом и другими различными факторами бывает переохлаждение или неправильно проведенная инъекция.
Важнейшую двигательную функцию нарушает спазм грушевидной мышцы и сдавливание седалищного нерва. Мышечные волокна из-за напряжения укорачиваются и становятся плотнее, зажимая периферические нервы в анатомических сужениях (туннелях), ограничивая движения поясницы и бедер. Поэтому синдром грушевидной мышцы относят к проявлениям туннельной нейропатии и применяют соответствующее лечение.
Как лечить синдром грушевидной мышцы

Обычно при лечении синдрома грушевидной мышцы используют обезболивающие, блокирующие воспаление средства: диклофенак, кеторол, темпалгин, брал, баралгин. Против спазмов — таблетки и инъекции на основе дротаверина: беспа, дротаверин, но-шпа, спазмол.
Если спазмолитики не дают должного эффекта, в ход идут миорелаксанты вроде мидокалма. Однако медикаментозная терапия не решает проблему лечения. Рациональнее комплексный подход с применением физиотерапии (в том числе наиболее современной, лазерной). А самый доступный и эффективный способ борьбы с синдромом грушевидной мышцы связан с движением. Лучшее лекарство против боли, спазма мышц и воспаления — массаж, ЛФК и специальные упражнения.
Техника проведения массажа мышцы
Хорошо расслабляет спазмированные мышцы, нормализует кровообращение и помогает мускулатуре быстрее вернуться к штатному функционированию массаж. Его проводят под контролем лечащего врача или дома самостоятельно. Сеанс занимает примерно 20 минут, курс — не менее 12 процедур ежедневно, затем месяц перерыва и повтор.
Для самомассажа, лежа на жестком и твердом ложе ягодицей вверх, постарайтесь расслабить мышцу, разминая 5-10 минут весь пострадавший участок. Разогрев ягодичные ткани, большим пальцем руки массируют наиболее болезненные места и уплотнения.
Ногу при этом нужно немного согнуть, чтобы удобнее было растягивать расслабленную мышцу. Не перестарайтесь, чтобы не возникло мускульное напряжение, — тогда массаж может даже навредить.
Для проведения 10-15- минутного сеанса другого варианта самомассажа можно использовать теннисный мячик, подложив его под больной бок. На мячике и надо кататься, помогая руками и отталкиваясь ступнями.
Направление движения мячика — от поясницы по задней поверхности бедра к пятке вдоль мускульных волокон в плавном, неторопливом темпе и без сильного давления телом. Если массаж вызывает болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Рекомендуется заниматься самомассажем каждые 4 часа ежедневно аналогичным предыдущему курсом.
Лечебная гимнастика

Лечебная физкультура в домашних условиях как нельзя лучше помогает расслабить напряженные мышцы, повышает эластичность связок, улучшает подвижность тазобедренных суставов и снимает боль. Чтобы избежать травм, упражнения делают вполсилы, не доводя до боли.
Плавность, непрерывность и постепенность — вот основные принципы тренировки. Получасовой домашний комплекс вместе с упражнениями на растяжку в качестве ежедневной гимнастики или фитнеса выполняют не менее 3 раз в неделю.
Комплекс упражнений
- Лежа на спине на полу. Согнутые в коленях ноги поставьте на ширину плеч. Медленно, на счет в удобном для себя ритме разводите максимально колени до появления боли и обратно. От 10 до 15 раз.
- Лежа на спине, ступнями опираясь на пол. Соединенные вместе, согнутые в коленях ноги медленно и плавно наклоняйте в одну сторону, затем в другую, касаясь пола или до появления боли. 10-12 раз в каждую сторону.
- Встаньте на четвереньки. Больную ногу согните в колене, отведите ее в сторону, а затем аккуратно выпрямите, верните ногу в исходное положение в обратном порядке. По 8-10 раз каждой ногой.
- Сядьте на стул так, чтобы тело с ногами образовали углы в 90 градусов, положите больную ногу на здоровое колено. Медленно, не горбя спину, наклоняйтесь корпусом вперед, к коленям и, выдержав 30-40 секунд, вернитесь в исходное положение, поменяйте ногу.
Хорошим дополнением к лечебной гимнастике служит комплекс упражнений на растяжку. Он способствует ослаблению мышечной напряженности и расширяет амплитуду доступных движений, позволяет держаться свободнее и легче, обеспечивая хорошее самочувствие.
Упражнения на растяжку
- Стоя, ноги на ширине плеч. Медленно наклоняйте корпус вперед грудью к коленям, руками — к полу. Слегка согните (на 2-3 см) колени, чтобы не напрягать поясницу. Шею и руки расслабьте. Почувствовав растяжение в задней части бедер, держите эту позицию 10-15 секунд, пока полностью не расслабитесь. Сконцентрируйте внимание на растягиваемой области. Вернитесь в исходное положение.
- Лежа на спине, ноги согнуты в коленях, стопы на полу на ширине плеч, поясница плотно прижата к полу, поочередно подтягивайте бедра вплотную к телу, обхватывая ноги руками снизу. Задержавшись на 30-40 секунд и вернувшись в исходное положение, меняйте ногу.
- Лежа на спине, левая нога стоит на полу, правая ступня лежит йа бедре левой ноги. Подтягивая обе ноги к себе, обхватите левую ногу спереди за колено (или сзади за бедро) и тяните бедро к груди (легко, без рывков). Через 30- 40 секунд смените ногу.
- Стоя, занесите лодыжку согнутой ноги над коленом, повернув стопу вверх. Затем подтяните стопу ближе к талии, пока не почувствуете растяжение ягодичных мышц и квадрицепса бедра. Сохраняйте такое положение 40 секунд, затем поменяйте ногу.
Йога

Хороший комплекс при синдроме грушевидной мышцы предлагает нам йога, помогая достичь общего расслабления, улучшая подвижность тазобедренных суставов и кровообращение в месте защемления зажатой мышцы. Упражнения нужно делать медленно, дыхание носом спокойное, без задержек. Выберите подходящие, например, из следующих.
- Сидя на согнутой левой ноге и вытянутой назад правой конечности, разверните таз вперед. Если таз заваливается, подложите под левую ягодицу свернутое одеяло. Поставьте 2 кирпичика (или стопки книг) по обе стороны таза. Держите спину прямо. Если появятся неприятные ощущения в пояснице, выдвиньте кирпичики немного вперед, чтобы спина наклонилась. Это поможет убрать напряжение с поясницы. А против боли в тазобедренных суставах и коленях старайтесь расслабиться. Удерживайте асану на 15-20 секунд. Затем медленно поменяйте ноги и повторите упражнение.
- Сидя на коврике, немного согните правую ногу и на ее колено поставьте сверху пятку левой ноги. Если слишком сильно согнуть правую ногу, то при этом могут появиться неприятные ощущения в коленном суставе. Чтобы их избежать, выпрямите правую ногу.
- Ладони поставьте за спину и начинайте медленно толкать руками грудную клетку к левой ноге. Во избежание болезненных ощущений в колене старайтесь с каждым выдохом направлять расслабление в область левой ягодицы. Выполните упражнение за 15-20 секунд.
Гимнастика помогает не сразу, но при регулярных тренировках можно достичь хороших результатов. К тому же упражнения положительно влияют на весь организм. ЛФК и массаж в сочетании с приемом медикаментозных препаратов — наиболее оптимальный вариант лечения туннельной нейропатии. Все процедуры нужно предварительно согласовывать с лечащим врачом.
Народные рецепты лечения СГМ

Помощь в лечении синдрома грушевидной мышцы могут оказать и средства народной медицины — настойки, компрессы, растирания. Направленные на снятие болей и воспалений, они требуют времени, но зато безвредны и эффективны. При синдроме грушевидной мышцы попробуйте следующие рецепты для домашнего лечения:
- Соединив в равных количествах цветки календулы лекарственной, чабреца и калины, заливают 2 ст. ложки сбора кипятком. Настояв час, пьют по трети стакана перед едой 10-14 дней.
- Смесь из 30 мл настойки валерианы лекарственной и боярышника, 50 мл стручкового перца и 200 мл спирта выдерживают 6 дней и, процедив, используют для растирки больного места.
- Это средство прекрасно снимает воспаление седалищного нерва. И не забывайте, что использовать один и тот же рецепт, а также метод дольше месяца нельзя: организм привыкает к средству и перестает на него реагировать.
Заключение: Синдром грушевидной мышцы не представляет большой угрозы для здоровья, но запущенная форма заболевания всегда провоцирует осложнения. Чтобы не страдать от боли и других неприятностей, позаботьтесь о профилактике — не пожалеете!
Cиндром грушевидной мышцы видео
Автор: Анастасия Чигрина, фитнес-инструктор.
medicynanaroda.ru
Воспаление грушевидной мышцы лечение народными средствами
О воспалении грушевидной мышцы, его симптомы и лечение должен знать каждый. По-другому эта болезнь называется синдромом грушевидной мышцы. Это распространенное заболевание, туннельная невропатия, которая может возникнуть по любым причинам, даже от уколов. Мышцы напрягаются, и происходит сдавливание седалищного нерва.

Чтобы знать, как вылечить этот синдром, нужно сначала понять причины его возникновения, какие симптомы он имеет и как можно избежать воспаления грушевидной мышцы. Ведь лечение любого заболевания требует времени, денег и терпения, и за один прием таблетки болезнь не уйдет, тем более синдром, который связан с нервной системой человека.
Основная информация о синдром грушевидной мышцы
Синдром грушевидной мышцы — это болезнь, при которой боль с области ягодицы может распространяться в паховую область, верхнюю часть бедра и голени. Такой синдром встречается у людей, у которых есть такое заболевание, как дискогенный пояснично-крестцовый радикулит. От него могут страдать как взрослые, так и подростки — возраст здесь не главное. Синдром обнаружить очень нелегко, особенно если болевые ощущения в области ягодицы имеют разный характер и отличаются во время ходьбы и в состоянии покоя.
Неврологи часто замечают эту проблему у людей независимо от их пола, потому что поперековийостеохондроз бывает у всех и встречается очень часто. Проблемы с позвоночником — это опасно, так как на нем концентрируется вся работа органов. И, казалось бы, небольшое защемление, которое быстро проходит, не опасно для человека. Но все же это сигнал того, что в организме есть проблемы.
Само заболевание не представляет угрозы для жизни человека и не требует хирургического вмешательства. Нервная система едина, и совсем не значит, что если болит ягодичную область, то там и проблема. Если боли в седалищном нерве, то это означает, что проблема — в позвоночнике, так как седалищный нерв проходит под грушевидной мышцей.
Вернуться к змістуПричини возникновения синдрома грушевидной мышцы и его симптомы
Каждый человек знает, что дыма без огня не бывает. То есть этот синдром не мог возникнуть ниоткуда. На все есть всегда свои причины и последствия. Поэтому следует разобрать основные причины возникновения синдрома.
Вот что может привести к данной патологии:
- растяжение;
- травма поясничного отдела;
- перенапряжение мышц;
- неудачно сделанный укол в грушевидную мышцу;
- переохлаждение;
- травма позвоночника;
- опухоль в позвоночнике;
- радикулопатия;
- поясничный стеноз;
- заболевания внутренних органов.
Это самые распространенные причины, но могут быть и другие. Если после лечения боль в грушевидной мышце возвращается, то это может свидетельствовать только о том, что в организме имеются такие проблемы, как:
- заболевания крестцово-подвздошного сочленения;
- гинекологические заболевания.
Все вышеуказанные причины относятся к вертеброгенные и невертеброгенние признаками синдрома. Первый может возникнуть в результате повреждения позвоночника, а второй — по другим причинам.
Что касается симптомов, то они подразделяются на:
- локальные;
- сдавление седалищного нерва;
- сдавление нижней ягодичной артерии и самих сосудов данного нерва.
Нужно рассмотреть, какие ощущения будут при каждом из них отдельно.
Ноющая и тянущая боль, которая возникает при ходьбе, свойственная локальном симптома. Также если лечь или сесть, то боль немного проходит. Если полностью расслабить ягодичную мышцу, то можно почувствовать боль при натяжении — это синдром Бонне-Бобровникова.
При сжатии сосудов седалищного нерва боль тупая, но ощущается жжение или зябкость. Боль распространяется по всей ноге. Становится очень чувствительным кожный покров.
Сдавление нижней ягодичной артерии проявляется спазмом, который мешает человеку ходить, и ему нужно лечь или сесть, чтобы через некоторое время продолжить путь. Кожные покровы в таком случае бледные.
Вернуться к змістуДіагностика и лечения синдрома грушевидной мышцы
Для того чтобы поставить больному диагноз «воспаление грушевидной мышцы», нужно сначала его обследовать. Главный тест, который проходит каждый пациент на выявление данного синдрома, это укол новокаина в грушевый мышцу. Таким образом смотрят на изменения, происходящие в этой области. Затем врач проводит ряд мануальных тестов:
Пальпация верхней внутренней части большой бедренной кости. Пальпация нижнего отдела крестцового и подвздошного сочленения. Врач смотрит, как ведет себя мышца при ходьбе и в состоянии покоя. Удар по нижнепоперекового и верхнекрестцовому отросткам молоточком.
Врач еще проводит ряд диагностических методик, которые позволяют поставить диагноз.
Самолечение воспаление грушевидной мышцы очень похоже на лечение воспаления нервных корешков пояснично-крестцовой области.
Синдром лечится не только потому, что нужно снять боль. Лечение направлено на борьбу с самой причиной возникновения этого воспаления. Врач должен выяснить, в чем причина возникновения боли в грушевидной мышце.
Сначала врач назначает лечение с помощью медикаментов, которые направлены на устранение боли. Они снимают спазм и помогают человеку войти в нормальную, повседневную среду и обычный образ жизни. Лучше всего для снятия синдрома, да и для любого хронического заболевания, которое связано с позвоночником, лечение следующими методами:
- иглорефлексотерапия;
- фармакопунктура;
- вакуумная терапия;
- лазеропунктура;
- акупунктура;
- лечебная гимнастика.
Вернуться к змістуФізіопроцедури при воспалении грушевидной мышцы
Так, врач может назначить различные физиопроцедуры, которые помогут снять спазмы и боли. Лечебная физкультура, которая представляет собой комплекс специальных упражнений, дает неплохой результат в лечении. Упражнения специально разрабатывались для этого вида заболеваний и подбираются для каждого человека индивидуально. Все упражнения должны выполняться в умеренном темпе, без резких движений.
Лучше всего эти упражнения делать не дома, а под чутким руководством специалиста, который всегда поможет и подскажет. Со специалистом лечебный эффект от упражнений будет гораздо больше, и они быстрее помогут пациенту в его нелегкой ситуации. Возможно, эти упражнения помогут и не сразу после первого же курса лечения. Человек может почувствовать жжение и небольшой дискомфорт, а также боль, но через некоторое время он увидит, что этот комплекс упражнений действует.
Нужно проводить гимнастические упражнения, которые ослабят грушевидную мышцу. Необходимо лечь на спину и согнуть ноги только наполовину. Опорой для ног может служить диван или кровать. Медленно соединять и разводите колени. Так нужно делать в течение нескольких минут. Далее нужно сесть на стул, раздвинуть ступни и соединить колени. Одну руку положите на кушетку и потихоньку вставайте. Повторять упражнение нужно одну-две минуты. Самое простое упражнение — это сидеть несколько минут, положив одну ногу на другую, потом поменять ноги.
Вернуться к змістуПрофілактика данной патологии
Хоть это заболевание не является опасным для жизни, но все же необходимо при появлении симптомов сразу обратиться к специалистам. Это может быть один из признаков другого заболевания. Но чтобы избежать подобных болезненных и неприятных ощущений в области ягодиц, нужно проводить профилактические действия.
Синдром грушевидной мышцы возникает без причины, и таких причин множество. Поэтому очень сложно предугадать и предотвратить воспаление. Однако профилактики еще никто не отменял. В первую очередь это касается той группы людей, которые имеют серьезные проблемы с позвоночником или же генетическую предрасположенность.
Основные профилактические действия, которые помогут снизить риск появления синдрома грушевидной мышцы:
Человек должен постараться сильно не напрягать позвоночник, но это не означает, что нужно исключить из своей жизни спорт или утреннюю гимнастику. Лучше всего заняться плаванием. Этот вид спорта хорошо укрепляет позвоночник и мышцы спины. Стараться не проводить длительное время на морозе или в холодном помещении. В течение этого времени можно застудить нервные окончания или мышцы спины, что потом может привести к воспаление грушевидной мышцы. Не запускать свое здоровье и проходить комплексное обследование всего организма, которое предотвращает появлению данного синдрома.
Выполняя довольно простые правила, человек может прожить всю жизнь и не иметь подобных проблем с позвоночником. Но не все стремятся выполнять эти рекомендации врачей — это приводит к различным заболеваниям.
Не стоит заниматься самолечением. Ведь жизнь одна, и надо помнить, что все, что касается позвоночника или нервной системы, самостоятельно вылечить невозможно. Специалисты только после ряда диагностических методов могут поставить этот диагноз, а самостоятельно обнаружить его нельзя. Выполняя рекомендации врачей, можно достаточно быстро встать на ноги и продолжить полноценную нормальную жизнь. Не стоит запускать даже ту болезнь, которая не является опасной для жизни. Здоровье — это самое важное для человека, и оно требует к себе повышенного внимания.
Каждый человек может столкнуться с синдромом грушевидной мышцы, ведь эта патология является довольно распространенной. Туннельная невропатия может появиться из-за различных болезней или манипуляций, провоцирующих напряжение мышц. При спазме защемляется седалищный нерв, что вызывает дискомфорт и болевые ощущения.
Когда грушевидная мышца сильно напряжена, она ограничивает вращательные движения в области бедра. При наклонах вперед возникает болевой синдром. Человек при этом еще ощущает дискомфорт в паху, бедре, пояснице и коленном суставе. Вот почему так важно быть в курсе, как действовать, если защемлена грушевидная мышца, как снять спазм самостоятельно.
Почему возникает болевой синдром в ягодичной области?
Когда воспаляется грушевидная мышца, как снять спазм, причины которого бывают первичными и вторичными, хотят знать многие. К первичным факторам, провоцирующим развитие этого синдрома, относятся:
- травмы в районе ягодиц и поясницы;
- растяжения;
- длительное пребывание в одной позе;
- неправильно сделанный укол;
- мышечное перенапряжение;
- переохлаждение и прочее.
Еще существует вторичный синдром, который возникает вследствие различных заболеваний органов крестцового отдела и малого таза, не связанных с остеохондрозом.
Помимо этого, причины напряжения грушевидной мышцы делят на вертеброгенные и невертеброгенные. В первом случае на развитие данного синдрома могут повлиять повреждения и опухоль на корешках спинного мозга и позвоночнике, а также стеноз поясничного отдела. А к невертеброгенным факторам относятся болевые ощущения, вызванные патологиями внутренних органов, и миофасциальный синдром.
Признаки сдавливания седалищного нерва
Такой недуг всегда протекает остро, поэтому трудно не заметить, когда раздражена грушевидная мышца. Как снять спазм, симптомы которого характеризуются появлением сильной боли, необходимо знать каждому. Ведь сдавливание нервных окончаний и сосудов приводит к нарушению кровоснабжения в тканях, а также к неврологическим расстройствам.
Синдром грушевидной мышцы может проявлять себя по-разному. Когда происходит воспаление, которое поражает нерв, возникают, как правило, следующие симптомы:
- Парестезия (покалывания, онемение и ползание мурашек).
- Сильные боли в районе ягодичной мышцы, бедра, таза, переходящие в некоторых случаях на нижние конечности.
- Гипестезия (снижение чувствительности).
- Расстройство функций половых органов и мочеиспускания.
- Нарушение походки.
Нужно быть в курсе, что делать, если напряжена грушевидная мышца, как снять спазм при возникновении первых признаков болезни. При сильном воспалении у человека возникают невыносимые боли, характер которых может быть ноющим, жгучим либо тупым. Причем они начинают усиливаться при стрессах, перегревании и движении конечностью.
При долгом защемлении нерва происходит его ишемия, что вызывает потерю чувствительности, жжение и ухудшение рефлексов. При этом неприятные ощущения становятся тупыми и давящими. Дискомфорт проходит лишь при разведении ног в стороны, когда нерв освобождается от давления. При поражении кровеносных сосудов возникает похолодание и бледность кожных покровов.
Методы обнаружения патологии
Люди довольно часто ощущают дискомфорт, когда воспалена грушевидная мышца. Как снять спазм, диагностика поможет разобраться. Выяснить, что именно эта мышечная ткань сжимает нервный корешок довольно просто. При таком синдроме многие пациенты ощущают непостоянные боли, которые появляются только после долгой ходьбы либо в определенных положениях ноги.
Специалист чаще всего определяет патологию с помощью пальпации той области, где раздражена грушевидная мышца. Как снять спазм при таком недуге, он сможет посоветовать лишь после ощупывания поврежденного места. Таким образом, врач проверяет наличие или отсутствие уплотнений мышечных тканей. Во время диагностики еще могут прибегнуть к рентгену, новокаиновой блокаде, магнитно-резонансной или компьютерной томографии.
Также помогает выявить патологию подробный опрос больного. Ведь неврологу важно узнать, когда появились боли. Если недавно эта область была травмирована, то, скорее всего, воспалена именно грушевидная мышца.
Как снять спазм?
Лечение надо проводить при этом синдроме как можно быстрее, поскольку при спазме сдавливаются нервно-сосудистые пучки. К тому же могут возникнуть тяжелые последствия, если ничего не предпринимать, когда защемлена грушевидная мышца. Как снять спазм, осложнения, а также боли при этой патологии, необходимо обязательно выяснить у специалиста.
Первым делом в процессе терапии устраняется причина, которая спровоцировала сокращения в мышце. Чтобы избавиться от болевых ощущений в области ягодиц, назначают прием лекарственных средств, выполнение лечебной гимнастики, физиотерапию и массаж. Во время лечения больному придется ограничить физические нагрузки.
Лечение патологии медикаментозным способом
Принципом этой терапии является устранение болевого синдрома, когда воспалена грушевидная мышца. Как снять спазм с помощью лекарственных препаратов, интересно многим людям. Чтобы избавиться от неприятных ощущений при защемлении седалищного нерва, принимают нестероидные противовоспалительные средства. Эти медикаменты помогают снять воспалительный процесс и устранить боль.
Желательно использовать внутримышечные медикаменты, так как при инъекционном методе введения препарата эффект наступает намного быстрее. При синдроме грушевидной мышцы назначают такие лекарства, как «Мовалис», «Диклофенак», «Кетарол», «Вольтарен» и другие.
Для устранения болевых ощущений используют еще анальгетики, содержащие метамизол натрия, например «Брал», «Темпалгин» и «Баралгин». А чтобы снять спазм, принимают «Дротаверин».
К миорелаксантам прибегают, если спазмолитики не помогают. Они способствуют расслаблению спазмированной мышцы. Самым распространенным миорелаксантом является «Мидокалм».
Для устранения этой патологии нередко проводят блокаду путем введения анестетика (лидокаина или новокаина), чтобы снять спазм и обезболить. Медикаментозное лечение сочетают с физиотерапией. Прибегают к электрофорезу, магнитным токам, магнитно-лазерному воздействию и акупунктуре.
Физкультура при синдроме грушевидной мышцы
Чтобы вернуть функции мышцам и освободить сдавленный нерв, выполняют специальный комплекс упражнений. Их следует делать спокойно и не спеша, мускулы при этом должны расслабляться и растягиваться. Заниматься физкультурой рекомендуется 3 раза в день. Боли во время ее выполнения возникать не должно.
Первое упражнение проводится в положении лежа на спине. Нижние конечности необходимо согнуть и опереться ими о кровать. Затем следует медленно разводить и соединять колени.
Другое упражнение выполняется в сидячем положении. Сначала ступни необходимо широко расставить, после чего надо соединить колени. Одной рукой обопритесь о кровать, потом начинайте вставать с нее. Другую руку должен держать помощник, чтобы помочь выпрямиться. Соединенные колени необходимо плавно развести.
Грушевидная мышца: как снять спазм
Бубновский, известный своими лечебными методиками, разработал эффективные упражнения, помогающие устранять сокращения в мышцах. Основана такая гимнастика на чередовании периодов расслабления и напряжения мышечной ткани, а также ее растягивании.
Очень многих людей интересует, если воспалена грушевидная мышца, как снять спазм. Упражнения от профессора Бубновского помогают избавиться от этого синдрома. Вот несколько из них:
- Опуститься на четвереньки и расслабить спину, задержаться в такой позе на 5 секунд. Выполнить упражнение не менее 5 раз.
- В этом же положении следует согнуть руки в локте, после чего на выдохе ягодицами нужно опуститься на ступни, растягивая мышцы поясницы. Потом надо вдохнуть, а на выдохе принять исходную позу. Повторяются движения 6 раз.
- Расположиться на спине, руки убрать за голову, колени согнуть. Затем глубоко вдохнуть, а на выдохе подбородок прижать к груди. После этого лопатки необходимо оторвать от пола, а локтями дотянуться до коленей. При выполнении упражнения брюшные мышцы должны быть напряжены. Повторять его нужно около 5 раз.
Осваивать этот лечебный комплекс надо постепенно, ежедневно добавляя новое упражнение.
Массаж для устранения синдрома грушевидной мышцы
При данном недуге выполняют разные виды массажа. Самостоятельно пациент может использовать простую технологию для улучшения состояния. В домашних условиях растирания необходимо проводить постоянно, не применяя дополнительных приспособлений. Для самомассажа понадобится лишь удобный коврик.
Поможет избавиться от спазма в мышцах обычный теннисный мяч, достаточно скользить по нему боком. Болезненную область можно просто помассировать круговыми движениями, особенно актуально при остром воспалении.
Лечение спазма в области ягодиц физиотерапией
Эффективно снимают болевые ощущения и напряжение в грушевидной мышце тепловые процедуры. При таком синдроме чаще всего прибегают к низкочастотным токам. Не менее действенными считаются следующие процедуры: электрофорез, диадинамотерапия, лазерное лечение и фонофорез.
Нетрадиционные способы лечения
Человек чувствует себя очень дискомфортно, когда напряжена грушевидная мышца. Как можно снять спазм народными методами, рассмотрим более подробно.
Для компрессов и растирания подойдет средство, приготовленное из валерианы, тройного одеколона, жгучего перца и боярышника. Все компоненты тщательно перемешиваются, а в полученную смесь добавляется 10 раскрошенных таблеток «Аспирина». Лекарство должно настояться в течение недели в темном месте.
В блендер кладется корень хрена и черная редька, все хорошо измельчается. В полученную кашицу добавляется по столовой ложке соли и уксусной кислоты. Компоненты перемешиваются и убираются в темное место на 7 дней. Применять готовое средство необходимо только для компрессов. Но держать их на пораженном месте дольше 15 минут не рекомендуется.
Как избежать появления синдрома грушевидной мышцы?
Эта патология не опасна для здоровья, однако при появлении первых признаков следует обязательно показаться специалисту. В запущенной форме болезнь способна привести к развитию осложнений. Поэтому важно постоянно проходить профилактические обследования, не перенапрягать поясничный отдел позвоночника и стараться избегать переохлаждения, чтобы не застудить спину и нервные корешки.
В комплексной консервативной терапии такого заболевания, как синдром грушевидной мышцы, народные средства могут сыграть важную роль. Каждое из них используется в строгом соответствии с характером заболевания.
Стоит напомнить, что такой серьезной проблемой может заниматься только профессионал. Народная терапия является только дополнительным средством, и она должна применяться по согласованию с врачом, иначе вместо оздоровления легко получить прямо противоположный эффект.
Компрессы
Восковой
Пчелиный воск необходимо растопить на водяной бане. Как лечить: прежде чем накладывать воск, нужно натереть больное место маслом зверобоя, прополиса, репейника. С помощью широкой кисти наносят растопленный воск на кожу послойно. Нужно накрыться одеялом либо шерстяным платком и дождаться полного остывания компресса.
Картофельно-хренный
Нужно измельчить картофель и хрен, добавить ложку меда и сформировать лепешку, затем обмотать лепешку марлей и зафиксировать ее на пояснице. Затем тепло укрыться (например, закутаться в одеяло).
Из черной редьки и хрена
Смешать измельченный корень хрена и черную редьку (по 200 г), добавить по 1 ст.л. уксуса, соли, очищенного керосина. Дать настояться в темноте неделю, затем хранить в холодильнике.
Народное средство, нанесенное на марлю, приложить к пояснице (ноге, подошве), накрыть пищевой пленкой и держать до появления слабого жжения. Процедуру против синдрома грушевидной мышцы делают дважды, утром и вечером.
Яично-скипидарный
Яичный белок соединить с 1 ст.л. скипидара (очищенного) и взболтать. Нанести на льняное полотно, наложить на поясницу, накрыть компрессной бумагой или пищевой пленкой, обвязать шерстяной тканью, лечь в постель.
После появления нестерпимого жжения удалить компресс и протереть тело чистым полотенцем. Повторить спустя 6 часов, в целом проводить лечение не чаще чем дважды в сутки.
Растирки против воспаления
На одеколоне
Смешать 200 мл тройного одеколона, настойку валерианы и настойку боярышника (30 мл), 50 мл настойки стручкового перца, 10 измельченных в порошок таблеток анальгина. Настаивать в теплом месте 6 дней, после чего процедить.
Народное средство предназначено для втирания трижды в сутки в пояснично-крестцовую область на протяжении недели. После растирания накладывают компрессную бумагу и укутываются или тепло одеваются.
На редьке и хрене
Смешать 70%-ный спирт, 1 ст.л. соли, ½ стакана меда, по 1 ст. сока хрена и сока черной редьки. Настаивать в течение 3 дней. Лечение — 3-4 раза в день растирать больные места в течение недели. Описанное народное средство хорошо снимает воспаление.
Лаврово-можжевеловая
Соединяют лавровый лист и хвою можжевельника (соотношение 6:1) и растирают в порошок. Добавляют 12 частей сливочного масла, предварительно растопленного. Эту смесь втирают в кожу как болеутоляющее. Она также способствует снятию спазма.
Для приема внутрь
Существуют средства народной медицины, которые принимают внутрь в виде травяных сборов. Вот некоторые из них, используемые в ходе лечения.
- Часть цветов калины и часть травы чабреца смешивают с двумя частями полевого хвоща и цветов календулы. Заливают 2 ст.л. смеси 500 мл горячей воды и кипятят на несильном огне 5 минут. После остывания процеживают и принимают по 100 мл трижды в сутки (за 30 минут до еды).
- 1 ст. калины промыть, размять, смешать с 1 ст. водки и 1 ст. меда. После настаивания в течение 7 дней принимать по чайной ложке 4 раза в сутки перед едой.
- 3 ст.л. ложки стеблей и листьев сельдерея прокипятить в течение 10 минут в 600 мл воды, остудить и процедить. По вкусу добавляют мед либо лимон. Средство можно пить вместо воды. Его допустимо заменить чаем из мелиссы, тысячелистника.
При синдроме грушевидной мышцы народная медицина рекомендует молочно-растительное, т.е. вегетарианское питание, с овощами и фруктами, без избытка соли, с умеренным использованием лимонного сока.
Мясо можно есть раз в день, в обед. На ужин предпочтительнее овощные блюда, яблочно-сельдереевый сок, кефир или кислое молоко. Нельзя употреблять острое, алкоголь, также следует отказаться от табака.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
Грушевидная мышца – это одна из самых глубоко расположенных мышц в организме. Когда она воспаляется, то сдавливает седалищный нерв, что производит к болезненным ощущениям. При синдроме грушевидной мышцы жгучая или ноющая боль ощущается в районе ягодиц и может отдавать в промежность.
Синдром грушевидной мышцы — распространенная туннельной невропатия. Встречается эта патология у половины больных, жалующихся на пояснично-крестцовый радикулит. Рефлекторное мышечное напряжение вызывается раздражением первого крестцового корешка. Упорные боли по ходу седалищного нерва, не снимающиеся медикаментозно, ограничивают движение при ходьбе и лопределенных положениях таза.
Причины спазма грушевидной мышцы, симптомы и возможность лечения
- Перегрузка мышц и связок.
- Поясничный остеохондроз.
- Травмы поясницы.
- Миозит.
- Неправильно поставленный укол.
- Переохлаждение.
Симптомы, указывающие на заболевание
- Сильная боль в области ягодиц отдающая в бедро, голень или промежность.
- Сложности со сгибанием ноги и слабость ступни.
- Сухость и синюшность кожи в пораженной области.
- Онемение наружного края голени или стопы.
- Судороги в ногах.
- Ощущение того, что больная нога мерзнет.
Кроме консервативных методов лечения существуют методы народной медицины, которые помогут избавиться от заболевания.
Компресс из редьки с хреном
Для приготовления компресса понадобится по двести грамм измельченного корня хрена и черной редьки. Сырье перемешать, добавить по столовой ложке соли, уксуса и очищенного керосина. Смесь должна настояться в течение недели в прохладном темном месте, а в дальнейшем храниться в холодильнике.
Средство нужно нанести на марлю и приложить к больному месту, а сверху накрыть бумагой для компрессов или пищевой пленкой, и держать до тех пор, пока не начнет ощущаться легкое жжение. Не стоит долго терпеть, чтобы не получить ожог. Такую процедуру проводят утром и вечером, до полного выздоровления.
Настойка мухоморов
1. Настойка очень эффективная и быстро поможет справиться с заболеванием, но использовать ее нужно в небольших количествах и очень осторожно, так как она является ядовитой. Для приготовления понадобятся свежесрезанные шляпки грибов мухоморов. Их нужно осторожно вымыть, дать слегка обсохнуть и плотно уложить в стеклянную банку. Банку наполнить мухоморами доверху и плотно их утрамбовать, затем залить водкой так, чтобы грибы были покрыты, и поставить в темное прохладное место.
После того как настойка простоит неделю ее можно наносить на больное место не более двух раз в сутки. Курс лечения не должен продолжаться больше недели.
2. Также можно приготовить средство с мухоморов по другому рецепту. Шляпки мухоморов нужно мелко нарезать сложить в стеклянную банку до верха и закрыть крышкой. Банку поставить на паровую баню и уваривать грибы, пока они не превратятся в кисель. Наносить такое средство на больное место нужно утром и вечером.
Противовоспалительные настойки
1. Для приготовления понадобится двести миллилитров Тройного одеколона, по тридцать миллилитров настойки валерианы и боярышника, пятьдесят миллилитров настойки перца стручкового и десять таблеток Анальгина, которые измельчают в порошок. Смесь нужно втирать в болезненные места три раза в сутки, в течение недели.
2. Пятьдесят грамм высушенных цветов конского каштана залить половиной литра винного спирта. Средство должно неделю настояться в темном месте. Затем в нем нужно намочить салфетку сделанную из нескольких слоев марли и прикладывать к больному месту на ночь. Процедуру проводить в течение десяти дней.
Компрессы и растирки
Из скипидара. Белок свежего куриного яйца слегка взбить и добавить столовую ложку очищенного скипидара. Полученную эмульсию тонким слоем нанести на отрез хлопчатобумажной или льняной ткани и приложить к воспаленному месту. Сверху
нужно накрыть полиэтиленом и утеплить. Держать компресс нужно до тех пор, пока он не начнет сильно жечь. Применять такое средство нужно не более двух раз в сутки.
С медом. Понадобится столовая ложка коричневого стирального мыла, которое предварительно нужно натереть на терке, а затем растворить на водяной бане. Добавить столовую ложку меда, и перемешать. Средство снять с огня, и после того как оно слегка остынет добавить слегка взбитый белок свежего куриного яйца. Смесь наносить на кусок натуральной ткани и прикладывать к больному месту, сверху накрывать целлофаном и утеплять. Компресс нужно прикладывать на ночь.
Хрен. Свежий корень хрена тщательно вымыть и натереть на мелкой терке. Две столовых ложки тертого хрена смешать со столовой ложкой жидкого меда. На один слой марли нанести смесь, и приложить к больному месту, марлей к телу и утеплить. Держать такой компресс нужно не более четырех часов.
Керосин. Столовую ложку меда смешать с таким же количеством очищенного керосина и мелкой соли. Средство нанести на льняную ткань и приложить к месту, в котором локализуются болезненные ощущения на два часа. Использовать компресс не более трех раз в сутки.
Смешать двести миллилитров керосина, с пятьюдесятью миллилитрами спирта-денатурата, двумя столовыми ложками каменной соли и таким же количеством измельченного в порошок красного жгучего перца. Средство хорошо взболтать и оставить на трое суток в темном месте. Процедить и растирать пораженное место дважды в день. При сильном жжении нужно это место вытереть салфеткой пропитанной в подсолнечном масле.
Дегтярный. Столовую ложку сливочного масла, смешать в такой же пропорции с медом и березовым дегтем. Прикладывать такой компресс нужно на ночь.
Спиртовая растирка. По стакану сока черной редьки и хрена, половину стакана меда, семидесяти процентного спирта и столовую ложку соли. Все компоненты смешать, дать им настояться три дня и растирать проблемные места несколько раз в день. Использовать растирку нужно не менее недели. Она усиливает кровообращение и оказывает противовоспалительное действие.
Травяные сборы для лечения
- По одной части цветов калины и травы чабреца смешать с двумя частями цветов календулы и полевого хвоща. Две
столовых ложки смеси залить горячей водой, которой понадобится пятьсот миллилитров и прокипятить на небольшом огне в течение пяти минут. После того как настой остынет его нужно процедить и принимать по сто миллилитров, три раза в сутки за полчаса до еды. - По одной части цветов ромашки и календулы. По две части листьев крапивы и корня аира. Чайную ложечку сбора залить кипятком 200 мл и дать настояться час. Настой нужно процедить и выпить в течение дня. Лечиться таким образом нужно три недели.
- Стакан калины нужно вымыть, размять толкушкой и смешать с таки же количеством меда и водки. Настаивать неделю и употреблять по чайной ложечке, до четырех раз в сутки перед едой.
Мази
Из конского каштана. Плоды конского каштана нужно тщательно измельчить, смешать с тридцатью миллилитрами растопленного внутреннего свиного сала и таким же количеством камфорного масла. От буханки ржаного хлеба нужно отрезать пластинку по размеру болезненного места и нанести на нее тонким слоем мазь. Ее прикладывают, сверху закрепляют тканевой повязкой и лейкопластырем. Из хлеба будет сочиться жидкость, которая оказывает целебное воздействие.
Из прополиса.> Десять грамм прополиса растопить на водяной бане, добавить такое же количество измельченного воска, сто грамм несоленого сливочного масла. После того как средство немного остынет к нему нужно добавить желток свежего куриного яйца. Наносить на кожу не менее трех раз в сутки в течение недели.
Перед тем как начать лечение народными средствами нужно обязательно посоветоваться с врачом.
narodnie-med.ru
симптомы и лечение в домашних условиях, упражнения
Иногда при радикулите, после травм или перенапряжения возникает сильная боль в области ягодиц, отдающая в пах и бедра. Как правило, она возникает с одной стороны. Это синдром грушевидной мышцы. Он возникает чаще всего из-за поражения седалищного нерва, в этом случае говорят о развитии ишиаса или ишиалгии. Но сдавливаться могут также другие нервные корешки или сосуды. Патология относится к туннельным неврологическим синдромам. Это состояние довольно болезненное, но неопасное. При своевременном лечении удается устранить ущемление нерва консервативными методами.
Характеристика синдрома
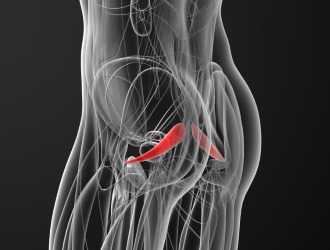
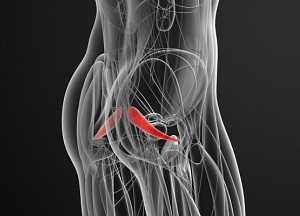
Часть спинномозговых нервов, выходящих из позвоночника в области крестца, образуют седалищный нерв. Он проходит через таз и выходит через седалищное отверстие. Располагается этот нерв прямо под грушевидной мышцей. Это одна из тазовых мышц, выполняющая серьезную работу в организме.
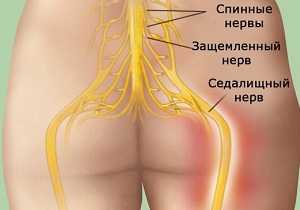
Она имеет треугольную форму, находится прямо под ягодичной мышцей, а начинается в основании позвоночника, прикрепляясь к крестцу. Вторым концом она крепится к бедренной кости. Это единственная мышца, которая соединяет подвздошно-крестцовый сустав. Отвечает она за поворот ноги в сторону и наружу, участвует в беге и ходьбе, стабилизирует тазобедренный сустав. На нее приходится большая нагрузка, поэтому она часто испытывает перенапряжение. Грушевидная мышца проходит там же, где седалищный нерв. Поэтому любые проблемы с ней, воспалительные процессы или спазмы приводят к его сдавливанию. Именно это состояние называют синдромом грушевидной мышцы.
Патология приводит к сильным болям и неврологическим проблемам. Чаще всего это происходит из-за того, что воспаленная мышца передавливает седалищный нерв. Кроме того, она может воздействовать на отростки других нервов, расположенных около нее, а также сдавливать сосуды.
Если это вызвано внешними причинами, то возникает первичный синдром грушевидной мышцы. Но может развиться также вторичное воспаление, когда оно переходит с органов малого таза. Патология встречается не очень часто, но может поразить человека в любом возрасте.
Причины
Иногда грушевидная мышца поражается при различных воспалительных заболеваниях пояснично-крестцового отдела позвоночника или органов малого таза. Но чаще всего патологию вызывают внешние причины:
- физическое перенапряжение;
- длительное пребывание в неудобном положении;
- растяжение самой мышцы, связок или травмы таза;
- образование гематомы при ушибе;
- переохлаждение;
- сильный стресс;
- неправильное питание, приводящее к недостатку микроэлементов;
- опухоли;
- неправильно проведенная инъекция.
Длительное сидение в одном положении может привести к развитию синдрома грушевидной мышцы
Симптомы
Эта патология всегда протекает остро, сложно не заметить симптомы синдрома грушевидной мышцы. Ведь передавливание нервных корешков и сосудов быстро приводит к ишемии тканей, вызывает неврологические нарушения. Проявление патологии может быть разнообразным. Как только начинается воспаление, поражающее нерв, появляются такие признаки:
- сильная боль в области ягодиц, таза, бедра, иногда разливающаяся по всей ноге;
- онемение кожи по ходу нерва, покалывание, ощущение «мурашек»;
- снижение чувствительности;
- изменение походки;
- нарушение мочеиспускания, функций половых органов.
Обычно при остром воспалении боли сильные. Они могут быть тупыми или ноющими, жгучими или дергающими. Усиливаются эти ощущения при любых движениях ногой, перегревании, стрессах. При длительном сдавливании нерва возникает его ишемия. Это вызывает снижение рефлексов, жжение, потерю чувствительности, онемение пальцев. Боли становятся тупыми, давящими. Уменьшаются они при разведении ног в стороны, что приводит к освобождению нерва от давления. Если поражаются кровеносные сосуды, наблюдается бледность и похолодание кожи.
Диагностика
Если вовремя обнаружить симптомы, лечение синдрома грушевидной мышцы будет быстрым и эффективным. Поэтому очень важно сразу обратиться к врачу. Кроме осмотра и опроса больного, для диагностики проводятся некоторые тесты. Характерно, что в положении сидя больной испытывает неприятные ощущения, ему сложно закинуть ногу на ногу. Проверяется сила мышц, которая при наличии синдрома снижается, походка и осанка пациента, чувствительность кожи. При расслабленной ягодице можно нащупать грушевидную мышцу – она уплотнена и болезненна.

Обычно диагноз ставится на основании осмотра пациента и проведения простых тестов
Большинство диагностических тестов проводится в положении лежа на спине или на здоровом боку. Это проверка на наличие болевого симптома при пассивных движениях в тазобедренном суставе, простукивание мышцы и подвздошных костей, проверка силы мышцы. Врач также может сделать инъекцию «Новокаина». Если все проявления синдрома исчезают, значит, диагноз поставлен правильно. Это важно для определения способов лечения, которые будут отличаться при патологиях, вызывающих схожие симптомы.
Дифференциировать синдром грушевидной мышцы необходимо от остеохондроза, артрита, радикулита, грыжи межпозвоночных дисков, воспалительных заболеваний органов малого таза. С этой целью могут быть назначены следующие диагностические процедуры:
- КТ или МРТ позволяет исключить наличие опухоли, а также оценить состояние пораженной мышцы;
- нейрография позволяет исследовать нерв;
- ультразвуковая допплерография большого пальца ноги позволяет сравнить кровоток с больной и со здоровой стороны;
- эхография седалищного нерва тоже проводится в сравнении.
Методы лечения
Лечение синдрома грушевидной мышцы должно быть комплексным. Чем раньше оно начато, тем быстрее проходят неприятные ощущения. Методы терапии выбираются врачом индивидуально в соответствии с тяжестью патологии, особенностями поражения нервов и сосудов. В остром периоде при сильных болях применяется медикаментозное лечение. Очень эффективна новокаиновая блокада болевых ощущений при инъекции в мышцу. Через некоторое время необходимо применять дополнительные методы:
- массаж;
- мануальную терапию;
- иглорефлексотерапию;
- физиотерапевтические процедуры;
- ЛФК;
- ортопедические приспособления для коррекции осанки, походки, уменьшения сдавливания нерва при сидении.

Лечение синдрома грушевидной мышцы должно быть комплексным
Медикаментозная терапия
Лечить синдром грушевидной мышцы лучше всего с помощью нестероидных противовоспалительных препаратов. Они эффективно снимают боль, отек, воспалительные явления. Это дает мышце и нервам возможность восстановиться. Обычно курс лечения составляет 10 дней. Чаще всего назначаются такие препараты в таблетках, но при сильном болевом симптоме лучше выбрать инъекции. Дополнительно можно применять наружные нестероидные противовоспалительные средства. Самыми распространенными лекарствами являются «Вольтарен», «Диклофенак», «Ибупрофен», «Кетанов», «Мелоксикам».
Иногда дополнительно применяются лекарства, снимающие спазмы мышц и сосудов. Чаще всего назначается «Но-шпа» внутримышечно. Но при сильном мышечном спазме эффективнее миорелаксант «Мидокалм».
Лечебная физкультура
Очень эффективна для восстановления функций мышцы и освобождения зажатого нерва лечебная гимнастика. Все упражнения должны выполняться медленно, спокойно. Важно, чтобы мышцы растягивались и расслаблялись. Гимнастика не должна вызывать болезненных ощущений. Заниматься желательно 3-4 раза в день, так как комплекс обычно не требует много времени.

Выполнять специальные упражнения можно дома самостоятельно, но лучше, если их подберет врач
Лучше всего, если упражнения подберет врач индивидуально в соответствии с уровнем физической подготовки и тяжести патологии. В любом случае нагрузку нужно наращивать постепенно, не допуская переутомления. Каждое упражнение выполняется симметрично обеими ногами, даже если поражена мышца только с одной стороны. Примерный комплекс может содержать такие упражнения:
- Сесть на стул, чтобы колени были согнуты под прямым углом. Постараться встать, не раздвигая ног.
- Сидя на стуле, положить одну ногу на ногу. Посидеть немного, потом наклониться, лечь корпусом на ногу, ощущая, как растягивается мышца.
- Стоя на четвереньках, вытягивать ногу назад, растягивая все мышцы. Для этого максимально тянуть носок.
- Лечь на спину. Немного согнуть ноги в коленях. Раздвигать и сжимать ноги, растягивая мышцы таза.
- Из этого же положения поднять ноги, согнуть их. Переносить в сторону, стараясь коснуться пола. Лопатки от пола не отрывать.
Очень эффективен комплекс упражнений, который создал профессор Бубновский. Они основаны на чередовании периодов напряжения и расслабления мышц, на их растягивании. Особенностью занятий по Бубновскому является то, что нужно фиксировать положение на несколько секунд, растягивая мышцы. Кроме того, очень важно следить за дыханием.
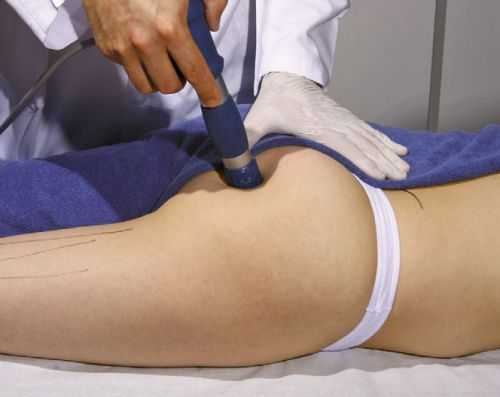
Физиотерапевтические процедуры эффективно снимают боль и спазмы в мышце
Физиотерапия
Хорошо снимают напряжение и боль тепловые процедуры. Чаще всего при синдроме грушевидной мышцы применяются низкочастотные токи. Эффективны фонофорез, электрофорез, УВЧ, диадинамотерапия, амплиимпульсная терапия, а также лазеролечение. Кроме аппаратных методов, для прогревания могут применяться лечебные грязи, парафин, эффективны водные процедуры.
В последнее время стал популярен метод рефлексотерапии. Он включает в себя иглоукалывание, точечный массаж области бедер, поясницы, ягодиц и ушных раковин, акупунктуру с помощью прижигания биологически активных точек лазером или электрическими импульсами.
Мануальная терапия и массаж
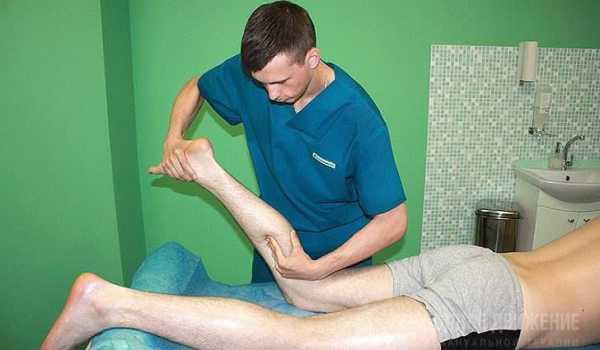
Растягивание и расслабление мышц очень эффективно снимает болевые ощущения, улучшает трофику тканей. Массировать ягодицу пациент может самостоятельно. Делается это лежа на ровной твердой поверхности на здоровом боку. Ногу нужно согнуть в колене, а рукой разминать ягодицу. Особое внимание нужно уделять участкам, где чувствуется боль. Массаж можно выполнять с помощью теннисного мячика. Его кладут на пол и боком скользят по нему. Желательно не затронуть седалищный нерв – это будет ощущаться в виде покалывания и онемения. Более эффективным будет курс профессионального массажа. Кроме классических приемов, хорошо помогает при синдроме грушевидной мышцы ректальный массаж, а также вакуумный.
Сеансы мануальной терапии должны проводиться только специалистом. Только тогда эта процедура не просто снимет болезненные симптомы, но быстро восстановит трофику тканей. Специальные приемы способны вернуть мышце эластичность, освободить ущемленный нерв. Но при любой ошибке поражение нерва может только усилиться.

Правильно проведенный сеанс мануальной терапии способен быстро избавить пациента от неприятных симптомов
Народные методы
Ускорить излечение и повысить эффективность лечения в домашних условиях можно с помощью народных методов. Различные согревающие компрессы, растирки и мази улучшают кровообращение и обменные процессы в пораженной области, снимают спазмы и боли. Можно воспользоваться любым рецептом, который более доступен и не имеет противопоказаний.
- Для растирания и компрессов можно приготовить недорогое лекарство. Для этого смешать флакон тройного одеколона, пузырек валерианы, боярышника и жгучего перца. Добавить туда измельченные 10 таблеток «Аспирина». Настоять 7 дней в темном месте.
- Измельчить в блендере черную редьку с корнем хрена, добавить по столовой ложке уксуса и соли. Настоять в темном месте неделю. Использовать для компрессов. Но нельзя их держать дольше 20 минут.

Лучшей профилактикой синдрома грушевидной мышцы является здоровый образ жизни
Профилактика
Синдром грушевидной мышцы не опасен сам по себе, особенно, если его своевременно диагностировать и начать лечить. Но без лечения ишемия нервов и спазм сосудов могут привести к атрофии мышц и связок нижних конечностей, нарушению функционирования суставов, заболеваниям органов малого таза.
Но патологию можно предотвратить. Особенно это важно для тех, кто страдает дистрофическими заболеваниями позвоночника или мышц. Им необходимо избегать повышенных физических нагрузок, переохлаждения. Стараться не находиться длительно в одной позе, регулярно выполнять гимнастику для повышения эластичности мышц.
Если своевременно обратиться к врачу и выполнять все его рекомендации, прогноз при синдроме грушевидной мышцы благоприятный. При адекватном лечении облегчение состояния пациента чувствуется уже через несколько дней.
moyaspina.ru
Спазм грушевидной мышцы с раздражением седалищного нерва: способы лечения, симптомы, упражнения
 Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
Эта патология возникает в виде болезненности в области ягодиц, которая затем распространяется по бедру и всей ноге по причине сжатия седалищного нерва.
Особенностью синдрома является сжатие нервных окончаний на протяжении всего их анатомического пути.
Спазм грушевидной мышцы появляется при ее повреждениях, а также вследствие иных заболеваний.
Чем дольше не оказывается квалифицированная помощь, тем больше препаратов придется пропить пациенту. Облегчить самочувствие больного поможет специальная, назначенная врачом терапия, а также грамотные меры домашнего лечения.
Что это такое?
Синдром грушевидной мышцы относят к компрессионно-ишемическим туннельным невропатиям. В основном он проявляется в виде сдавливания ствола седалищного нерва, а также сосудов, которые в нем расположены в области подгрушевидного пространства. При этом основным фактором компрессии становится сама грушевидная мышца, подвергнутая спазму.
Подгрушевидное отверстие является парным, оно расположено в зоне ягодиц, представляет собой нижнюю часть более крупного седалищного отверстия таза. По анатомическому строению оно имеет щелевидную форму.
Его границы обозначены крестцово-бугристой связкой, нижним краем данной мышцы и верхней близнецовой мышцей. Сквозь подгрушевидное отверстие тазовой полости в глубокое пространство ягодиц выходит седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой).
Все они расположены в фасциальных футлярах, которые не являются защитой от компрессии под действием внешних факторов.
При сдавливании мышцы образуется спазм, вызванный немотивированным ее напряжением. Он может длиться от пары секунд до нескольких минут.
Если подобное сжатие происходит на протяжении длительного времени, оно приводит к утолщению брюшка мышцы, а затем к сужению подгрушевидного отверстия.
 При спазме грушевидной мышцы происходит зажатие нервов и сосудов
При спазме грушевидной мышцы происходит зажатие нервов и сосудов
Сосуды и нервы, которые в нем находятся, оказываются прижаты к костям и крестцово-остистой связке, что приводит к появлению неблагоприятных симптомов. В наибольшей степени при этом проявляется компрессия именно седалищного нерва, вызывая признаки невропатии, требующие обращения к специалисту.
В мышце, охваченной спазмом, наблюдается укорочение и утолщение, в результате чего сужается подгрушевидное отверстие. Кроме того происходят иные патологические изменения в виде множественных микроповреждений волокон, скопления недоокисленных продуктов обмена.
Данные процессы стимулируют появление очага воспаления, приводят к повышению проницаемости мелких сосудов, развитию асептических воспалений и индурации тканей. Усугублению болевого синдрома способствует вовлечение мышц тазового дна, приводящее к небольшой дисфункции сфинктера.
Классификация
Различают два вида синдрома грушевидной мышцы с точки зрения механизма его развития:
- первичный, возникающий как самостоятельное явление;
- вторичный, при котором мышечно-тонический синдром становится следствием развития иных патологий.
Вторичный тип данного синдрома встречается в более, чем 80% всех случаев клинической практике.
Распространенность
Синдром грушевидной мышцы относят к весьма распространенным патологиям. Практически любой человек подвержен ей. Причиной может стать неудачный укол, развитие патологий в органах таза. Фактором большой распространенности также является сложность диагностики этого недуга, который часто бывает замечен далеко не сразу, а на более поздних стадиях развития.
Факторы риска и причины
Среди факторов, провоцирующих появление спазма грушевидной мышцы, выделают первичные и вторичные.
| К первичным факторам относятся: | Вторичными факторами развития синдрома являются: |
|
|
Среди причин спазмов грушевидной мышцы различают:
К непосредственным причинам появления спазмов в грушевидной мышце относят:
- долгое пребывание в одной позе, например, на рабочем месте, или при непрофессиональной фиксации вследствие травм;
 Причины спазма грушевидной мышцы делятся на два типа: вертеброгенные и невертеброгенныетравмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
Причины спазма грушевидной мышцы делятся на два типа: вертеброгенные и невертеброгенныетравмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;- сакроилеит любого происхождения;
- скрученный или кососкрученный таз различной этиологии, развивающийся вследствие разной длины конечностей, сколиозе, патологии в тазобедренных суставах;
- перетренированные мышцы по причине нерационально организованных и избыточных нагрузках, отсутствии периода покоя между тренировками;
- оссифицирующий миозит;
- инфекционно-воспалительные патологии в органах малого таза, а также гинекологические патологии.
Последствия
По причине того, что спазмы грушевидной мышцы сопровождаются перенапряжением мышц тазового дна, это приводит к защемлению нервов и сосудов.
Одновременно ухудшается поступление питательных веществ в эту мышцу, что приводит к неблагоприятным последствиям, в частности к усилению боли и дискомфорта во время ротационных движений бедер, при наклонах вперед. Мучительные боли появляются также в статическом положении в бедрах, паху, пояснице, коленном суставе.
Видео: «Диагностика синдрома грушевидной мышцы»
Симптомы
Следующий факт
Спазм грушевидной мышцы обычно протекает очень остро, поэтому его легко заметить. Поэтому основным симптомом обычно является сильная боль.
Кроме того, могут появляться следующие признаки развития патологии:
- Локальные, которые связаны с самим спазмом непосредственно.
- Нейропатические, вызываемые сдавливанием седалищного нерва. Сюда относят ишиалгию, вегетативные и двигательные нарушения в нижних конечностях со стороны расположения данной мышцы.
- Сосудистые симптомы, которые обусловлены сдавливанием артерии ягодиц и иных сосудов, проходящих сквозь данное отверстие.
К симптомам данного недуга также относят парезы в мышцах стопы и голени. В отдельных случаях появляется перемежающаяся хромота. Может возникнуть дисфункция сфинктера прямой кишки и уретры.
Диагностика
Для установления развития спазма грушевидной мышцы специалист вначале использует метод пальпации. Этим способом он определяет, нет ли уплотнений в мышечных тканях.
Во время общего осмотра врач проверяет наличие болевых ощущений в следующих положениях:
- при вращении ноги вовнутрь согнутого бедра;
- во время поднятия колена из положения лежа на здоровом боку;
- во время сгибания, аддукции и ротации бедра вовнутрь;
- при медленных наклонах вперед из положения стоя на прямых ногах;
- при легком постукивании по ягодице.
При диагностике также могут использоваться рентген, новокаиновая блокада, магнитно-резонансная или компьютерная томография.
Лечение
Терапевтические меры при спазме грушевидной мышцы необходимо предпринимать как можно быстрее, чтобы избежать стремительного развития недуга и избежать неблагоприятных последствий. Для устранения болезненности врач затем назначает прием лекарственных препаратов, лечебную гимнастику, методы физиотерапии и массаж. Рекомендуется в период терапии ограничение физических нагрузок.
Препараты
Основным методом терапии спазма грушевидной мышцы является устранение болевого синдрома.
 При наличии сильной боли возможно потребуется применение обезболивающих инъекцийДля этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.
При наличии сильной боли возможно потребуется применение обезболивающих инъекцийДля этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.
Обычно назначают следующие препараты:
Также может быть назначен прием анальгетиков:
- Баралгин;
- Брал;
- Темпалгин.
Если спазмолитики не оказывают нужного действия, могут быть назначена миорелаксанты, например, Мидокалм.
Хирургическое лечение
Хирургическое вмешательство при данном заболевании может понадобиться только в наиболее тяжелых случаях, если у пациента произошло развитие грубого пареза стоп (в виде слабости). В этом случае выполняется рассечение измененной грушевидной мышцы, что позволяет высвободить седалищный нерв.
ЛФК и массаж
Для восстановления функций поврежденной мышцы врач назначает специальный комплекс упражнений. Важно выполнять их спокойно, не торопясь, расслабляя и растягивая при этом мускулатуру по три раза в день. При выполнении упражнений не должно возникать боли.
Упражнения могут быть следующими:
- из положения лежа на спине согнуть ноги, опираясь ими о кровать, не быстро разводить и соединять колени;
- из положения сидя широко расставить ступни, затем соединить колени; опираясь рукой о кровать медленно встать, после чего плавно развести колени.
Облегчить состояние пациента помогут разные виды массажа. Дома можно выполнять самомассаж на удобном коврике. На него кладется теннисный мяч, по которому нужно скользить, лежа на боку.
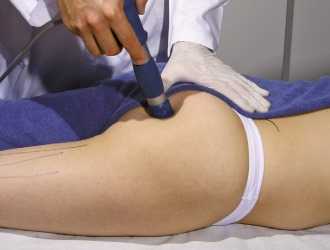 Если синдром грушевидной мышцы ничем не осложнен, то возможно применение физиолеченияБолезненную область также можно слегка массировать круговыми движениями. Особенно хорошо это помогает при острых воспалениях.
Если синдром грушевидной мышцы ничем не осложнен, то возможно применение физиолеченияБолезненную область также можно слегка массировать круговыми движениями. Особенно хорошо это помогает при острых воспалениях.
При данном заболевании эффективные тепловые процедуры, такие как:
- низкочастотные токи;
- электрофорез;
- диадинамотерапия;
- лазерное лечение;
- фонофорез.
Лечение в домашних условиях
Из средств народной медицины могут быть рекомендованы следующие рецепты:
- перемешать валериану, тройной одеколон, жгучий перец и боярышник, добавив к смеси десять раскрошенных таблеток Аспирина. После настаивании средства в течение недели в темном месте, его можно использовать в качестве компресса;
- измельчить блендером корень хрена и черную редьку, добавить соль и уксусную кислоту; после перемешивания убрать компоненты в темное место на неделю. Применять только для компрессов, держа на пораженном месте не более четверти часа.
Видео: «Упражнение для устранения спазма грушевидной мышцы»
Профилактика
В запущенных формах данная патология может представлять большую опасность для здоровья. Поэтому важно регулярно проходить профилактическое обследование, не допускать перенапряжений в поясничном отделе позвоночника, избегать переохлаждений, чтобы на застужать спину и нервные окончания.
Заключение
Синдром грушевидной мышцы относится к распространенным недугам. Он значительно снижает качество жизни по причине появления резких болей. При отсутствии своевременной диагностики и терапевтических мер может привести к развитию серьезных отклонений в состоянии здоровья.
Мышца, охватываемая спазмом, начинает укорачиваться и сокращаться, сдавливая при этом нервные окончания. При этом могут наблюдаться микроповреждения волокон, скопление недоокисленных продуктов обмена.
Болевой синдром может распространяться на мышцы тазового дна, вызывать дисфункции сфинктера и уретры.
Основными факторами развития патологии является длительное пребывание в одной позе, интенсивные физический нагрузки, переохлаждение, неудачно сделанный укол.
Диагностика выполняется методом пальпации, а затем с применением электрофореза, низкочастотных токов и т.д.
Основное лечение проводят с использованием нестероидных противовоспалительных средств.
Пациенту помогут облегчить состояние упражнения лечебной физкультуры, массаж, компрессы, приготовленные из домашних средств.
С этой статьей читают:Тест!
Пройдите тест и оцените свои знания, насколько хорошо Вы усвоили материал: Что такое синдром грушевидной мышцы? Какие причины и последствия синдрома?
Богач Людмила Михайловна
Терапевт, Артролог, Ортопед-травматолог
Занимается диагностикой и лечением ревматического артрита, болезни Бехтерева, ревматической лихорадки, подагрического артрита, ревматизма. А также занимается проблемами беременности у пациенток с анкилозирующим спондилитом.
spinatitana.com
симптомы и лечение мучительной симптоматики
Синдром грушевидной мышцы имеет несколько негативных признаков, среди которых больше всего страданий доставляет боль, которую сложно устранить при помощи медикаментов разных групп. Люмбалгия через определенный период переходит в ишиалгию, пациент ощущает постоянный дискомфорт, заметно снижается работоспособность, ухудшается общее состояние.
В чем причина развития болевого синдрома в грушевидной мышце? Какие клинические тесты применяют при диагностике сложной патологии? Как избавиться от мучительных ощущений? Врачи дают рекомендации по лечению и профилактике заболевания.
Общая информация
Грушевидная мышца расположена рядом с седалищным нервом. При раздражении мышечной ткани происходит компрессия важного элемента нервной системы. Более чем у 10% людей седалищный нерв практически проходит сквозь щель грушевидной мышцы. По этой причине эта категория чаще страдает от болевого синдрома в эпифизе бедренной кости и задней поверхности тазовой области.
Синдром грушевидной мышцы – это сочетание ишиаса с локализованным острым дискомфортом непосредственно в мышечной ткани. Мощные прострелы в ноги + болезненность в пояснично-крестцовой зоне и ягодицах доставляют пациенту немало страданий.
Причины развития патологии
В большинстве случаев мышечно-тонический синдром развивается на фоне других патологических процессов в мышцах и позвоночнике. Сочетание негативных производственных факторов с заболеваниями опорно-двигательного аппарата и других отделов организма провоцирует появление мучительной симптоматики.
Как разводить Нимесил порошок и как принимать противовоспалительную суспензию для облегчения болевых ощущений в спине? У нас есть ответ!
О том, как выбрать ортопедический пояс для спины и как носить медицинское изделие при болях в пояснице прочтите по этому адресу.
Основные причины мышечно-тонического синдрома:
- травмирование тазовой области, зоны крестца и поясницы, появление гематомы, сдавливающей мышечную ткань и седалищный нерв, надрыв эластичных волокон;
- сакроилеит;
- опухолевый процесс в паравертебральных структурах и позвоночнике;
- остеохондроз пояснично-крестцового отдела;
- синдром кососкрученного и скрученного таза при отсутствии своевременной ортопедической коррекции у пациентов с разной длиной конечностей, при аномалиях развития тазобедренных костей, S-образном сколиозе;
- длительное пребывание в неправильной позе при поиске положения, в котором слабее всего ощущается боль при корешковом синдроме;
- напряжение мышечной ткани на протяжении длительного периода, перегрузка ассиметричного характера в тазово-подвздошной зоне. Причины: фиксация пораженных участков после травм, неправильная организация рабочего места;
- избыточные, нерациональные нагрузки на зону ягодиц при нерегулярных тренировках, неправильном проведении занятий;
- пояснично-крестцовые дорсопатии, в том числе, стеноз позвоночного канала, на фоне которого происходит компрессия нервных корешков;
- воспалительные и инфекционные гинекологические заболевания, провоцирующие спазм тазовых мышц;
- отсутствие достаточных интервалов для отдыха между активными силовыми тренировками, перенапряжение ягодиц, бедер, нижних конечностей;
- оссифицирующее воспаление мышц.
Намного реже люмбалгия и ишиалгия развиваются на фоне переохлаждения либо неправильно выполненного внутримышечного укола.
Характерные признаки и симптомы
У большей части пациентов вначале болевой синдром развивается в поясничном отделе (люмбалгия). На протяжении двух недель негативная симптоматика принимает более тяжелый характер (напряженные мышечные волокна сдавливают седалищный нерв), развивается люмбоишиалгия.
Развивается симптоматика нескольких видов:
- нейропатическая. Причина – защемление нерва, охватывающего зону от ягодиц до пальцев ног;
- локальная. Проявления непосредственно связаны со спазмированием грушевидной мышцы;
- сосудистая. В подгрушевидном отверстии находится несколько сосудов, в том числе, ягодичная артерия. Компрессия этих элементов ухудшает кровоснабжение тканей, вызывает отрицательные симптомы на фоне кислородного голодания и дефицита питательных веществ.
Международная группа ученых в ходе исследований выявила четыре основных признака мышечно-тонического синдрома:
- Боль в зоне прикрепления грушевидной мышцы.
- Болевой синдром непосредственно в пораженной мышце и ягодице.
- Состояние ягодиц постепенно ухудшается, на фоне длительного нахождения в положении «сидя» развивается радикулит пояснично-крестцовой зоны;
- При напряжении грушевидной мышцы болезненность усиливается либо изменяет характер.
Постоянный мышечный спазм вызывает ноющую, тягостную боль в крестце и пояснице. При ходьбе, приседании, попытках запрокинуть ногу на ногу, в стрессовых ситуациях, при смене погоды дискомфорт усиливается. При легком разведении нижних конечностей лежа или сидя болезненность уменьшается, но полностью не исчезает. Кроме ишиалгии с мучительными прострелами в пояснице, при мышечно-тоническом синдроме пациенты отмечают одеревенение ног, онемение конечностей, ползание «мурашек», чувство жжения, похолодание стоп, пальцев.
Диагностика
Основной метод при уточнении вида патологии – проведение специальных тестов, подтверждение определенных симптомов при нагрузке на область бедер, нижних конечностей. Дополнительно невролог или вертебролог пальпирует пораженный участок, выявляет плотную, болезненную, тяжеобразную грушевидную мышцу.
Ключевые признаки патологического синдрома:

- болезненность при вращении согнутого бедра вовнутрь;
- внутренняя ротация, пассивное приведение, аддукция, сгибание бедра провоцирует боль;
- поколачивание по остистым отросткам (нижнепоясничным и верхнекрестцовым) вызывает спазм мышц в области ягодиц;
- болевой синдром при надавливании на ягодицу в зоне проекции грушевидной мышцы при наклоне вперед без прогиба коленей;
- острый дискомфорт развивается при подъеме колена в положении «лежа» на здоровой стороне;
- поколачивание по зоне ягодицы провоцирует мышечный спазм.
Дополняют диагностику другие виды исследований:
- рентгенография;
- проведение КТ или МРТ;
- трансректальное обследование для оценки состояния пораженной мышцы;
- электромиография.
Для постановки диагноза врач обязательно проводит клинические тесты. Именно этот вид обследования дает наиболее точный ответ на вопрос: «У пациента присутствует синдром грушевидной мышцы или это другой вид ортопедической/неврологической патологии?»
Общие правила и эффективные методы лечения
В большинстве случаев врач назначает консервативную терапию. Иногда негативные симптомы исчезают без применения анальгетиков и НПВС, если заметно уменьшается защемление седалищного нерва, расслабляется напряженная мышечная ткань, но такие случаи единичны.
На заметку! Чаще всего нужен комплексный подход к лечению. Основная задача – устранить спазмирование грушевидной мышцы, на фоне которой возникает защемление довольного крупного седалищного нерва и мучительный болевой синдром. Пока пораженный участок напряжен, анальгетики не приносят длительного облегчения. По этой причине оптимальный вариант – это сочетание медикаментов с массажем, мануальной терапией, комплексом ЛФК.
Лекарственные препараты
Эффективные средства:
- простые анальгетики малоэффективны, для устранения боли, подавления синтеза медиаторов воспаления назначают НПВС. Хороший эффект дает сочетание местных и системных средств (гели, мази + таблетки). Ибупрофен, Кетопрофен, Мелоксикам, Диклофенак, Мовалис, Нурофен, Амелотекс;
- центральные миорелаксанты. Лекарственные средства устраняют спазм – причину боли в грушевидной мышце. Сирдалуд, Баклофен, Миокаин, Мидокалм;
- препараты с витаминами группы В. Хороший анальгезирующий эффект при острой боли дает средство Мильгамма, уменьшают дискомфорт инъекции витаминов В12, В6 и В1, препараты Нейрорубин, Неуробекс, Нейромультивит;
- медикаментозная блокада позвоночника при мучительном болевом синдроме. Основа – кортикостероиды в сочетании с местными анестетиками. Хороший анальгезирующий эффект, снижение активности воспалительного процесса дает комбинация Новокаин, Лидокаин, Эуфиллин, Лидаза с Дексаметазоном, Гидрокортизоном, Дексазоном, Дипроспаном;
- введение ботокса. Вещество не лечит, но дает ярко-выраженное обезболивающее действие. При тяжелых случаях, низкой эффективности анальгетиков и НПВС пациенту назначают инъекции ботокса в грушевидную мышцу. Паралич пораженного участка полностью купирует боль, но эффект заметен несколько месяцев, далее нужно вновь думать об устранении мучительных проявлений.
Кинезотерапия для лечения мышечно-тонического спазма
Важно устранить спазм, растянуть проблемную мышцу. Положительный эффект дает:
- растяжка бедренных, ягодичных мышц;
- упражнения с эластичным бинтом;
- мини-приседы;
- диагональные и передние выпады;
- подъем ноги из положения «лежа на боку»;
- разведение бедер, обязательно, с применением эластичного бинта для большего сопротивления;
- подъем, стоя на одной ноге из положения сидя;
- «полумостик». Подъем таза вверх из положения «лежа». Ноги обязательно согнуты в коленях, бедра для устойчивости разведены в стороны.
Для предупреждения спазмирования грушевидной мышцы спортсменам нужно исключить из комплекса упражнения, провоцирующие раздражение этого участка: спуски и подъемы, резкое изменение скорости, крутые повороты. Важный момент – отказ от длительного нахождения в положении «сидя» или неудобной, ассиметричной позе во время производственного процесса.
Посмотрите подборку эффективных методов лечения миозита мышц спины при помощи медикаментов и народных средств.
О характерных симптомах шейной миелопатии и эффективных методах лечения заболевания прочтите по этому адресу.
Перейдите по ссылке http://vse-o-spine.com/bolezni/osteohondroz/massazh-shei.html и ознакомьтесь с информацией о том, как делать массаж шеи при остеохондрозе шейного отдела позвоночника.
Массаж при синдроме грушевидной мышцы
Для предупреждения мышечно-тонического синдрома при интенсивных тренировках полезно делать простой самомассаж: катать по ягодице теннисный мяч. Для расслабления напряженного отдела применяют специальные методики – мягкотканые техники массажа для глубокой проработки проблемного участка.
Физиотерапевтические процедуры
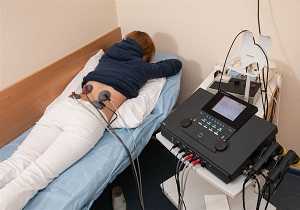
Устраняют мышечный спазм и болевой синдром следующие процедуры:
- прогревание УВЧ;
- применение ультразвука;
- электрофорез с Гидрокортизоном;
- парафиновые аппликации.
При развитии мышечно-тонического синдрома в тканях грушевидной мышцы не нужно применять только обезболивающие средства: важен комплексный подход. Сочетание НПВС, миорелаксантов с глубоким массажем пораженной области, физиопроцедурами, комплексом лечебной гимнастики в большинстве случаев облегчает состояние пациента.
Подробнее о том, что такое синдром грушевидной мышцы и как избавиться от мучительных болевых ощущений узнайте после просмотра следующего ролика:
vse-o-spine.com
как снять спазм, особенности лечения в домашних условиях
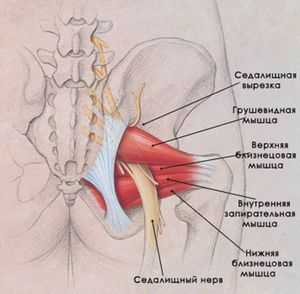 Под синдромом грушевидной мышцы понимают такой вид боли, который вызван ущемлением седалищного нерва. Причина этого симптома – спазм грушевидной мышцы. Он может привнести к укорочению и уплотнению волокон мышц, также спазм ограничивает бедренные ротационные движения. Боли также могут отдавать в паховую область, в ноги или поясничный отдел.
Под синдромом грушевидной мышцы понимают такой вид боли, который вызван ущемлением седалищного нерва. Причина этого симптома – спазм грушевидной мышцы. Он может привнести к укорочению и уплотнению волокон мышц, также спазм ограничивает бедренные ротационные движения. Боли также могут отдавать в паховую область, в ноги или поясничный отдел.
Все это является следствием раздражения 1 крестового корешка спинно-мозгового нерва. Каковы симптомы этого синдрома, и как снять спазм грушевидной мышцы посредством того или иного лечения, мы и расскажем ниже.
Почему появляется синдром грушевидной мышцы?
Синдром грушевидной мышцы развивается из-за разных причин, они зависят от того, что послужило источником спазмов.
Первичные причины синдрома грушевидной мышцы
К первичным причинам данного синдрома относят такие мышечные раздражители:
 травма в области поясницы или ягодиц, повлекшая за собой повреждение тканей, гематому и стать причиной раздражения корешка;
травма в области поясницы или ягодиц, повлекшая за собой повреждение тканей, гематому и стать причиной раздражения корешка;- сильное напряжение или растяжка грушевидной мышцы, что может произойти вследствие чрезмерных физических напряжений или при резкой смене положения;
- миозит. Воспаление часто может спровоцировать резкий болевой синдром;
- переохлаждение. При воздействии низких мышечных температур начинают сокращаться сильнее, вследствие чего они перенапрягаются;
- неправильно введенная инъекция. Такая проблема при лечении может задеть корешок нерва и спровоцировать появление спазма.
Вторичные причины синдрома грушевидной мышцы
Есть причины, которые не влияют прямо на мышцу, но могут спровоцировать появление синдрома грушевидной мышцы:
- боли в седалищном нерве;
- патологии малого таза;
- воспаление рядом расположенных органов;
- нарушения соединительных структур крестца;
- проблемы с подвздошной костью.
Также синдром грушевидной мышцы может случаться вследствие причин в зависимости от отношения к позвоночному столбу. Они бывают вертеброгенными и невертеброгенными.
В первом случае причины такие:
- травмы спинного мозга, позвоночника и других органов;
- позвоночные заболевания;
- суженые межпозвоночные отверстия;
- наличие опухолей на позвоночнике;
- радикулит в поясничной области.
Во втором случае причиной синдрома грушевидной мышцы может быть любая патология внутренних органов или нарушение работы мышечного аппарата в области спазмов.
Характерные симптомы для синдрома грушевидной мышцы
Симптомы спазма грушевидной мышцы могут носить локальный характер, соответственно, спазмы проявляются непосредственно в области грушевидной мышцы и непосредственно связаны с мышечными спазмами. Если симптомы говорят о нарушении иннервации, то это является признаком сдавливания седалищного нерва. Если имеет место плохое питание внутренних органов, то симптомы данного синдрома являются признаком компрессии сосудов и артерий.
Локальные симптомы синдрома грушевидной мышцы
К локальным симптомам состояния относятся:
 боли в области ягодичной мышцы;
боли в области ягодичной мышцы;- болевые ощущения и спазмы в тазобедренном суставе или крестцово-подвздошном;
- усиление спазмов и болей во время движений, в которых участвует грушевидная мышца;
- симптом Бонне-Бобровниковой – мышца целиком расслаблена, грушевидная мышца уплотнена при прощупывании;
- симптом Виленкина, которая проявляется боль при постукивании в районе грушевидной мышцы.
Также отмечается боль в области седалищной кости. К признакам сдавливания седалищного нерва относят:
- боли и спазмы распространяются на всю ногу;
- боли сопровождаются чувством жжения и одеревенения;
- угнетается ахиллов рефлекс;
- мышечные боли при защемлении волокон, которые образуют большеберцовый нерв.
А при компрессии сосудов и артерий наблюдаются такие симптомы:
- онемение пальцев ног;
- кожные покровы бледнеют;
- появляются приступы хромоты.
Большинство симптомов появляется группами, а не поодиночке, когда боли переходят в смежные с грушевидной мышцей области, диагностика синдрома является более сложной.
Как диагностировать синдром грушевидной мышцы?
Опытные врачи сразу же могут опознать данный синдром по походке и осанке пациента, а также особенностях его движений. В числе других диагностических мероприятий можно назвать такие:
- проверка пациента на симптом Бонне-Бобровниковой;
- простукивание ног на выявление симптома Виленкина;
- простукивание нижних поясничных отростков и верхних крестовых остистых. Симптом Гроссмана появляется при сокращении мышцы ягодиц;
- проведение пальпации участков прикрепления грушевидной мышцы – крестово-подвздошное сочленение и большой вертел бедренной кости. Боли – это симптом спазмов грушевидной мышцы;
- тесты на состояние крестцово-остистых и подвздошно-крестцовых связок;
- трансректальная пальпация грушевидной мышцы;
- введение в грушевидную мышцу раствора анестетика. При исчезновении симптомов подтверждается наличие синдрома.
При подозрении на наличие этого синдрома в качестве сопутствующего к травмам позвоночника или онкологическим заболеваниям нужно назначить лечение после проведения следующих диагностик:
- томография;
- рентген пояснично-крестцового отдела;
- сканирование радиоизотопным методом при наличии подозрений на опухоли.
Лечение спазма грушевидной мышцы
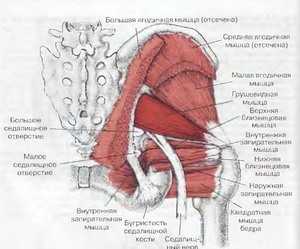 Лечение спазма этого рода следует проводить комплексно. Для снятия ключевых симптомов спазма, нужно сначала провести лечение причины его появления. В некоторых случаях лечение может заключаться и в хирургическом вмешательстве.
Лечение спазма этого рода следует проводить комплексно. Для снятия ключевых симптомов спазма, нужно сначала провести лечение причины его появления. В некоторых случаях лечение может заключаться и в хирургическом вмешательстве.
Прежде всего при наличии спазма грушевидной мышцы в качестве лечения медикаментами назначают:
- нестероидные препараты с противовоспалительным эффектом;
- миорелаксанты для снятия болевых синдромов;
- анельгетики, которые назначаются тогда, когда боли становятся невыносимыми.
Для снятия воспалительного процесса и с целью избавления от сосудистой компрессии лечение может включать прием средств, которые расширяют сосуды и улучают процесс кровообращения.
Но лечение включает не только прием лекарственных средств. Также оно включает такие мероприятия, как:
- разные виды физиотерапии, включая электрофорез, магнитно-лазерные манипуляции и многое другое;
- массаж для расслабления;
- вакуумная терапия;
- акупунктура и фармакопунктрура;
- лечебные и профилактические упражнения.
Все перечисленное назначает врач в рамках лечения после снятия острого подобного синдрома. А если она очень долгое время находится в состоянии напряжения, то необходимо ее заблокировать с применением анестетического средства.
В данном случае на ягодицах нужно наметить три зоны:
- верхняя задняя ось подвздошной кости;
- самая вершина большого вертела;
- бугор седалищный.
На основе данного треугольника в грушевидную мышцу вводят иглу и по ней подают анестетик.
Упражнения для избавления от спазма грушевидной мышцы
Лечение данного синдрома также заключается в том, как правильно подобрать физические упражнения, чтобы добиться хорошего результата. Они должны помочь в расслаблении проблемного участка и вернуть ему прежнюю возможность двигаться.
Наиболее действенным методом лечения синдрома является такой комплекс физических упражнений:
 примите лежачее положение и согните ноги наполовину. С целью лучшей фиксации упритесь в стену стопами. В данном положении нужно очень плавно свести и развести колени;
примите лежачее положение и согните ноги наполовину. С целью лучшей фиксации упритесь в стену стопами. В данном положении нужно очень плавно свести и развести колени;- займите аналогичное положение, но колени соедините, и покачивайте по бокам ими;
- примите сидячее положение, а ступни широко разведите. Колени при этом сомкните. Обопритесь на одну руку и аккуратно поднимайтесь. Это нужно выполнять с посторонней помощью, чтобы второй человек взял вас за вторую руку и начал тянуть на себя с целью лучшего выпрямления. Колени в это время должны разъединиться.
Ключевое правило, которое нужно выполнять при выполнении всех физических упражнений – это аккуратность и плавность их исполнения. Любые резкие движения лишь усугубят положение. После окончания выполнения упражнений нужно выполнить массаж при наличии спазма, он снимет боли и напряжение.
Народные методы для лечения синдрома в домашних условиях
Даже хронический спазм подобного рода можно вылечить в домашних условиях посредством использования разных народных средств.
Один из наиболее безопасных и действенных методов лечения синдрома в домашних условиях выглядит так:
- смешиваем лавровый лист и хвою можжевельника в соотношении 6 к 1;
- все хорошо растираем до состояния порошка;
- добавьте в полученную смесь 12 частей растопленного сливочного масла;
- в итоге получается специфическая мазь, которую нужно втирать в больной участок кожи небольшими порциями.
Данное средство поможет отлично снять боли, спазмы и расслабить грушевидную мышцу.
Чтобы впоследствии не прибегать к разным методам лечения спазма данного характера, следует применить такие профилактические мероприятия:
- не перенапрягайте мышечную систему, не переохлаждайтесь и не находитесь слишком долго в одном положении длительное время;
- постоянно контролируйте себя в плане своего состояния. При любом дискомфорте немедленно обращайтесь к врачу;
- физические нагрузки должны быть умеренными и регулярными.
Лечение синдрома грушевидной мышцы должно быть своевременным и комплексным. Если его вовремя не начать, то это может обернуться более серьезными проблемами с малым тазом, а также привести к деградации работы связок и суставов. И это далеко не полный перечень возможных последствий несвоевременного лечения данного синдрома. Поэтому не оставляйте ваше состояние на самотек.
artrit.guru

 лягте на бок, большим пальцем руки помассируйте зону ягодичной мышцы;
лягте на бок, большим пальцем руки помассируйте зону ягодичной мышцы; Ложатся на спину и слегка сгибают ноги в коленях. Сводят и разводят колени в стороны, растягивая мышцы.
Ложатся на спину и слегка сгибают ноги в коленях. Сводят и разводят колени в стороны, растягивая мышцы. Мухомор. Для приготовления настойки берут свежие мухоморы, промывают их и укладывают в банку. Доверху заливают водкой. Настаивают неделю. Можно использовать в виде компрессов в течение 7 дней.
Мухомор. Для приготовления настойки берут свежие мухоморы, промывают их и укладывают в банку. Доверху заливают водкой. Настаивают неделю. Можно использовать в виде компрессов в течение 7 дней. Причины спазма грушевидной мышцы делятся на два типа: вертеброгенные и невертеброгенныетравмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
Причины спазма грушевидной мышцы делятся на два типа: вертеброгенные и невертеброгенныетравмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы; травма в области поясницы или ягодиц, повлекшая за собой повреждение тканей, гематому и стать причиной раздражения корешка;
травма в области поясницы или ягодиц, повлекшая за собой повреждение тканей, гематому и стать причиной раздражения корешка;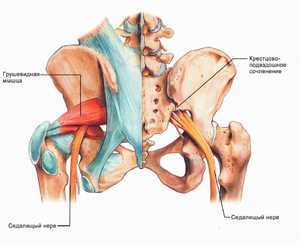 боли в области ягодичной мышцы;
боли в области ягодичной мышцы;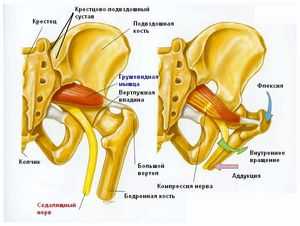 примите лежачее положение и согните ноги наполовину. С целью лучшей фиксации упритесь в стену стопами. В данном положении нужно очень плавно свести и развести колени;
примите лежачее положение и согните ноги наполовину. С целью лучшей фиксации упритесь в стену стопами. В данном положении нужно очень плавно свести и развести колени;