Фибромиалгия — лечение, симптомы, причины, диагностика
Фибромиалгия — хроническое заболевание, проявляющееся болью, тугоподвижностью и болезненностью мышц, сухожилий, и суставов. Фибромиалгия также характеризуется нарушением сна, чувством хронической усталости, депрессией, тревогой, нарушением функции кишечника. Фибромиалгию иногда называют фибромиалгическим синдромом или фиброзитом.
И хотя фибромиалгия – одно из наиболее распространенных заболеваний, поражающих мышцы, причина возникновения до сих пор неизвестна. Ткани, являющиеся источником болевых ощущений, не сопровождаются воспалением этой ткани. И поэтому, боли, доставляющие массу неудобств для пациента, не приводят к необратимым изменениям и разрушению тканей. Кроме того, не происходит повреждение внутренних органов. В этом плане фибромиалгия отличается от ревматологических заболеваний таких, как ревматоидный артрит, СКВ или полимиозит. При этих заболеваниях происходит воспаление тканей – это является основной причиной болей скованности, болезненности в суставах, сухожилиях и мышцах и, кроме того, происходит повреждение как тканей, так и внутренних органов.
Причины
Причина возникновения фибромиалгии не известна. Пациенты с фибромиалгией испытывают болевые ощущения на раздражители, которые обычно не воспринимаются, как болезненные. Исследования показали, что у пациентов с фибромиалгией повышенный уровень нейротрансмиттера (который называют субстанция Р) и фактора роста нервов в спинномозговой жидкости. Кроме того, у пациентов с фибромиалгией снижен уровень серотонина в головном мозге. Исследование боли при фибромиалгии дали возможность предположить гиперчувствительность центральной нервной системы. Ученые также отметили нарушения восприятия боли у пациентов с фибромиалгией.
Кроме того, у пациентов с фибромиалгией отмечено уменьшение медленных движений глаз во время сна (что отчасти объясняет наличие чувства разбитости после сна или частые пробуждения). Дебют фибромиалгии нередко связан психологической фактором, травмой или инфекцией.
Кто подвержен фибромиалгии
Фибромиалгии подвержены в основном женщины (до 80% болеют женщины) в возрасте от 35 до 55 лет. Гораздо реже, фибромиалгия возникает у мужчин, детей и пожилых людей. Заболевание может проявиться самостоятельно или быть ассоциировано с другими заболеваниями такими, как СКВ или ревматоидный артрит. Распространенность этого заболевания различна в разных странах. Например, в Швеции и Великобритании 1% и в США – 4%.
Гораздо реже, фибромиалгия возникает у мужчин, детей и пожилых людей. Заболевание может проявиться самостоятельно или быть ассоциировано с другими заболеваниями такими, как СКВ или ревматоидный артрит. Распространенность этого заболевания различна в разных странах. Например, в Швеции и Великобритании 1% и в США – 4%.
Симптомы
Универсальный симптом фибромиалгии — это конечно боль. Как упоминалось выше, боль при фибромиалгии не вызвана воспалением ткани. Вместо этого у пациентов, судя по всему, повышенная чувствительность к различным сенсорным стимуляторам и необычно низкий порог чувствительности боли. Незначительные сенсорные стимуляции, которые обычно не причиняют другим людям сильного беспокойства, могут быть значительными и нарушать трудоспособность у пациентов с фибромиалгией.
Боль при фибромиалгии может быть в различных частях тела, причем с обеих сторон. Чаще всего боли бывают в области шеи, ягодиц, плеч, в грудной клетке, в верхней части туловища. Чувствительные зоны – это ограниченные участки, где повышенная чувствительность.
Усталость встречается у 90 % пациентов. Усталость может быть связана с патологическими нарушениями фаз сна, что часто наблюдается у этих пациентов. В норме существует несколько уровней глубины сна. Человеку необходимо дольше быть в глубокой стадии сна, чтобы восстановить силы организма. У пациентов с фибромиалгией недостаток в глубоком, укрепляющем уровне сна (так называемый стадией медленного движения глаз). Вследствие этого пациенты просыпаются утром с ощущением усталости и с тяжестью в мышцах и чувством нехватки сна (хотя количество часов сна было достаточным).
Ментальные или эмоциональные расстройства встречаются больше чем у половины пациентов с фибромиалгией. Эти расстройства включают плохую концентрацию внимания, нарушение фиксационной памяти, раздражительность, подавленное настроение. И в связи с тем, что диагноз фибромиалгии трудно верифицируется, таким пациентам нередко выставляется диагноз депрессия.
Другими симптомами фибромиалгии могут быть головные боли по типу мигрени или головных болей напряжения, различные ощущения онемения или покалывание в различных участках тела. Кроме того, возможно дискомфорт в животе (спастический кишечник ) раздраженный мочевой пузырь(частое иногда болезненное мочеиспускание). Но обследование не показывает признаки воспаления в кишечнике или мочевом пузыре. Каждый пациент с фибромиалгией, по своему уникален, и симптомы могут встречаться в различных комбинациях.
Кроме того, возможно дискомфорт в животе (спастический кишечник ) раздраженный мочевой пузырь(частое иногда болезненное мочеиспускание). Но обследование не показывает признаки воспаления в кишечнике или мочевом пузыре. Каждый пациент с фибромиалгией, по своему уникален, и симптомы могут встречаться в различных комбинациях.
Диагностика
Не существует каких-либо анализов или рентгенологических исследований, подтверждающих диагноз фибромиалгии. Анализы и обследования назначаются, чтобы исключить другие заболевания. Диагноз фибромиалгия выставляется на основании истории заболевания и данных физикального обследования. У пациентов с наличием хронических болей диагноз фибромиалгии может быть выставлен на основании обнаружения болезненных точек (до 80 % случаев) наличия воспаления тканей и при исключении других заболеваний. Многие заболевания симптомами напоминают фибромиалгию. Например, это такие заболевания как:
- Низкий уровень гормонов щитовидной железы (гипотиреоз),
- Дефицит витамина D
- Повышенная функция паращитовидных желез (вызывает повышение уровня кальция крови),
- Заболевания мышц, сопровождающиеся болью в мышцах (полимиозит),
- Костные заболевания, с болью в костях (болезнь Пэджета),
- Повышенный уровень кальция в крови (гиперкальцемия),
- Инфекционные болезни (гепатит, вирус Эпштейна – Бара, СПИД),
- Онкологические заболевания.

И, хотя анализы крови не верифицируют фибромиалгию, они необходимы для дифференциальной диагностики. Поэтому необходимо сделать анализы крови на гормоны щитовидной железы уровень кальция в крови (для исключения гиперкальциемии гиперпаратиреоза гипотиреоза). Уровень щелочной фосфатазы часто повышен у больных с болезнью Пэджета. Креатинфосфокиназа нередко повышена у пациентов с полимиозитом. Развернутый анализ крови и биохимия крови позволяет диагностировать гепатиты.
Фибромиалгия может дебютировать самостоятельно или в ассоциации с системными ревматологическими заболеваниями. При системных ревматологических заболеваниях (СКВ, ревматоидный полиартрит, полимиозит) происходит воспаление и повреждение различных тканей и органов. Для диагностики этих заболеваний имеют значение такие анализы как РОЭ уровень белков плазмы, антинуклеарный фактор, С реактивный белок, сиаловая кислота. При фибромиалгии эти анализы в пределах нормы.
Лечение
Так, как симптомы фибромиалгии весьма вариабельны у разных пациентов, программы лечения должны быть персонифицированы для каждого пациента. Программы лечения фибромиалгии дают наибольший эффект если сочетаются медикаментозные и немедикаментозные методы лечения.
Программы лечения фибромиалгии дают наибольший эффект если сочетаются медикаментозные и немедикаментозные методы лечения.
Снижение стресса
Практически невозможно измерить уровни стресса у различных пациентов. Для некоторых людей, пролитое на стол молоко является, чуть ли не трагедией. А для других, даже если танк въедет в комнату, не будет никакого беспокойства. Неплохой эффект для снижения стресса дают методики биологически-обратной связи, релаксации. Иногда достаточно, изменений в факторах окружающей среды (таких как шум, температура, изменения погоды) для усиления симптомов фибромиалгии. И воздействие на эти факторы может оказать положительное влияние. Очень полезно оптимальное количество сна.
ЛФК
Занятия низкоинтенсивными физическими нагрузками такими, как плавание, велосипед, ходьба Особенно полезны нагрузки в утренние часы. Механизм воздействия нагрузок на фибромиалгию не известен. Одним из факторов может быть улучшение сна (удлинение фазы быстрого сна).
Диета
Определенной диеты для лечения фибромиалгии не существует. Рекомендуется избегать употребления алкоголя и кофе в вечернее время для того, чтобы улучшить сон. При наличии синдрома раздраженного кишечника необходимо избегать продуктов, провоцирующих нарушения со стороны работы желудочно-кишечного тракта.
Медикаментозное лечение
Традиционно наиболее эффективными считались трициклические антидепрессанты, обычно применяемые для лечения депрессий. При лечении фибромиалгии трициклические антидепрессанты применяют в дозировках в несколько раз меньших, чем при лечении депрессии. Трициклические антидепрессанты снимают в какой-то степени усталость, снижают боль в мышцах, улучшают сон. Наука считает, что это связано с изменением уровня нейротрансмиттера под названием серотонин. Трициклическим антидепрессантом является, например амитриптилин или доксепин. Практика показала, что сочетание таких препаратов как флуоксетин (Прозак) с уменьшенной дозой амитриптилина увеличивает снижение симптоматики, улучшает сон и самочувствие.
Кроме антидепрессантов нередко при фибромиалгии назначаются НПВС. Но их эффективность не так очевидна как при ревматологических состояниях.
Массаж и иглорефлексотерапия нередко оказывают определенный эффект при лечении фибромиалгии.
Болевые ощущения в молочной железе
Болевые ощущения в молочной железе (мастодиния) являются наиболее частой причиной обращения женщин к онкологу-маммологу.
Согласно статистическим данным от 70 до 82% женщин когда-либо испытывали данное состояние.
Боль может быть обусловлена множеством различных причин:
-
воспалительным процессом,
-
гормональным дисбалансом,
-
приемом различных препаратов (особенно оральных контрацептивов),
-
межреберной невралгией.
Несмотря на то, что пациентка часто обращается с жалобами к онкологу-маммологу, чаще всего после осмотра, УЗИ и/или маммографии она направляется для дообследования к врачу-гинекологу.
Почему происходит именно так и почему не стоит пренебрегать этими рекомендациями?
Начнем с того, что болевые ощущения в молочной могут быть постоянными или периодическими (нециклической, т.е. не связанными с менструальным циклом).
Постоянная боль чаще всего колющая или жгучая и связана она, как правило, с различными проявлениями:
-
остеохондроза,
-
плечелопаточного периартрита,
-
межреберной невралгии,
реже так заявляют о себе:
-
аденома или фиброаденома молочной железы,
-
склероз или липосклероз ткани молочной железы (проявления возрастных изменений ткани молочной железы),
-
крайне редко, рак молочной железы.
Нециклическая боль в груди чаще встречается у женщин в позднем репродуктивном возрасте и в периоде постменопаузы, т.е это контингент 40+.
Именно эти пациентки в обязательном порядке должны проходить маммографию и УЗИ молочных желез, причем эти исследования не являются взаимоисключающими, а дополняют друг друга и дают врачу полную картину состояния молочной железы.
Нет ничего удивительного в том, что врач после полного обследования может направить такую пациентку к неврологу или ревматологу, исключив патологию молочной железы.
Сложнее дело обстоит с циклической болью в груди, которая может быть как проявлением различных видов мастопатии, так и выставляться как самостоятельный диагноз.
Чтобы понять причины боли, хотелось бы напомнить об анатомическом строении молочной железы. Если постараться упростить, то молочная железа похожа на поперечный срез апельсина, где мякоть представляет из себя железистые дольки, перемежающиеся жировой тканью, разделенные связками Купера — соединительнотканными волокнами, похожими на септы цитрусовых. Т.е., молочная железа это многокомпонентое образование.
Чаще всего жалобы на боли в молочной железе появляются в конце менструального цикла, на 22-24 день цикла. Напомню, что менструальный цикл отсчитывается от первого дня предыдущей менструации до первого дня последующей.
Такая мастодиния связана с функцией яичников и рассматриваться она должна только совместно с общим состоянием женской репродуктивной системы.
Дело в том, что при нормальном функционировании яичников в меструальном цикле существует чередование секреции гормонов яичников, т.е. в начале менструального цикла превалирует секреция эстрогенов, а во второй фазе — гестагенов (прогестерона).
Если во второй фазе секретируется достаточно прогестерона, если в молочной железе правильно работают рецепторы к нему и если в печени происходит утилизация всех продуктов метаболизма организма в целом и гормонов в частности, то молочные железы могут только незначительно нагрубать накануне менструации, что не вызывает неприятных ощущений у женщины.
Но, к сожалению, все эти “если” крайне редко совпадают, именно поэтому большинство женщин страдают от тех или иных проявлений мастодинии, но крайне редко обращаются за помощью.
На сегодняшний день, общепринятой считается точка зрения, что мастодиния вызвана задержкой жидкости, отеком, перерастяжением куперовых связок и последующим сдавлением нервных окончаний.
Прогестерон как раз и способствует регуляции водного обмена, а при дефиците прогестерона в организме происходит задержка ионов натрия, задержка жидкости, увеличение объема молочной железы и массы тела в целом.
То есть циклическая боль в груди (мастодиния) — это не изолированное заболевание, это проявление гормонального дисбаланса и, встречается она у пациенток с высоким уровнем эстрогена.
Также очень часто приходится слышать о мастодинии от пациенток принимающих КОК. Здесь механизмы возникновения болевого синдрома такие же, как и описанные выше, только являются они частью нормального адаптационного периода.
При назначении КОК организм перестраивается с синтеза собственных гормонов на получение аналогичных веществ извне и поэтому первые 3 месяца приема КОК отводятся на “привыкание“ организма к новому порядку работы. Если спустя 1-3 месяца жалобы на мастодинию сохраняются, лучше подобрать другой препарат для контрацепции.
Если спустя 1-3 месяца жалобы на мастодинию сохраняются, лучше подобрать другой препарат для контрацепции.
Формат данной статьи не позволяет подробно рассказать о всех “за” и “против” гормональной контрацепции, но самое основное — это следующие принципы её применения:
-
Оральные контрацептивы назначаются только врачом-гинекологом.
-
Для оптимального подбора КОК гинеколог должен назначить женщине обследование, включающее в себя гормональный статус, биохимический анализ крови, коагулограмму, УЗИ органов малого таза и молочных желез, обследование шейки матки.
-
Прием КОК должен происходить строго под контролем врача-гинеколога. Обычно назначается контроль через 3 месяца после начала терапии, затем каждые 6 месяцев.
Таким образом, очевидным является тот факт, что женщина с жалобами на боли в молочной железе должна обратиться в первую очередь за помощью к гинекологу, для более быстрого и точного поиска причин данной патологии, и лишь врач-гинеколог будет направлять к онкологу-маммологу.
Как избавиться от постоянной усталости
Каждый день 5 млн. россиян преследует постоянное чувство усталости без повода, недосыпаний, избыточной физической деятельности.
Каждый становится сам себе врачом, ставя диагноз — синдром хронической усталости. Виновато тело или мозг? Вот в чем главный вопрос. Если состояние постоянной усталости проходит спустя 2-3 дня полноценного отдыха, то не стоит задумываться о происходящем. Тревогу нужно бить, когда сильная усталость остается после недельного отпуска, все чаще приходят простуды, появляется головная боль и недомогание в мышцах.
Постоянная усталость: причины образа жизни
Время от времен каждый переживает аврал на работе, стресс в личной жизни, поддается панике из-за новостей или роста цен. Тогда вялость, усталость и сонливость попросту становятся защитными механизмами организма — хватит принимать негатив, пора отдохнуть!
Чаще всего человек, у которого сели батарейки, перестает обращать внимание на качество еды, сна и эмоциональный фон.
Правильная еда — средство против усталости
Полезный и правильный завтрак поможет справится с усталостью и зарядится энергией на день.
Ощущать дремоту спустя час после тарелки с макаронами. Поймать туман в голове из-за недостаточного потребления жидкости. Питаться только сладостями, чипсами и полуфабрикатами и погружаться в постоянную усталость и сонливость на грани депрессии. Шесть стратегий помогут выйти из порочного круга:
- Завтракать каждый день. Люди, которые едят с утра, чувствуют себя лучше морально и физически. Употребление овсяных хлопьев на завтрак ассоциируется со снижением уровня гормона стресса — кортизола.
- Питаться каждые три часа, поддерживая уровень сахара в крови. При его резком снижении наступает слабость и усталость. Выбирать здоровые перекусы — овощи, фрукты, орехи, яйца, йогурт без сахара, творог, нежирный сыр.
- Употреблять до 25-30 г клетчатки ежедневно, так как она способствует медленному насыщения тела энергией, что позволяет избавиться от постоянной усталости.

- Питать мозг жирными кислотами омега-3, которые находятся в орехах, льняном масле, жирной рыбе. Кислоты не дают углеводам откладываться в виде жира, используются для пополнения запасов гликогена в мышцах — энергии.
- Увлажнять клетки достаточным потреблением жидкости, необходимой для разжижения крови и питания тела. Если моча является темной, то потребление жидкости нужно увеличить.
- Отказаться от кофеина после полудня и ограничить его потребление до 200-300 мл в день, что эквивалентно 2-3 чашкам кофе. Избыток кофеина снижает качество сна — обуславливает причину постоянного чувства усталости. Пить вместо кофе зеленый чай, повышающий уровень энергии без пагубного влияния на сердце.
Начните утро с бодрости! В стакан воды добавить сок одного лимона, две капли эфирного масла мяты и ложку меда.
Попробуйте энергетический суп в стакане на перекус!
Лучший напиток, чтобы подзарядить организм энергией!
200 г цветной капусты, пучок свежего укропа, три стебля сельдерея, три средних морковки, столовая ложка водорослей ламинарии, сок половины лимона, две чайные ложки эстрагона, щепотка кайенского перца и два стакана воды. Все компоненты смешать в блендере до однородной массы.
Все компоненты смешать в блендере до однородной массы.
Лечим хроническую усталость целебным сном
Сонливость днем, головная боль, усталость, отсутствие внимания могут указывать на плохой отдых ночью.
Усталость за весь день устраняется покупкой нового матраса. Позвоночник излишне изгибается на матрасе, не дающем ортопедическую поддержку, дыхание становится поверхностным, мозг получает меньше кислорода и нервная система переходит в возбуждение. Утром человек страдает от избытка гормона стресса и адреналина: раздражительности, тяги к сладкому, апатии.
Правильный ортопедический матрас, подобранный по возрасту, росту и весу человека, с учетом особенностей осанки и проблем со здоровьем, заставит работать скелетные мышцы и расслабит крупные мышцы спины, которые обычно сжаты и перегружены. Кровь будет свободно бежать по артериям и венам, поясница примет нейтральное положение, уйдет боль.
- Людям с болями в спине важно выбирать анатомический матрас, но с хорошей ортопедической поддержкой позвоночника.

- Физически активным людям с большим весом тела не стоит матрас пожестче, чтобы сохранить работу позвоночника.
- При сутулости нужно выбирать матрас средней жесткости с анатомическим наполнителем.
- Мягкий матрас рекомендован при болях в суставах и мышцах, межпозвоночных грыжах.
Психологическая разгрузка — средство против усталости
Грусть, гнев, тревога, страх — эмоции оставляют тяжелый след на общем состоянии здоровья и самочувствии. Правильная работа над эмоциями помогает преодолеть выгорание.
- Просто добавь воды. Освежиться, умыть лицо — такой совет дают психологи, рекомендуя водную терапию против разбитости и для повышения энергии.
- Зарядиться собственным отражением или комплиментом. Мимолетный взгляд в зеркало обеспечивает заряд бодрости, словно комплимент от лица противоположного пола.
- Выплеснуть эмоции, чтобы не дать окончательно истратить собственную выдержку.
 Позвольте себе обсудить страхи, гнев, причину стресса и разочарования.
Позвольте себе обсудить страхи, гнев, причину стресса и разочарования. - Включить любимую музыку, которая, по мнению психологов, отвлекает от ощущения усталости.
- Отпустить обиду. Поддерживая обиду, тело реагирует хроническим стрессом, увеличивает частоту сердечных сокращений и артериальное давление, подавляет иммунитет, снижает силы. Практикуя прощение обидчиков, можно вернуть полное управление реакциями организма, сдержать стресс.
- Освоить дыхание животом. В состоянии стресса преобладает поверхностное дыхание грудью, которое уменьшает подачу кислорода в мозг, вызывает физическое и моральное истощение. Глубокое, диафрагмальное дыхание с округлением живота является визуальным напоминанием о том, что пора дышать и расслабляться.
- Заняться уборкой. Хватить перекладывать стопку бумаг и выискивать вещи в переполненном шкафу — беспорядок оставляет ощущение утраты контроля над жизнью. Уборка — это достижение малой, но значительной цели, что тонизирует.

- Сделать что-то хорошее. Акты альтруизма направляют счастье прямо в мозг, повышают удовлетворенность жизнью, самоуважение, чувство контроля над собой, физическое здоровье и настроение.
Как избавиться от стресса? Выбрать свою технику расслабления
Реакция на стресс предопределяет метод релаксации, наиболее подходящий человеку.
- Вы склонны сердиться, волноваться или возбуждаться?
Попробуйте методы релаксации, позволяющие разуму остыть, такие как медитация, глубокое дыхание, или управляемая визуализация — представить себя в приятном расслабляющем месте, воспроизводя звуки, запахи, тактильные ощущения. - Вы склонны становиться уставшим, замкнутым и сонливым?
Тело отреагирует на релаксацию, которая стимулирует и заряжает энергией нервную систему, такие как ритмические упражнения — танцы, бег, ходьба. Можно попросту использовать резиновый эспандер для кисти, повращать головой или подбрасывать теннисный мячик.
- Вы склонны ощущать тревогу внутри и становиться медлительным внешне?
Нужно выявить методы релаксации, которые перезагрузят нервную систему, такие как ходьба и силовая йога.
Восстановительный отдых — средство против усталости
Энергия, настроение, продуктивность, и память зависят от ночного отдыха, ведь почти четверть взрослых россиян спят мало, и мало знакомы с гигиеной сна:
- Уменьшить время, проведенное за компьютером или перед телевизором после 8 часов вечера. Яркий свет экрана может вызвать проблемы с засыпанием, так как подавляет выработку мелатонина — гормона, сообщающего мозгу о наступлении ночи. Отключайте интернет за час до предполагаемого времени сна, лучше почитайте.
- Спрятать будильник во время засыпания, перестать следить за тем, сколько времени провели в постели, поскольку это вызывает тревогу. Осознанная бессонница заставляет мозг бодрствовать, ухудшает глубокий, восстанавливающий сон.
- Снизить температуру.
 В спальне должна быть комфортная прохлада, которая отвечает внутренней температуры тела, которая снижается ночью. Идеальная температура составляет 20-23 градуса.
В спальне должна быть комфортная прохлада, которая отвечает внутренней температуры тела, которая снижается ночью. Идеальная температура составляет 20-23 градуса. - Отказаться от алкоголя, угнетающего нервную систему, которая контролируют реакцию тела на внутренние и внешние раздражители. Спиртное может оказать снотворное действие, но спровоцирует пробуждение в середине ночи. Алкоголь нарушает естественный 24-часовой биоритм, повышает артериальное давление ночью, когда человек обычно расслаблен и спокоен.
- Добавить физические нагрузки. Аэробные упражнения увеличивают длительность фазы глубокого сна, уменьшают количество пробуждения. Силовые тренировки увеличивают иммунитет, повышают устойчивость к стрессам, что важно в современной жизни, помогают лучше расслабляться и быстрее засыпать.
- Отложить заботы до завтра. На протяжении дня вести запись всех стрессовых факторов, уделить минутку для того, чтобы отыскать им объяснения и решения, разработать планы действий.
 Как только голова касается подушки, вы будете знать, что все проблемы давно обдуманы, и это поможет быстрее расслабиться.
Как только голова касается подушки, вы будете знать, что все проблемы давно обдуманы, и это поможет быстрее расслабиться.
Используйте правило 15-ти минут для хорошего сна: если на протяжении четверти часа не удалось уснуть, стоит заняться чем-то расслабляющим — почитать, послушать медитативную музыку, заняться вязанием, но только не включать интернет! При появлении сонливости сразу вернуться в постель.
Как избавиться от постоянной усталости?
Упражнения против усталости помогут расслабиться и почувствовать себя отдохнувшим.
Отличный способ, чтобы снять усталость — принять релаксирующие позы. Можно выбрать одну из следующих поз, которые откорректируют осанку, снимут лишнее перенапряжение с мышц, наполнять тело энергией:
- Взять два полотенце: одно свернуть в валик, другое — сложить в четыре раза. Валик помещается под грудной отдел позвоночника, чуть ниже лопаток, полотенце — под затылок. Прилечь, раскинув руки и вытянув прямо ноги, постараться расслабиться на протяжении 3-5 минут.

- Взять одеяло, свернуть его в несколько раз, образуя цилиндр. Лечь на него спиной, сгибая ноги в коленях и стопами упереться в пол. Вытянуть обе руки вверх перед собой. Поочередно поднимать ноги, сохраняя колени согнутыми так, чтобы голень образовывала с полом прямой угол. Задерживаться в этом положении на 5 счетов, повторить по 8 раз для каждой ноги.
- Лечь так, чтобы ягодицы упирались в стену, согнуть ноги в коленях и прижать их к животу, ступнями опереться в стену. Держать позу 3-4 минуты. Выпрямить ноги, закидывая их на стену, оставаться в этом положении еще 2-3 минуты. Затем немного развести ноги в стороны, продержать позу еще 2-3 минуты.
- Прилечь на пол, подкладывая под затылок сложенное вчетверо слоев полотенце, расслабиться на протяжении 4-5 минут.
Самый главный совет современному человеку: напишите список важных дел на неделю, а потом добавьте в него первым пунктом — крепкий сон, жертвуя немного остальными делами.
Хороший ортопедический матрас, обладающий нужной степенью жесткости и анатомичности, поможет снять стресс и усталость с тела, заснуть быстрее и проснуться с бодростью и новыми силами!
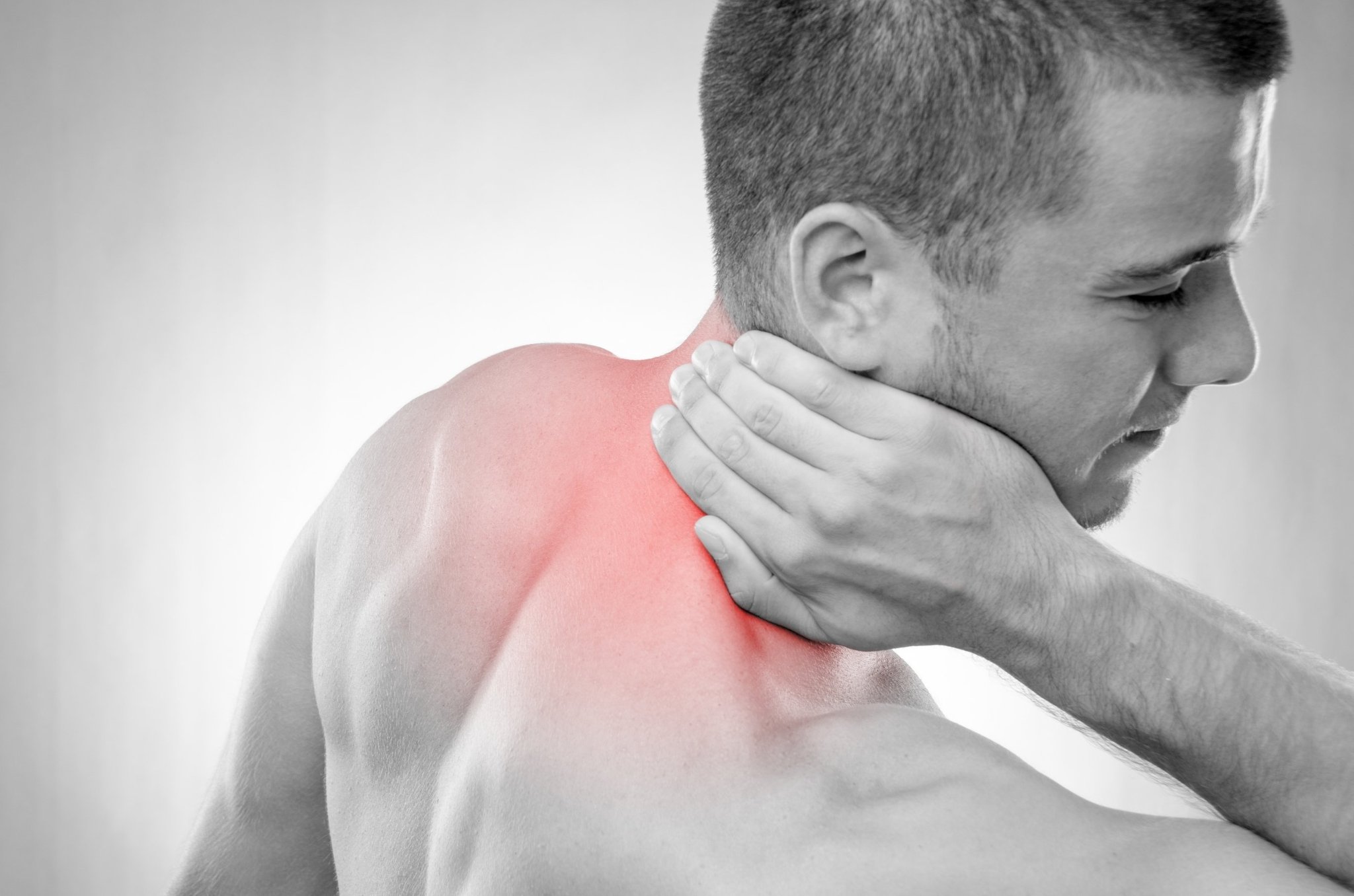
Боль в шее. Цервикалгия | Hbp-group
Ни один из симптомов не описывается так красочно, как боль. Тянущая, пульсирующая, ноющая, разрывающая, распирающая, жгучая, холодная, острая — такие яркие характеристики были присвоены болевому синдрому, чтобы можно было точнее определить причину возникновения боли и как можно быстрее избавиться от
нее.
С цервикалгией или цервикальным синдромом — так называется любая боль в области шеи — к врачу обращается каждый пятый пациент. Когда болит шея, пациенты приходят либо к профессиональному алгологу — специалисту по боли, либо на консультацию к неврологу, остеопату, ортопеду, вертебрологу — тем специалистам, которые умеют диагностировать боль и знают, в том числе, как избавиться от боли в шее.
Боль в шее.
 Диагностика
ДиагностикаОсновным диагностическим методом врача является осмотр пациента с пальпацией и тщательным сбором анамнеза.
Обязательно проводится мышечное тестирование: определяется мышечный ответ, доктор смотрит напряжение мышц в шее, в руках, ногах, как меняется напряжение при движении. Проводит диагностику чувствительных нарушений, определяет степень мышечного тонуса и мышечной силы.
Один из важных диагностических моментов:
определение триггерных точек.
Триггер — триггерная точка, триггерная зона, триггерная область — это очаг гиперраздражения ткани, обнаруживающийся при пальпации.
Воздействие лекарственными препаратами, физиотерапевтическими процедурами непосредственно на триггерные точки можно быстро устранить спазм, зажим, достигнуть расслабления мышц и избавить от боли надолго!
Боль в шее. Причины
Цервикалгия может быть вызвана широким спектром заболеваний и причина зачастую может скрываться совсем не в шее. Дело в том, что шейный отдел позвоночника первым реагирует на нарушения опорно-двигательного аппарата, например, плоскую стопу или нарушения в крестцово-подвздошной области. Шейный отдел реагирует на
Дело в том, что шейный отдел позвоночника первым реагирует на нарушения опорно-двигательного аппарата, например, плоскую стопу или нарушения в крестцово-подвздошной области. Шейный отдел реагирует на
любое перенапряжение, переохлаждение и сокращение любой мышцы нашего организма.
Распространенными причинами боли в шее могут быть:
Напряжение мышц — длительное удержание головы в одном неудобном, нефизиологичном положении (например, при неправильно организованной работе за компьютером), сон на неудобном матрасе, подушке. Мышцы привыкают к
неправильному положению, регулярно напрягаются, их сложно расслабить. В таких условиях формируется постоянная боль в шее.
Изношенность суставов — возрастные изменения касаются всех суставов, в том числе, суставов шейного отдела. Снижение выработки гиалуроновой кислоты, потеря эластичности приводят к изнашиваемости, и боль в шее становится хронической.
Воспаление шейных мускулов (миозит) — сквозняки, переохлаждение, не только зимой, но и под кондиционером летом. Инфекционные заболевания, такие, как грипп, ОРВИ, могут приводить к цервикалгии..
Инфекционные заболевания, такие, как грипп, ОРВИ, могут приводить к цервикалгии..
Резкие движения, грубые механические воздействия — нередко боль в шее становится следствием непрофессиональных мануальных методов, поэтому современная медицина уходит от грубых воздействий в сторону мягких остеопатических практик. Боль в шее может возникнуть и при занятиях спортом, при слишком резких поворотах головы. Возникает и во время внезапных толчков, при которых голова сначала по инерции движется вперед, а затем резко откидывается назад.
Травмы, ушибы, падения — боль в шее может возникнуть вскоре после повреждений любой части тела. Такую боль нельзя игнорировать, следует обратиться к врачу и пройти обследование.любое перенапряжение, переохлаждение и сокращение любой мышцы нашего организма.
Боль в шее. Диагноз
Цервикалгия имеет различные проявления. Тянущая боль в шее, пульсирующая или ноющая — при диагностике врач обращает внимание не только на характер боли, но и куда она отдает, чем сопровождается.
Некоторые симптомы боли в шее и диагнозы
| Характерные симптомы | Возможные диагнозы |
|---|---|
| Локализация боли ограничивается шеей, сопровождается мышечным дисбалансом, а также функциональными и дегенеративными нарушениями в шейных двигательных сегментах. У пациента ярко выражена боль, напряжение мышц шеи и плечевого пояса, ограничена подвижность в этих отделах. | Травма, подвывих, цервикальная дистония |
| Боль локализуется в шее, налицо мышечный дисбаланс, функциональные и дегенеративные нарушения в шейных двигательных сегментах, выраженный болевой синдром с иррадиацией в плечо, лопатку, кисть. Ограничена подвижность в шее и плече. Сопутствуют жалобы на напряжение, набухание, пульсацию в кисти (задействован нервный корешок) | Синдром верхней грудной апертуры, синдром карпального канала, периферическая невропатия верхней конечности, первичные заболевания области плечевого сустава, синдром Панкоста, тендопатия.  |
| Выраженный болевой синдром в шее, мышечный дисбаланс, ограниченная подвижность плеча и шеи. Симптомы сопровождаются головной болью, головокружением и реже — зрительными и слуховыми расстройствами или нарушением глотания. | Мигрень, болезнь Меньера, |
Боль в шее. Маркеры опасных заболеваний
В некоторых случаях, диагностируя боль в шее врач может обнаружить конкретные тревожные маркеры, так называемые “красные флажки”. Они относятся к таким опасным заболеваниям, как онкологический процесс, острый специфический инфекционный процесс (туберкулезный спондилит), анкилозирующий спондилит (болезнь Бехтерева). Маркеры могут быть следствием аутоиммуных заболеваний, недугов, связанных с кровеносными сосудами, повреждениями спинного мозга.
Всего 1% болей в шее бывает спровоцирован серьезными заболеваниями и они, как правило, не заявляют о себе открыто. Тем не менее, по определенным показаниям, выявленным при диагностике, врач может направить пациента на дополнительные исследования:
Тем не менее, по определенным показаниям, выявленным при диагностике, врач может направить пациента на дополнительные исследования:
● электромиография
● МРТ
● рентген
По результатам исследований пациент направляется в стационар для оказания ему незамедлительной врачебной помощи.
Боль в шее. Лечение
Лечение боли в шее, как и любой другой боли, напрямую зависит от установленного диагноза. Hbp clinic сторонник холистического подхода в лечении: мы не любим нагружать печень медикаментами и не считаем продуктивным лечение только обезболивающими.
Мы считаем правильным:
- осуществить комплексное лечение, с оздоровлением всех органов и систем
- провести курс эффективных физиопроцедур, снять боль с первых сеансов, воздействуя непосредственно на триггерные точки — на область гиперраздражения ткани, места напряжения и спазма
- назначить блокады — в том числе, органопрепаратами последнего поколения, которые запустят в организме естественную регенерацию тканей
- применить нестероидные противовоспалительные препараты — убрать патогенез, сам механизм боли
- прописать современные хондропротекторы, натуральные, хорошо усваиваемые витаминно-минеральные комплексы
- и главное — назначить и разъяснить пациенту простое, но действенное изменение образа жизни — чтобы боль не возвращалась и не давала о себе знать.

5 причин лечить боль в Hbp clinic
1.Hbp clinic располагает уникальным арсеналом современных лечебных методик и оборудованием экспертного класса, для того, чтобы устранить боль и предотвратить ее возникновение в дальнейшем. У нас есть такой комплект передового оборудования, которым мало кто обладает в России!
2. Наши врачи умеют работать на инновационном оборудовании, имеют авторские методики лечения, огромный опыт в лечении боли и обучают передовым технологиям врачей других клиник в Учебном центре Hbp group.
3. Вы получаете лечение в Центре лечения боли, который направлено решает вопросы с болью различного генеза.
4. Мы находимся в самом центре Москвы, в шаговой доступности от метро.
5. У нас лояльные цены, мы предоставляем скидки и акции.
Вам предлагают лечь в больницу?
Выбирайте лечение курсом на уникальном оборудовании в Hbp clinic:
2 часа в день на все процедуры вместо стационара!
Несоизмеримо лучший результат!
““Не стоит относиться к боли пренебрежительно: выпью таблетку, и
все пройдет. Боль надо знать, и понимать как ее предотвратить, как на нее
Боль надо знать, и понимать как ее предотвратить, как на нее
воздействовать. Приходите к нам, мы победим Вашу боль вместе с Вами, и
больше Вы к ней не вернетесь!”
Полевая Елена Валерьевна
врач невролог, к.м.н., заместитель главного врача Hbp clinic
О чем говорят боли в области сердца | Причины боли в области сердца
Далеко не все боли в левой части груди вызваны сердечными патологиями. Причинами подобной симптоматики могут быть заболевания органов дыхания, пищеварения, мышц, нервной и эндокринной системы. Как разобраться в характере боли в области сердца и начать правильное лечение?
В чем кроется причина боли?
Важно определить, какая именно проблема в вашем организме вызывает неприятные ощущения.
- Если боль появляется при физических нагрузках, изменяется при движении, смене положения, глубоком вдохе, то, скорее всего, это грудной радикулит, или иначе межреберная невралгия;
- Кратковременная или периодическая ноющая боль в области сердца – частая жалоба при неврозах;
- Давящие или колющие боли, сопровождаемые одышкой, связаны с нарушениями в работе кишечника;
- А если болезненные ощущения напрямую зависят от периодов голодания и принятия какой-либо пищи, то причина кроется в заболеваниях ЖКТ.

Как обнаружить источник боли?
При возникновении боли в области сердца важно правильно определить ее истинную причину, исключив по возможности кардиологические заболевания. Для этого необходимо тщательное обследование кардиолога, хирурга и невролога. Обязательными методами диагностики являются:
- ЭКГ,
- холтеровское обследование,
- эхокардиография,
- рентгенография,
- компьютерная томография и МРТ позвоночника.
По результатам обследований специалисты смогут сказать, насколько болезненные ощущения в сердечной области связаны с самым главным органом человеческого тела. Если кардиолог и невролог не находят каких-либо серьезных нарушений в работе сердечной мышцы и состоянии позвоночника, то придется поискать причину болей у эндокринолога или гастроэнтеролога. Нередко давящие боли в груди бывают вызваны желудочными спазмами.
Что делать в момент приступа?
Острая давящая боль в левой части тела может возникнуть внезапно. Главное – не паниковать. Что делать во время приступа:
- занять наиболее удобное положение, сидя или полулежа,
- обеспечить приток воздуха и ослабить одежду,
- принять таблетку нитроглицерина,
- позвонить в скорую.
Только профессиональные медики способны помочь вам избавиться от боли с минимальными потерями для общего физического состояния организма.
Головная боль напряжения
Головная боль напряжения (ГБН) – какая она и как её лечат? Рассказывает и отвечает на ваши вопросы в комментариях наш врач невролог Нина Владимировна Ващенко.
Головная боль напряжения – как правило, лёгкая или умеренная по интенсивности боль, равномерно распределённая по всей голове. Чаще всего её описывают как ощущение обруча или каски на голове, больше похожее на сжатие и давление, нежели на боль.
Симптомы ГБН могут быть такими:
- тупая, ноющая головная боль;
- чувство сжатия или давления на лоб, виски и/или затылок;
- повышенная чувствительность кожи головы, напряжение в мышцах шеи и плеч.
Это самый распространенный вид первичной головной боли (то есть это сама по себе головная боль, а не симптом другого заболевания), которая периодически возникает почти у всех людей, но у женщин немного чаще. Самый распространенный провокатор этой боли – стресс.
Головные боли напряжения могут быть эпизодическими и хроническими. У этих диагнозов такие критерии:
- Эпизодические – беспокоят до 15 дней в месяц как минимум три месяца подряд. Приступ длится от 30 минут до недели.
- Хронические – беспокоят от 15 дней в месяц на протяжении более трех месяцев подряд. Приступы могут длиться часами, а могут быть и непрерывными.
Иногда головную боль напряжения трудно отличить от мигрени. К тому же, люди с частой головной болью напряжения могут страдать и мигренью. Но, в отличие от некоторых форм мигрени, головные боли напряжения обычно не связаны со зрительными симптомами, тошнотой или рвотой. Физическая активность, которая обычно усугубляет боль при мигрени, не влияет на головную боль напряжения и может даже улучшать общее состояние. При головной боли напряжения могут возникать повышенная чувствительность к свету или звуку, но это редкие для неё симптомы.
К тому же, люди с частой головной болью напряжения могут страдать и мигренью. Но, в отличие от некоторых форм мигрени, головные боли напряжения обычно не связаны со зрительными симптомами, тошнотой или рвотой. Физическая активность, которая обычно усугубляет боль при мигрени, не влияет на головную боль напряжения и может даже улучшать общее состояние. При головной боли напряжения могут возникать повышенная чувствительность к свету или звуку, но это редкие для неё симптомы.
Когда обращаться к врачу?
- Если головная боль напряжения нарушает качество жизни.
- Если вам необходимо принимать лекарства от головной боли более двух раз в неделю.
- Если ваши головные боли стали проявлять себя по-другому (иногда головные боли могут указывать на другие, более серьезные заболевания).
Лечение головной боли напряжения – это баланс между формированием здоровых привычек, поиском эффективного немедикаментозного лечения (например, здесь подходит техника релаксации) и правильно подобранных врачом лекарств.
Сочетание лекарств с расслабляющими техниками может быть более эффективным, чем применение только лекарственных препаратов. Используйте всё, что поможет вам расслабиться и снять эту боль (глубокое дыхание, йога, медитация, майндфулнесс (осознанность) и прогрессирующая мышечная релаксация). Техникам релаксации можно обучиться на занятиях или дома по книгам или видео. НО! Выбирайте источники информации, которым можно доверять, так как “диванных экспертов” сегодня много 🙂
Подписывайтесь на наш Инстаграм, чтобы читать свежие материалы о диагностике и лечении головной боли!
Боль при раке — описание и причины
Возможные осложнения
Растущая опухоль и возникающие метастатические источники проявляются сильной болью. Симптом нарушает привычный порядок жизни: пациент не может полноценно спать, есть, двигаться. Нарастающие болезненные ощущения мешают в принятии решений, в повседневной работе. Также симптоматика негативно сказывается на работу внутренних органов и систем.
Современная медицина в состоянии держать боль под контролем практически в 100% случаев, что дает возможность сохранить онкологическим больным достойное качество жизни.
Из-за чего при раке развивается симптом
Специалисты выделяют следующие причины возникновения боли при онкопатологии:
- Прорастание или сдавливание злокачественным новообразованием тканевых структур организма или развившееся осложнение. Примером может стать патологический перелом шейного, грудного или поясничного отделов позвоночника вследствие образовавшихся метастатических очагов.
- Раковое истощение (кахексия) часто провоцирует появление мышечно-фасциальных болей.
- Специальное онкологическое лечение. После лучевой терапии у пациента возникают боли в шейном, поясничном отделах позвоночника. Химиотерапия влечёт за собой нейропатии, характеризующиеся поражением периферических нервов.
- Сопутствующая хроническая патология: гипертоническая болезнь (головные боли), ишемическая болезнь сердца (сердечные боли).

Методы диагностики в Медскан
В клинике Медскан реализуются новейшие диагностические методики визуализации и клинического анализа исследуемой жидкости. Врачи клиники используют следующие методы в своей работе:
- Физикальное обследование. Осмотр пациента позволяет определить примерный уровень накопленной жидкости.
- Биохимический анализ крови – оценивает состояние гепатобилиарной системы (печеночная функциональность), почек. Анализ крови даёт представление о ее свертываемости, об уровне электролитов.
- Рентгенологическое и ультразвуковое обследования органов брюшной полости визуализируют накопленную жидкость.
- КТ, МРТ уточнят наличие асцита.
- Лапароцентез – специальной иглой врач прокалывает брюшную стенку, проводит анализ асцитической жидкости. Процедура помогает установить причину асцита. Также она определяет, инфицирована ли жидкость и присутствуют ли в ней атипичные клетки.

Методы диагностики в Медскан
Выбор оптимальной анальгезии требует понимания, где локализуется боль, как долго она беспокоит и степень ее интенсивности. Врач тщательно опрашивает пациента, а также предлагает выбрать один из вариантов нумерологической оценочной шкалы и визуально-аналоговой шкалы. Визуально-аналоговая шкала (ВАШ) представляет собой 10-сантиметровую линейку, на обратной (неградуированной) стороне которой пациенту предлагают отметить точку, соответствующую уровню боли. Левая граница линии означает «отсутствие боли», правая — «невыносимая боль». Линейкой измеряется промежуток между «отсутствием боли» и отмеченной точкой. Нумерологическая оценочная шкала (НОШ) – это 10-сантиметровая линейка с отмеченными на ней числами от 0 до 10, где 0 – «нет боли», 10 – «невыносимая боль». Пациент отмечает число от 0 до 10, соответствующее интенсивности своего болевого синдрома.
Если больной страдает когнитивными (умственными) нарушениями, определить выраженность болевых ощущений помогает поведение пациента, мимика, выражение лица.
Клиника Медскан обладает необходимым диагностическим оборудованием экспертного уровня. Опыт наших специалистов и современная лабораторная, инструментальная аппаратуры поставят окончательный диагноз в максимально короткие сроки.
Методы лечения в Медскан
Основная цель лечения боли – достижение стойкого обезболивающего эффекта. Существует несколько терапевтических этапов, для каждого из которых применяются определенные группы препаратов. Начинают с наименее токсичных, постепенно выбирая средства с большим числом побочных реакций.
Принципы проводимых мероприятий в борьбе с болью:
- Должен учитываться индивидуальный подход к выбору обезболивающего.
- Необходимо следовать стандартной последовательности назначений, применяя доказавшие свою эффективность препараты.
- При снижении чувствительности к выбранному медикаменту следует выбирать более мощный препарат.

- На каждом этапе к основному обезболивающему можно добавить вспомогательные средства, в том числе и влияющие на центральную нервную систему.
- Симптом проще предотвратить, чем его устранять. В связи с этим интервал между приемом обезболивающего зависит от длительности его эффекта. Лекарство принимается до возникновения жалоб.
- Оптимальные формы лекарственных средств – таблетки или свечи. Инъекционные формы выбирают при неэффективности других вариантов.
Специалисты Медскан в своей практике используют только международные протоколы с доказанной результативностью. Индивидуальные схемы лечения предполагают выбор оригинальных высокоэффективных препаратов.
Хроническая миофасциальная боль (ХМП)
Обзор
Что такое хроническая миофасциальная боль (ХМП)?
Хроническая миофасциальная боль (ХМФ), также называемая миофасциальным болевым синдромом, представляет собой болезненное состояние, поражающее мышцы и оболочку ткани, называемую фасцией, которая окружает мышцы. CMP может включать одну мышцу или группу мышц.
CMP может включать одну мышцу или группу мышц.
Является ли хроническая миофасциальная боль (ХМП) тем же, что и синдром фибромиалгии?
Нет, но CMP может напоминать синдром фибромиалгии (FMS), поскольку оба расстройства определяются как наличие «чувствительных точек в мышцах.Однако считается, что CMP является заболеванием самой мышцы, тогда как FMS считается нарушением того, как мозг обрабатывает болевые сигналы. FMS обычно связан с более распространенной болью и другими симптомами, которые не влияют на мышцы, включая нарушение сна, синдром раздраженного кишечника, усталость во всем теле и головную боль.
Насколько распространена хроническая миофасциальная боль (ХМП)?
Очень часто возникает боль в мышцах и фасциях. Почти каждый в какой-то момент страдает от этого типа боли, известной как миалгический фасциит или миофасцит.Однако CMP включает боль, которая является хронической или длительной и связана с определенными триггерными точками.
CMP чаще всего возникает у людей в возрасте от 30 до 60 лет. Он одинаково влияет на мужчин и женщин.
Он одинаково влияет на мужчин и женщин.
Симптомы и причины
Каковы симптомы хронической миофасциальной боли (ХМП)?
Наиболее заметной особенностью CMP является наличие триггерных точек. Эти триггерные точки или «чувствительные точки» представляют собой очень чувствительные области внутри мышц, болезненные при прикосновении и вызывающие боль, которую можно почувствовать в другой области тела, называемую отраженной болью.
Триггерные точки могут быть «активными» или «латентными». Активная триггерная точка всегда болезненна и может препятствовать полному использованию мышцы, что впоследствии приводит к слабости и уменьшению диапазона движений. Латентная триггерная точка не вызывает боли при обычной деятельности, но болезненна при прикосновении и может активироваться при напряжении, утомлении или травме мышцы.
Другие симптомы, связанные с CMP, включают ощущение мышечной слабости, покалывания и скованности. Боль, связанная с CMP, также может привести к проблемам со сном.
Никто точно не знает, что вызывает CMP. Возможные причины включают в себя:
- Механические факторы, такие как одна нога длиннее другой
- Плохая осанка, стресс и перенапряжение мышц
- Упражнения (чрезмерные физические нагрузки, неправильная техника, которая может привести к нагрузке на мышцы)
- Выполнение работ с использованием неправильных методов, которые могут привести к повторяющимся стрессовым травмам
- Тревога и депрессия, которые могут вызывать повышенное мышечное напряжение, приводящее к значительной миофасциальной боли
Триггерные точки могут активироваться при переутомлении, переутомлении, прямой травме и холоде.
Диагностика и тесты
Как диагностируется хроническая миофасциальная боль (ХМП) ? Ваш лечащий врач обычно начинает с тщательного физического осмотра и сбора анамнеза, включая обзор симптомов. Врач, скорее всего, проведет подробный осмотр пораженных мышц, включая проверку силы и диапазона движений. Он или она будет растирать предполагаемые триггерные точки, чтобы увидеть, реагируют ли мышцы или дергаются ли они и вызывают ли боль предсказуемым образом или в определенной области.
Врач, скорее всего, проведет подробный осмотр пораженных мышц, включая проверку силы и диапазона движений. Он или она будет растирать предполагаемые триггерные точки, чтобы увидеть, реагируют ли мышцы или дергаются ли они и вызывают ли боль предсказуемым образом или в определенной области.
Иногда проводят анализы крови для выявления медицинских причин мышечной боли, таких как дефицит витамина D или гипотиреоз.
Управление и лечение
Как лечится хроническая миофасциальная боль (ХБМ)?Варианты лечения могут включать:
- Физиотерапия : Терапевтическая программа включает упражнения на растяжку, постуральные и укрепляющие упражнения.
- Медицина : Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и напроксен, могут использоваться для уменьшения боли.
- Лечебный массаж : Лечебный массаж может расслабить напряженные мышцы и облегчить спазмы или спазмы.

- Эргономика рабочего места : Вы можете адаптировать свое рабочее место, чтобы свести к минимуму нагрузку (например, отрегулировать кресло и монитор, делать перерывы, чтобы потянуться и изменить положение).
- Инъекции : Инъекция обезболивающего (местного анестетика) непосредственно в триггерные точки.
Также важно устранить любые факторы, такие как неправильная осанка или механические проблемы, которые могут способствовать возникновению боли при ЦМП.
Какие осложнения связаны с хронической миофасциальной болью (ХМП) ?В некоторых случаях боль при ЦМП может затрагивать дополнительные группы мышц. Например, мышца может испытывать стресс, выдерживая большую нагрузку, когда другая мышца поражена CMP и не функционирует должным образом.
Профилактика
Можно ли предотвратить хроническую миофасциальную боль (ХБМ)?
Предотвратить все эпизоды CMP невозможно, но следующие советы могут помочь уменьшить их возникновение и ускорить выздоровление:
- Улучшить осанку
- Уменьшить массу тела
- Регулярно тренируйтесь
- Соблюдайте здоровую сбалансированную диету
- Изучите методы управления стрессом
- Используйте надлежащие методы на работе, во время физических упражнений и занятий спортом
Перспективы/прогноз
Каковы перспективы для людей с хронической миофасциальной болью?
В целом перспективы хорошие. При правильной диагностике и лечении боль, связанную с CMP, часто можно контролировать.
При правильной диагностике и лечении боль, связанную с CMP, часто можно контролировать.
Хроническая миофасциальная боль (ХМП)
Обзор
Что такое хроническая миофасциальная боль (ХМП)?
Хроническая миофасциальная боль (ХМФ), также называемая миофасциальным болевым синдромом, представляет собой болезненное состояние, поражающее мышцы и оболочку ткани, называемую фасцией, которая окружает мышцы. CMP может включать одну мышцу или группу мышц.
Является ли хроническая миофасциальная боль (ХМП) тем же, что и синдром фибромиалгии?
Нет, но CMP может напоминать синдром фибромиалгии (FMS), поскольку оба расстройства определяются как наличие «чувствительных точек в мышцах.Однако считается, что CMP является заболеванием самой мышцы, тогда как FMS считается нарушением того, как мозг обрабатывает болевые сигналы. FMS обычно связан с более распространенной болью и другими симптомами, которые не влияют на мышцы, включая нарушение сна, синдром раздраженного кишечника, усталость во всем теле и головную боль.
Насколько распространена хроническая миофасциальная боль (ХМП)?
Очень часто возникает боль в мышцах и фасциях. Почти каждый в какой-то момент страдает от этого типа боли, известной как миалгический фасциит или миофасцит.Однако CMP включает боль, которая является хронической или длительной и связана с определенными триггерными точками.
CMP чаще всего возникает у людей в возрасте от 30 до 60 лет. Он одинаково влияет на мужчин и женщин.
Симптомы и причины
Каковы симптомы хронической миофасциальной боли (ХМП)?
Наиболее заметной особенностью CMP является наличие триггерных точек. Эти триггерные точки или «чувствительные точки» представляют собой очень чувствительные области внутри мышц, болезненные при прикосновении и вызывающие боль, которую можно почувствовать в другой области тела, называемую отраженной болью.
Триггерные точки могут быть «активными» или «латентными». Активная триггерная точка всегда болезненна и может препятствовать полному использованию мышцы, что впоследствии приводит к слабости и уменьшению диапазона движений. Латентная триггерная точка не вызывает боли при обычной деятельности, но болезненна при прикосновении и может активироваться при напряжении, утомлении или травме мышцы.
Латентная триггерная точка не вызывает боли при обычной деятельности, но болезненна при прикосновении и может активироваться при напряжении, утомлении или травме мышцы.
Другие симптомы, связанные с CMP, включают ощущение мышечной слабости, покалывания и скованности. Боль, связанная с CMP, также может привести к проблемам со сном.
Что вызывает хроническую миофасциальную боль (ХМП) ?Никто точно не знает, что вызывает CMP. Возможные причины включают в себя:
- Механические факторы, такие как одна нога длиннее другой
- Плохая осанка, стресс и перенапряжение мышц
- Упражнения (чрезмерные физические нагрузки, неправильная техника, которая может привести к нагрузке на мышцы)
- Выполнение работ с использованием неправильных методов, которые могут привести к повторяющимся стрессовым травмам
- Тревога и депрессия, которые могут вызывать повышенное мышечное напряжение, приводящее к значительной миофасциальной боли
Триггерные точки могут активироваться при переутомлении, переутомлении, прямой травме и холоде.
Диагностика и тесты
Как диагностируется хроническая миофасциальная боль (ХМП) ?Ваш лечащий врач обычно начинает с тщательного физического осмотра и сбора анамнеза, включая обзор симптомов. Врач, скорее всего, проведет подробный осмотр пораженных мышц, включая проверку силы и диапазона движений. Он или она будет растирать предполагаемые триггерные точки, чтобы увидеть, реагируют ли мышцы или дергаются ли они и вызывают ли боль предсказуемым образом или в определенной области.
Иногда проводят анализы крови для выявления медицинских причин мышечной боли, таких как дефицит витамина D или гипотиреоз.
Управление и лечение
Как лечится хроническая миофасциальная боль (ХБМ)?Варианты лечения могут включать:
- Физиотерапия : Терапевтическая программа включает упражнения на растяжку, постуральные и укрепляющие упражнения.

- Медицина : Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и напроксен, могут использоваться для уменьшения боли.
- Лечебный массаж : Лечебный массаж может расслабить напряженные мышцы и облегчить спазмы или спазмы.
- Эргономика рабочего места : Вы можете адаптировать свое рабочее место, чтобы свести к минимуму нагрузку (например, отрегулировать кресло и монитор, делать перерывы, чтобы потянуться и изменить положение).
- Инъекции : Инъекция обезболивающего (местного анестетика) непосредственно в триггерные точки.
Также важно устранить любые факторы, такие как неправильная осанка или механические проблемы, которые могут способствовать возникновению боли при ЦМП.
Какие осложнения связаны с хронической миофасциальной болью (ХМП) ? В некоторых случаях боль при ЦМП может затрагивать дополнительные группы мышц. Например, мышца может испытывать стресс, выдерживая большую нагрузку, когда другая мышца поражена CMP и не функционирует должным образом.
Например, мышца может испытывать стресс, выдерживая большую нагрузку, когда другая мышца поражена CMP и не функционирует должным образом.
Профилактика
Можно ли предотвратить хроническую миофасциальную боль (ХБМ)?
Предотвратить все эпизоды CMP невозможно, но следующие советы могут помочь уменьшить их возникновение и ускорить выздоровление:
- Улучшить осанку
- Уменьшить массу тела
- Регулярно тренируйтесь
- Соблюдайте здоровую сбалансированную диету
- Изучите методы управления стрессом
- Используйте надлежащие методы на работе, во время физических упражнений и занятий спортом
Перспективы/прогноз
Каковы перспективы для людей с хронической миофасциальной болью?
В целом перспективы хорошие.При правильной диагностике и лечении боль, связанную с CMP, часто можно контролировать.
Хроническая миофасциальная боль (ХМП)
Обзор
Что такое хроническая миофасциальная боль (ХМП)?
Хроническая миофасциальная боль (ХМФ), также называемая миофасциальным болевым синдромом, представляет собой болезненное состояние, поражающее мышцы и оболочку ткани, называемую фасцией, которая окружает мышцы. CMP может включать одну мышцу или группу мышц.
CMP может включать одну мышцу или группу мышц.
Является ли хроническая миофасциальная боль (ХМП) тем же, что и синдром фибромиалгии?
Нет, но CMP может напоминать синдром фибромиалгии (FMS), поскольку оба расстройства определяются как наличие «чувствительных точек в мышцах.Однако считается, что CMP является заболеванием самой мышцы, тогда как FMS считается нарушением того, как мозг обрабатывает болевые сигналы. FMS обычно связан с более распространенной болью и другими симптомами, которые не влияют на мышцы, включая нарушение сна, синдром раздраженного кишечника, усталость во всем теле и головную боль.
Насколько распространена хроническая миофасциальная боль (ХМП)?
Очень часто возникает боль в мышцах и фасциях. Почти каждый в какой-то момент страдает от этого типа боли, известной как миалгический фасциит или миофасцит.Однако CMP включает боль, которая является хронической или длительной и связана с определенными триггерными точками.
CMP чаще всего возникает у людей в возрасте от 30 до 60 лет. Он одинаково влияет на мужчин и женщин.
Он одинаково влияет на мужчин и женщин.
Симптомы и причины
Каковы симптомы хронической миофасциальной боли (ХМП)?
Наиболее заметной особенностью CMP является наличие триггерных точек. Эти триггерные точки или «чувствительные точки» представляют собой очень чувствительные области внутри мышц, болезненные при прикосновении и вызывающие боль, которую можно почувствовать в другой области тела, называемую отраженной болью.
Триггерные точки могут быть «активными» или «латентными». Активная триггерная точка всегда болезненна и может препятствовать полному использованию мышцы, что впоследствии приводит к слабости и уменьшению диапазона движений. Латентная триггерная точка не вызывает боли при обычной деятельности, но болезненна при прикосновении и может активироваться при напряжении, утомлении или травме мышцы.
Другие симптомы, связанные с CMP, включают ощущение мышечной слабости, покалывания и скованности. Боль, связанная с CMP, также может привести к проблемам со сном.
Никто точно не знает, что вызывает CMP. Возможные причины включают в себя:
- Механические факторы, такие как одна нога длиннее другой
- Плохая осанка, стресс и перенапряжение мышц
- Упражнения (чрезмерные физические нагрузки, неправильная техника, которая может привести к нагрузке на мышцы)
- Выполнение работ с использованием неправильных методов, которые могут привести к повторяющимся стрессовым травмам
- Тревога и депрессия, которые могут вызывать повышенное мышечное напряжение, приводящее к значительной миофасциальной боли
Триггерные точки могут активироваться при переутомлении, переутомлении, прямой травме и холоде.
Диагностика и тесты
Как диагностируется хроническая миофасциальная боль (ХМП) ? Ваш лечащий врач обычно начинает с тщательного физического осмотра и сбора анамнеза, включая обзор симптомов. Врач, скорее всего, проведет подробный осмотр пораженных мышц, включая проверку силы и диапазона движений. Он или она будет растирать предполагаемые триггерные точки, чтобы увидеть, реагируют ли мышцы или дергаются ли они и вызывают ли боль предсказуемым образом или в определенной области.
Врач, скорее всего, проведет подробный осмотр пораженных мышц, включая проверку силы и диапазона движений. Он или она будет растирать предполагаемые триггерные точки, чтобы увидеть, реагируют ли мышцы или дергаются ли они и вызывают ли боль предсказуемым образом или в определенной области.
Иногда проводят анализы крови для выявления медицинских причин мышечной боли, таких как дефицит витамина D или гипотиреоз.
Управление и лечение
Как лечится хроническая миофасциальная боль (ХБМ)?Варианты лечения могут включать:
- Физиотерапия : Терапевтическая программа включает упражнения на растяжку, постуральные и укрепляющие упражнения.
- Медицина : Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и напроксен, могут использоваться для уменьшения боли.
- Лечебный массаж : Лечебный массаж может расслабить напряженные мышцы и облегчить спазмы или спазмы.

- Эргономика рабочего места : Вы можете адаптировать свое рабочее место, чтобы свести к минимуму нагрузку (например, отрегулировать кресло и монитор, делать перерывы, чтобы потянуться и изменить положение).
- Инъекции : Инъекция обезболивающего (местного анестетика) непосредственно в триггерные точки.
Также важно устранить любые факторы, такие как неправильная осанка или механические проблемы, которые могут способствовать возникновению боли при ЦМП.
Какие осложнения связаны с хронической миофасциальной болью (ХМП) ?В некоторых случаях боль при ЦМП может затрагивать дополнительные группы мышц. Например, мышца может испытывать стресс, выдерживая большую нагрузку, когда другая мышца поражена CMP и не функционирует должным образом.
Профилактика
Можно ли предотвратить хроническую миофасциальную боль (ХБМ)?
Предотвратить все эпизоды CMP невозможно, но следующие советы могут помочь уменьшить их возникновение и ускорить выздоровление:
- Улучшить осанку
- Уменьшить массу тела
- Регулярно тренируйтесь
- Соблюдайте здоровую сбалансированную диету
- Изучите методы управления стрессом
- Используйте надлежащие методы на работе, во время физических упражнений и занятий спортом
Перспективы/прогноз
Каковы перспективы для людей с хронической миофасциальной болью?
В целом перспективы хорошие. При правильной диагностике и лечении боль, связанную с CMP, часто можно контролировать.
При правильной диагностике и лечении боль, связанную с CMP, часто можно контролировать.
Хроническая боль в мышцах: причина и лечение
Хроническая боль в мышцах — это буквально боль, с которой нужно жить. Часто никакие растяжки, массаж, тепло, лед или ибупрофен не могут обеспечить длительного облегчения.
Чтобы понять причину хронической боли в мышцах, нам нужно начать с изучения того, что происходит внутри наших мышц, когда они активно работают. Наш мозг посылает мышцам сообщение: «Мы бежим — пора двигаться!» В ответ наши мышцы начинают сокращаться и расслабляться в скоординированном, почти автоматическом режиме.
Для сокращения наши мышцы используют аденозинтрифосфат (АТФ) в качестве источника энергии. АТФ — это молекула, используемая организмом в многочисленных физиологических функциях, от мышечного сокращения до синтеза ДНК и восприятия вкуса. Из-за своей важной роли во многих процессах АТФ постоянно синтезируется и потребляется нашим организмом в больших объемах.
Мышечные волокна запасают АТФ всего на несколько секунд, поэтому почти сразу же организм должен начать производить больше своего источника энергии, если он хочет продолжать двигаться.И пока наш мозг продолжает посылать сигнал продолжать бежать, наши мышцы будут изо всех сил стараться не отставать. Когда мышцам требуется больше энергии, печень превращает накопленный гликоген в глюкозу и отправляет ее в кровоток. Глюкоза соединяется с кислородом с образованием АТФ, а вода, углекислый газ и тепло высвобождаются в виде отходов. Этот процесс, называемый аэробным метаболизмом или аэробным дыханием, является причиной того, что мы тяжело дышим при выполнении аэробных упражнений; наш организм нуждается в этом дополнительном кислороде, чтобы производить энергию для наших мышц.
Иногда, как бы тяжело мы ни дышали, мы просто не можем получить достаточное количество кислорода, чтобы не отставать от энергетических потребностей наших мышц. Когда поступает недостаточно кислорода, клетки вынуждены создавать энергию посредством гораздо менее эффективного процесса, называемого анаэробным метаболизмом . В этом процессе глюкоза синтезируется в АТФ без помощи кислорода, а молочная кислота образуется в виде отходов.
В этом процессе глюкоза синтезируется в АТФ без помощи кислорода, а молочная кислота образуется в виде отходов.
При выработке молочной кислоты организм быстро расщепляет ее на лактат и ионы водорода.Лактат переносится кровью обратно в печень, где он превращается в глюкозу и либо потребляется в качестве энергии, либо запасается в виде гликогена для будущего использования. Точно так же организм эффективно заботится об ионах водорода с помощью бикарбонатной буферной системы. Бикарбонат соединяется с водородом, образуя угольную кислоту, которая затем превращается в воду и углекислый газ. Углекислый газ выдыхается легкими, способствуя увеличению частоты дыхания.
Единственный раз, когда мы чувствуем негативное влияние анаэробного метаболизма, это когда мы тренируемся так усердно, что этот процесс рециркуляции не успевает. Общепризнано, что тупая боль и ощущение жжения, которые мы ощущаем во время напряженной тренировки, являются результатом накопления ионов водорода, которые активируют болевые рецепторы в наших мышцах. Кроме того, различные продукты жизнедеятельности повышают кислотность наших мышц, что затрудняет, а иногда и делает невозможным нормальное функционирование мышечных волокон. Кислотность и истощение энергии приводят к мышечной усталости — состоянию, в котором мы чувствуем, что просто не можем продолжать. Если мы остановимся, чтобы отдохнуть, и дадим нашим системам возможность наверстать упущенное, наша мышечная боль постепенно исчезнет, и наша мышечная функция восстановится.
Кроме того, различные продукты жизнедеятельности повышают кислотность наших мышц, что затрудняет, а иногда и делает невозможным нормальное функционирование мышечных волокон. Кислотность и истощение энергии приводят к мышечной усталости — состоянию, в котором мы чувствуем, что просто не можем продолжать. Если мы остановимся, чтобы отдохнуть, и дадим нашим системам возможность наверстать упущенное, наша мышечная боль постепенно исчезнет, и наша мышечная функция восстановится.
Теперь вернемся к ответу на наш первоначальный вопрос о том, что вызывает хроническую боль в мышцах. При нормальном движении мышцы сокращаются и расслабляются, сокращаются и расслабляются снова и снова. Когда мышцы расслабляются и получают возможность отдохнуть, метаболические отходы вымываются из наших мышц, устраняя болезненность и восстанавливая их полную функцию. Однако, когда мы держим наши мышцы в состоянии постоянного сокращения, этот процесс рециркуляции никогда не происходит.
Мышцы, которые постоянно сокращаются или находятся в состоянии тонического сокращения , очень усердно работают, даже когда мы стоим на месте. Как вы понимаете, им требуется много энергии в виде АТФ. Но, к сожалению, сокращенные мышцы сдавливают кровеносные сосуды в этой области, ограничивая кровоток и уменьшая количество кислорода и глюкозы, которые могут быть доставлены к работающей мышце. Это сжатие кровеносных сосудов не является проблемой во время фазового сокращения , при котором мышцы регулярно сокращаются и расслабляются.Но во время тонического сокращения постоянное сдавливание кровеносных сосудов приводит к ишемии , состоянию, при котором недостаток кислорода и питательных веществ может привести к боли, потере функции, повреждению клеток и даже гибели клеток.
Отсутствие потока кислорода означает, что клетки должны использовать анаэробный метаболизм для создания энергии. При тоническом сокращении этот процесс происходит постоянно, даже во сне. Молочная кислота непрерывно вырабатывается и расщепляется на лактат и ионы водорода.Постоянное сокращение имеет тот же эффект, что и напряженная тренировка; процесс переработки отходов не успевает, и ионы водорода накапливаются в мышцах. Ионы водорода продолжают активировать болевые рецепторы, вызывая хроническую мышечную болезненность и боль. Итак, если вы чувствуете мышечную боль, вызванную постоянным сокращением, то она должна пройти, когда ваши мышцы расслабятся и поток кислорода восстановится.
Молочная кислота непрерывно вырабатывается и расщепляется на лактат и ионы водорода.Постоянное сокращение имеет тот же эффект, что и напряженная тренировка; процесс переработки отходов не успевает, и ионы водорода накапливаются в мышцах. Ионы водорода продолжают активировать болевые рецепторы, вызывая хроническую мышечную болезненность и боль. Итак, если вы чувствуете мышечную боль, вызванную постоянным сокращением, то она должна пройти, когда ваши мышцы расслабятся и поток кислорода восстановится.
Итак, лекарство от хронической боли в мышцах кажется достаточно простым: просто расслабьте хронически напряженные мышцы.Но, как вы, наверное, знаете из опыта, это не так просто. Растяжка, массаж и даже отдых часто не помогают. Почему эти подходы не работают? Потому что они не обращаются к сообщениям, которые ваш мозг посылает вашим мышцам, чтобы они оставались напряженными.
В течение нашей жизни, когда мы снова и снова повторяем определенные позы и движения, наша нервная система учится делать эти позы и движения автоматическими. Для большинства из нас этот процесс обучения часто приводит к постоянному сокращению определенных мышц.Чем глубже усваивается это мышечное сокращение, тем труднее добровольно освободиться от сокращения. Подробнее об этом процессе обучения можно прочитать здесь .
Для большинства из нас этот процесс обучения часто приводит к постоянному сокращению определенных мышц.Чем глубже усваивается это мышечное сокращение, тем труднее добровольно освободиться от сокращения. Подробнее об этом процессе обучения можно прочитать здесь .
Наиболее эффективным и действенным средством от большинства хронических болей в мышцах является двигательная техника, называемая потягиванием . Потягивание сокращает и расслабляет мышцы таким образом, что в мозг отправляется точная биологическая обратная связь, естественным образом перезагружая гамма-петлю обратной связи , которая контролирует уровень сокращения мышц.
Потягивание — одна из техник, используемых в клиническом соматическом обучении, методе нервно-мышечного обучения, разработанном Томасом Ханной. Потягивание очень медленное, мягкое и терапевтическое. Это можно сделать на практике с сертифицированным педагогом или самостоятельно дома в виде упражнений по уходу за собой. Чтобы начать изучение упражнений клинической соматики дома, нажмите здесь .
Чтобы начать изучение упражнений клинической соматики дома, нажмите здесь .
В качестве примечания: существует разница между мышечной болью, ощущаемой в активно сокращающейся мышце, и мышечной болезненностью, возникающей после сложной тренировки.Этот второй тип мышечной болезненности называется болезненностью мышц с отсроченным началом (DOMS) и имеет тенденцию достигать пика примерно через сорок восемь часов после тренировки.
Большинство исследований показывают, что DOMS является результатом структурного повреждения клеток, которое происходит во время напряженных упражнений, особенно таких упражнений, которые включают эксцентрические сокращения, такие как бег под гору. Поврежденные клетки выделяют вещества, которые способствуют процессу заживления, но, к сожалению, некоторые из этих веществ также активируют болевые рецепторы.Считайте эту болезненность напоминанием вашего тела о том, что нужно успокоиться, потому что пару дней назад вы слишком сильно на него надавили. Когда ваши мышечные клетки восстанавливаются, раздражающие вещества вымываются из вашей системы, и болезненность уходит.
Когда ваши мышечные клетки восстанавливаются, раздражающие вещества вымываются из вашей системы, и болезненность уходит.
Щелкните здесь, чтобы начать изучение упражнений клинической соматики и облегчить хроническую боль в мышцах уже сегодня!
Щелкните здесь, чтобы начать с самого начала и изучить основы клинического соматического обучения.
Повторное повреждение мышц как предположительный триггер хронической боли в жевательных мышцах сократительной силы во времени.После повторной травмы мышцы конечностей демонстрируют меньшее снижение максимальной силы и уменьшение воспаления по сравнению с таковым после первоначальной травмы (т. е. эффект повторного удара). Напротив, жевательные мышцы демонстрируют сниженную регенерацию и стойкий фиброз после однократного повреждения; после второго повреждения экстравазация плазмы больше, чем после одиночного повреждения, а максимальная сила снижается больше, чем после первоначального повреждения. Таким образом, жевательные мышцы не проявляют эффекта повторного удара и вместо этого все больше повреждаются повторными травмами.
 Мы предполагаем, что нарушение способности жевательных мышц к регенерации способствует хронической мышечной боли, приводя к накоплению повреждений тканей, фиброзу, стойкому возвышению и длительной мембранной транслокации ноцицептивных каналов, таких как P2X 3 , а также усиленной экспрессии нейропептиды, включая CGRP, в первичных афферентных нейронах. Эти преобразования стимулируют первичные афферентные нейроны к повышенной реактивности при последующем повреждении, вызывая и/или усугубляя хроническую мышечную боль.
Мы предполагаем, что нарушение способности жевательных мышц к регенерации способствует хронической мышечной боли, приводя к накоплению повреждений тканей, фиброзу, стойкому возвышению и длительной мембранной транслокации ноцицептивных каналов, таких как P2X 3 , а также усиленной экспрессии нейропептиды, включая CGRP, в первичных афферентных нейронах. Эти преобразования стимулируют первичные афферентные нейроны к повышенной реактивности при последующем повреждении, вызывая и/или усугубляя хроническую мышечную боль.1. Введение
Скелетно-мышечная боль, по оценкам, затрагивает 15% населения, является одним из наиболее частых симптомов, с которыми сталкиваются медицинские работники [1, 2], и составляет значительную часть общей стоимости болезни [1]. –3]. Мышечная боль является важным компонентом многих заболеваний опорно-двигательного аппарата, включая боль в пояснице, головную боль напряжения, фибромиалгию и хлыстовую травму [4–6]. В черепно-лицевой области височно-нижнечелюстные расстройства (ВНЧС) затрагивают 4–12% населения (~35 млн в США), при этом боль в жевательных мышцах является наиболее частой (66%) жалобой пациентов [7]. ВНЧС часто не ограничиваются височно-нижнечелюстным суставом, но часто включают боль и болезненность жевательных мышц [4–6], обозначенных как группа I в Исследовательских диагностических критериях для ВНЧС [8]. Подсчитано, что половина случаев ДВНЧС приходится на эти жевательные миалгии [9]. Пациенты с ДВНЧС часто также имеют фибромиалгию [10-12], скелетно-мышечное заболевание, характеризующееся широко распространенной мышечно-скелетной болью и диффузной болезненностью мышц [11]. Приблизительно 2–5% населения соответствуют диагностическим критериям фибромиалгии [13, 14].Сходство ВНЧС и фибромиалгии привело к предположению, что эти состояния могут включать общие механизмы мышечной боли с разной продолжительностью [15, 16]. Хотя мало что известно о механизмах, лежащих в основе мышечной боли, имеющиеся данные указывают на то, что механизмы, лежащие в основе мышечной боли, отличаются от механизмов, лежащих в основе кожной или висцеральной боли (см. обзор [17, 18]).
ВНЧС часто не ограничиваются височно-нижнечелюстным суставом, но часто включают боль и болезненность жевательных мышц [4–6], обозначенных как группа I в Исследовательских диагностических критериях для ВНЧС [8]. Подсчитано, что половина случаев ДВНЧС приходится на эти жевательные миалгии [9]. Пациенты с ДВНЧС часто также имеют фибромиалгию [10-12], скелетно-мышечное заболевание, характеризующееся широко распространенной мышечно-скелетной болью и диффузной болезненностью мышц [11]. Приблизительно 2–5% населения соответствуют диагностическим критериям фибромиалгии [13, 14].Сходство ВНЧС и фибромиалгии привело к предположению, что эти состояния могут включать общие механизмы мышечной боли с разной продолжительностью [15, 16]. Хотя мало что известно о механизмах, лежащих в основе мышечной боли, имеющиеся данные указывают на то, что механизмы, лежащие в основе мышечной боли, отличаются от механизмов, лежащих в основе кожной или висцеральной боли (см. обзор [17, 18]).
Несмотря на распространенность мышечной боли, современные методы лечения мышечной боли часто неэффективны и даже могут быть опасны [19]. Например, препараты НПВП и ЦОГ-2 не более эффективны, чем плацебо, при лечении некоторых видов мышечной боли и имеют значительный риск [20–25]. Слабые опиоиды (например, кодеин, трамадол) не облегчают боль, вызванную повреждением мышц [23, 26]. Более мощные опиоиды, такие как гидрокодон, морфин и оксикодон, могут уменьшать хроническую боль, но имеют много вредных эффектов [27–29]. Таким образом, важно понять механизмы мышечной боли, чтобы разработать новые эффективные терапевтические стратегии при мышечной боли.
Например, препараты НПВП и ЦОГ-2 не более эффективны, чем плацебо, при лечении некоторых видов мышечной боли и имеют значительный риск [20–25]. Слабые опиоиды (например, кодеин, трамадол) не облегчают боль, вызванную повреждением мышц [23, 26]. Более мощные опиоиды, такие как гидрокодон, морфин и оксикодон, могут уменьшать хроническую боль, но имеют много вредных эффектов [27–29]. Таким образом, важно понять механизмы мышечной боли, чтобы разработать новые эффективные терапевтические стратегии при мышечной боли.
Боль, возникающая в результате мышечных заболеваний, может быть постоянной, хотя механизмы, благодаря которым эта хроническая боль становится неясной. Пациенты с ВНЧС и фибромиалгией демонстрируют измененную центральную ноцицептивную обработку [30–33], которая, как предполагается, генерируется периферическим триггером [34]. Ноцицептивный вход от мышечных афферентов особенно эффективен при возбуждении ЦНС [35]. Недавние исследования мышечной боли подтверждают участие периферических стимулов в хронической мышечной боли, демонстрируя, что усиленная центральная обработка боли при фибромиалгии поддерживается мышечным афферентным входом [36, 37].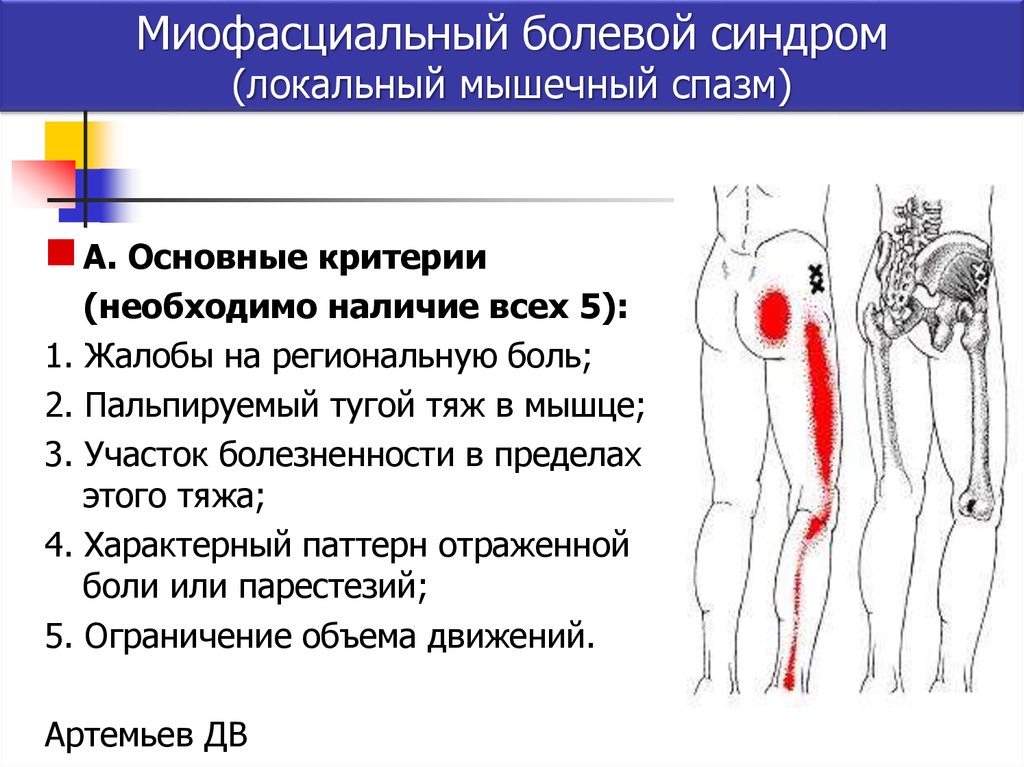 Мы предсказываем, что при мышечных ВНЧС существуют сопоставимые процессы, учитывая сходные характеристики фибромиалгии и мышечных ВНЧС [15, 16]. В этом сообщении мы исследуем возможность того, что повреждение мышц может способствовать возникновению и/или поддержанию хронической боли.
Мы предсказываем, что при мышечных ВНЧС существуют сопоставимые процессы, учитывая сходные характеристики фибромиалгии и мышечных ВНЧС [15, 16]. В этом сообщении мы исследуем возможность того, что повреждение мышц может способствовать возникновению и/или поддержанию хронической боли.
2. Типичные экспериментальные методы получения мышечной боли не моделируют мышечную боль точно боли, о которых сообщалось у людей, страдающих от мышечной боли.Например, инъекция экзогенных веществ, таких как полный адъювант Фрейнда (CFA) [38–40], использовалась для того, чтобы вызвать воспалительную мышечную боль. Тем не менее, CFA вызывает массивную воспалительную реакцию с большими внутримышечными вакуолями и огромной воспалительной клеточной инфильтрацией [38], характеристики, которые настолько сильно отличаются от описанных у пациентов с мышечной болью [41], что адъювантная инъекция имеет лишь очень ограниченное значение для исследований мышечной боли. В то время как инъекция гипертонического солевого раствора вызывает ощущения, имитирующие мышечную боль [42, 43], гипертонический солевой раствор активирует как мышечные ноцицепторы [44, 45], так и неноцицепторы [46, 47] и не изменяет мышечный лактат или PGE
2 , как сообщалось в мышечной ткани. боль [45].Кислый физиологический раствор, вводимый в мышцы конечностей, активирует некоторые мышечные афференты [47] и вызывает гипералгезию [48–50]. Хотя ASIC3 (кислоточувствительные ионные каналы) присутствуют на афферентах черепно-лицевых мышц [51, 52], введение кислого физиологического раствора в жевательную мышцу не вызывает гипералгезии или изменения экспрессии пептида, связанного с геном кальцитонина (CGRP), и экспрессии субстанции P [51]. Таким образом, кислый солевой раствор является ценной моделью боли в конечностях, но не в черепно-лицевых мышцах. Инъекция полисахарида каррагинана активирует тонкие мышечные афференты и вызывает гипералгезию [53–55], но не повышает уровень внутримышечного TNF- α [23].Поскольку TNF- α повышен при ВНЧС и фибромиалгии [56–58], каррагинан не является точной моделью для ВНЧС и фибромиалгии. Горчичное масло и капсаицин вызывают воспаление тканей, включая мышцы [59–64]. Горчичное масло действует через каналы TRP (транзиентный рецепторный потенциал) каналов A1 на подмножество немиелинизированных волокон [65], в то время как капсаицин действует через каналы TRPV1 на подмножество немиелинизированных мышечных афферентов [66].
боль [45].Кислый физиологический раствор, вводимый в мышцы конечностей, активирует некоторые мышечные афференты [47] и вызывает гипералгезию [48–50]. Хотя ASIC3 (кислоточувствительные ионные каналы) присутствуют на афферентах черепно-лицевых мышц [51, 52], введение кислого физиологического раствора в жевательную мышцу не вызывает гипералгезии или изменения экспрессии пептида, связанного с геном кальцитонина (CGRP), и экспрессии субстанции P [51]. Таким образом, кислый солевой раствор является ценной моделью боли в конечностях, но не в черепно-лицевых мышцах. Инъекция полисахарида каррагинана активирует тонкие мышечные афференты и вызывает гипералгезию [53–55], но не повышает уровень внутримышечного TNF- α [23].Поскольку TNF- α повышен при ВНЧС и фибромиалгии [56–58], каррагинан не является точной моделью для ВНЧС и фибромиалгии. Горчичное масло и капсаицин вызывают воспаление тканей, включая мышцы [59–64]. Горчичное масло действует через каналы TRP (транзиентный рецепторный потенциал) каналов A1 на подмножество немиелинизированных волокон [65], в то время как капсаицин действует через каналы TRPV1 на подмножество немиелинизированных мышечных афферентов [66]. Поскольку альгогены не активируют тонкомиелинизированные мышечные афференты, они не активируют спектр афферентных типов, участвующих в мышечной боли [67–69].Эндогенные вещества также были введены в мышцы. Серотонин, брадикинин, АТФ, TNF- α и NGF активируют субпопуляцию мышечных афферентов и вызывают боль [47, 52, 70–77]. Отдельные вещества (5-НТ, брадикинин и т. д.) взаимодействуют с подмножествами ноцицепторов, обеспечивая понимание конкретных аспектов ноцицепции; однако они не могут имитировать мышечную боль, которая затрагивает несколько ноцицептивных каналов и афферентных типов. Даже при использовании нескольких альгогенов [73, 78] среда на нервных окончаниях во время боли не может быть воспроизведена из-за различий в пространственном применении альгогена, диффузии и того, что разные медиаторы не появляются одновременно при воспалении.По этим причинам мы концентрируемся в этом сообщении на данных, полученных из эксцентрических (удлиняющих) мышечных сокращений, неинвазивной, физиологически значимой модели вызывающей мышечную боль и воспаление.
Поскольку альгогены не активируют тонкомиелинизированные мышечные афференты, они не активируют спектр афферентных типов, участвующих в мышечной боли [67–69].Эндогенные вещества также были введены в мышцы. Серотонин, брадикинин, АТФ, TNF- α и NGF активируют субпопуляцию мышечных афферентов и вызывают боль [47, 52, 70–77]. Отдельные вещества (5-НТ, брадикинин и т. д.) взаимодействуют с подмножествами ноцицепторов, обеспечивая понимание конкретных аспектов ноцицепции; однако они не могут имитировать мышечную боль, которая затрагивает несколько ноцицептивных каналов и афферентных типов. Даже при использовании нескольких альгогенов [73, 78] среда на нервных окончаниях во время боли не может быть воспроизведена из-за различий в пространственном применении альгогена, диффузии и того, что разные медиаторы не появляются одновременно при воспалении.По этим причинам мы концентрируемся в этом сообщении на данных, полученных из эксцентрических (удлиняющих) мышечных сокращений, неинвазивной, физиологически значимой модели вызывающей мышечную боль и воспаление. Эта модель мышечного растяжения включает движение и сокращение, основные свойства мышц [79, 80].
Эта модель мышечного растяжения включает движение и сокращение, основные свойства мышц [79, 80]. Когда активированная мышца вынуждена удлиняться из-за того, что внешняя нагрузка превышает напряжение, создаваемое мышечным сокращением, это называется удлиняющим «эксцентрическим» сокращением.Хотя эксцентрические сокращения требуют меньше энергии, сила, возникающая при максимальном эксцентрическом сокращении, примерно вдвое превышает силу, развиваемую при максимальном изометрическом сокращении; следовательно, эксцентрические сокращения с большей вероятностью могут привести к повреждению, чем изометрические или концентрические (сокращающие) сокращения. При использовании животной модели сильное эксцентрическое сокращение мышц однозначно разрушает отдельные миофибриллы [79, 81], что сравнимо с селективным повреждением миофибрилл у людей после эксцентрических упражнений [82].Всего лишь 12 непривычных произвольных эксцентрических мышечных сокращений могут вызвать мышечную боль, которую часто называют отсроченной мышечной болезненностью (DOMS) [83]. Кроме того, воспаление, вызванное сокращением мышц, обычно развивается медленнее, чем пульсирующее воспаление, вызванное инъекцией алгогенов, таких как CFA, которые вызывают изменения в мРНК нейропептидов в течение 30 минут [38]. Эксцентрические сокращения мышц можно получить в лабораторных условиях путем ручного удлинения мышцы во время электростимуляции [84, 85].Требуется всего несколько сокращений, чтобы вызвать легко обнаруживаемое воспаление мышц [84, 86]. Как произвольное, так и индуцированное стимулом эксцентрическое сокращение мышц, а также быстрое растяжение мышц повреждают субпопуляцию миофибрилл [81, 82, 87, 88], вызывают мышечную боль и болезненность [45, 85], вызывают мионекроз, вызывают воспалительную инфильтрацию, усиливают воспалительную инфильтрацию белки [81, 84, 89, 90], уменьшают мышечную силу и диапазон движений (для обзора [91]) и активируют гены, связанные с восстановлением мышц и апоптозом [92].Внутримышечный пептид, родственный гену кальцитонина (CGRP) и фактор роста эндотелия сосудов (VEGF), проангиогенный цитокин, уровень которого повышается после физической нагрузки [93–95], также увеличиваются после эксцентрического сокращения мышц [81].
Кроме того, воспаление, вызванное сокращением мышц, обычно развивается медленнее, чем пульсирующее воспаление, вызванное инъекцией алгогенов, таких как CFA, которые вызывают изменения в мРНК нейропептидов в течение 30 минут [38]. Эксцентрические сокращения мышц можно получить в лабораторных условиях путем ручного удлинения мышцы во время электростимуляции [84, 85].Требуется всего несколько сокращений, чтобы вызвать легко обнаруживаемое воспаление мышц [84, 86]. Как произвольное, так и индуцированное стимулом эксцентрическое сокращение мышц, а также быстрое растяжение мышц повреждают субпопуляцию миофибрилл [81, 82, 87, 88], вызывают мышечную боль и болезненность [45, 85], вызывают мионекроз, вызывают воспалительную инфильтрацию, усиливают воспалительную инфильтрацию белки [81, 84, 89, 90], уменьшают мышечную силу и диапазон движений (для обзора [91]) и активируют гены, связанные с восстановлением мышц и апоптозом [92].Внутримышечный пептид, родственный гену кальцитонина (CGRP) и фактор роста эндотелия сосудов (VEGF), проангиогенный цитокин, уровень которого повышается после физической нагрузки [93–95], также увеличиваются после эксцентрического сокращения мышц [81]. В то время как в этой статье мы представляем данные, полученные по эксцентрическому сокращению, вызванному удлинением мышц после супрамаксимального мышечного сокращения, сопоставимые, но меньшие эффекты наблюдаются после субмаксимальных эксцентрических сокращений и поведения, такого как бег под уклон [90, 96].
В то время как в этой статье мы представляем данные, полученные по эксцентрическому сокращению, вызванному удлинением мышц после супрамаксимального мышечного сокращения, сопоставимые, но меньшие эффекты наблюдаются после субмаксимальных эксцентрических сокращений и поведения, такого как бег под уклон [90, 96].
3. Травма вызывает различные эффекты в мышцах различных областей тела
Восстановление и регенерация в мышцах задних конечностей после травмы включают активацию сателлитных клеток в течение 24–48 часов [97]. Эти мононуклеары располагаются вне сарколеммы, но внутри базальной мембраны каждого мышечного волокна. Обычно они находятся в состоянии покоя, однако считается, что они становятся активными при стимуляции (например, при травме). В соответствующих условиях сателлитные клетки развиваются в миобласты, которые сливаются, образуя миотубы [98].Затем мышечные трубки могут восстанавливать или даже заменять поврежденные мышечные волокна. Обычно предполагается, что сателлитные клетки после нескольких раундов пролиферации являются определяющим фактором функционального восстановления мышц. В течение 7–14 дней после травмы размер миофибрилл приближается к нормальному [99], а через 24 дня миофибриллы возвращаются к норме [100]. Имеющиеся данные указывают на то, что реакция на эксцентрическое сокращение мышц задних и передних конечностей различается. Сообщается, что уровни креатинкиназы в крови и болезненность мышц выше после повреждения мышц передних конечностей по сравнению с мышцами задних конечностей [101].Также сообщается, что восстановление функции после травмы происходит медленнее в мышцах передних конечностей по сравнению с мышцами задних конечностей [101]. На самом деле, когда проводятся прямые сравнения с использованием аналогичных показателей повреждения мышц, уровни креатинкиназы выше после эксцентрического сокращения передних конечностей, а восстановление мышц передних конечностей длится дольше [102].
В течение 7–14 дней после травмы размер миофибрилл приближается к нормальному [99], а через 24 дня миофибриллы возвращаются к норме [100]. Имеющиеся данные указывают на то, что реакция на эксцентрическое сокращение мышц задних и передних конечностей различается. Сообщается, что уровни креатинкиназы в крови и болезненность мышц выше после повреждения мышц передних конечностей по сравнению с мышцами задних конечностей [101].Также сообщается, что восстановление функции после травмы происходит медленнее в мышцах передних конечностей по сравнению с мышцами задних конечностей [101]. На самом деле, когда проводятся прямые сравнения с использованием аналогичных показателей повреждения мышц, уровни креатинкиназы выше после эксцентрического сокращения передних конечностей, а восстановление мышц передних конечностей длится дольше [102].
Реакция жевательной мышцы на травму отличается от реакции мышцы задней конечности. Через 12 дней после мышечной травмы, вызванной единичным размозжением или обморожением, большие участки мышц проявляют минимальные признаки мышечной регенерации [98]. После аналогичной травмы в мышцах задних конечностей обнаруживаются волокна с центральным ядром (CNF), что свидетельствует о регенерирующих мышцах. Через 19–21 день после травмы регенерация жевательных мышц все еще нарушена, и в жевательных мышцах обнаруживается обширная интерстициальная соединительная ткань. Даже через 45 дней после однократной травмы регенерация жевательной мышцы менее обширна, чем в мышцах задних конечностей через 12 дней после травмы [98].
После аналогичной травмы в мышцах задних конечностей обнаруживаются волокна с центральным ядром (CNF), что свидетельствует о регенерирующих мышцах. Через 19–21 день после травмы регенерация жевательных мышц все еще нарушена, и в жевательных мышцах обнаруживается обширная интерстициальная соединительная ткань. Даже через 45 дней после однократной травмы регенерация жевательной мышцы менее обширна, чем в мышцах задних конечностей через 12 дней после травмы [98].
Мы наблюдали сопоставимые результаты после мышечного повреждения, вызванного единичным приступом эксцентрических мышечных сокращений [81].Во всех экспериментах использовали взрослых самцов крыс Sprague Dawley. Животные получали гуманный уход в соответствии с Руководством по уходу и использованию лабораторных животных (публикация NIH № 86–23, редакция 1985 г.) и Комитетом по использованию и Комитетом по исследованиям и этическим вопросам IASP. Все лабораторные процедуры были рассмотрены и одобрены Комитетом по уходу и использованию животных Университета Мэриленда, и были предприняты все усилия, чтобы свести к минимуму любые страдания. Сначала мы анестезировали кожу над жевательной мышцей, применяя местный анестетик (2.5% лидокаин, 2,5% прилокаин). Мы использовали комбинацию лидокаина и новокаина, потому что было показано, что эта эвтектическая смесь обеспечивает более эффективную кожную анестезию у людей, чем любое из этих веществ по отдельности [103]. Через два часа, когда местная анестезия хорошо зарекомендовала себя, крыс анестезировали изофлураном. Ранее мы показали, что крем лидокаин/прилокаин вызывает кожную анестезию на коже лица крысы в это время [104]. Затем в диастему нижней челюсти помещали стержень, соединенный с шаговым двигателем и потенциометром.Для получения эксцентрического сокращения жевательной мышцы мы использовали устоявшуюся модель in vivo , ранее описанную для задних конечностей [79, 80, 105]. Массетер сокращался с помощью электрической стимуляции (последовательности 1 с, 100 Гц, импульс 0,3 мс при 0,3 Гц) с использованием поверхностных электродов. Ток стимуляции регулировали (5–12 мА), чтобы вызвать супрамаксимальное сокращение мышц.
Сначала мы анестезировали кожу над жевательной мышцей, применяя местный анестетик (2.5% лидокаин, 2,5% прилокаин). Мы использовали комбинацию лидокаина и новокаина, потому что было показано, что эта эвтектическая смесь обеспечивает более эффективную кожную анестезию у людей, чем любое из этих веществ по отдельности [103]. Через два часа, когда местная анестезия хорошо зарекомендовала себя, крыс анестезировали изофлураном. Ранее мы показали, что крем лидокаин/прилокаин вызывает кожную анестезию на коже лица крысы в это время [104]. Затем в диастему нижней челюсти помещали стержень, соединенный с шаговым двигателем и потенциометром.Для получения эксцентрического сокращения жевательной мышцы мы использовали устоявшуюся модель in vivo , ранее описанную для задних конечностей [79, 80, 105]. Массетер сокращался с помощью электрической стимуляции (последовательности 1 с, 100 Гц, импульс 0,3 мс при 0,3 Гц) с использованием поверхностных электродов. Ток стимуляции регулировали (5–12 мА), чтобы вызвать супрамаксимальное сокращение мышц. Нейрогенная экстравазация плазмы была предотвращена анестезией кожи над мышцей [81] и использованием режима высокочастотной стимуляции, который не активирует афферентные аксоны жевательных мышц группы III и IV [106].Эксцентрическое сокращение мышц производили путем смещения нижней челюсти на 25 градусов раскрытия челюсти со скоростью 0,6°/мс за 150 миллисекунд до максимального сокращения мышц. Смещение нижней челюсти производили с помощью шагового двигателя (1,8°/шаг NMB Technologies, Chatsworth, CA), управляемого специальной программой LabVIEW (LabVIEW, версия 8.5, National Instruments, Austin, TX). Мышечный крутящий момент измеряли с помощью датчика крутящего момента (модель QWLC-8 M Sensotec, Columbus OH) и усилителя (модель DV-05, Sensotec). Угловое смещение нижней челюсти контролировали потенциометром.Смещение, угловое положение и крутящий момент были синхронизированы с помощью пользовательской программы LabVIEW. Сигналы оцифровывались на частоте 2 кГц с использованием 16-битного аналого-цифрового преобразователя (PCI-6221, National Instruments).
Нейрогенная экстравазация плазмы была предотвращена анестезией кожи над мышцей [81] и использованием режима высокочастотной стимуляции, который не активирует афферентные аксоны жевательных мышц группы III и IV [106].Эксцентрическое сокращение мышц производили путем смещения нижней челюсти на 25 градусов раскрытия челюсти со скоростью 0,6°/мс за 150 миллисекунд до максимального сокращения мышц. Смещение нижней челюсти производили с помощью шагового двигателя (1,8°/шаг NMB Technologies, Chatsworth, CA), управляемого специальной программой LabVIEW (LabVIEW, версия 8.5, National Instruments, Austin, TX). Мышечный крутящий момент измеряли с помощью датчика крутящего момента (модель QWLC-8 M Sensotec, Columbus OH) и усилителя (модель DV-05, Sensotec). Угловое смещение нижней челюсти контролировали потенциометром.Смещение, угловое положение и крутящий момент были синхронизированы с помощью пользовательской программы LabVIEW. Сигналы оцифровывались на частоте 2 кГц с использованием 16-битного аналого-цифрового преобразователя (PCI-6221, National Instruments). Режим эксцентрических мышечных сокращений состоял из 5 подходов по 15 эксцентрических мышечных сокращений (всего 75 сокращений) с пятиминутным отдыхом между подходами.
Режим эксцентрических мышечных сокращений состоял из 5 подходов по 15 эксцентрических мышечных сокращений (всего 75 сокращений) с пятиминутным отдыхом между подходами.
Регенерация мышц не наблюдалась через 32 дня после одного приступа эксцентрического сокращения жевательной мышцы [107] и присутствовал значительный фиброз (рис. 1).Эти характеристики соответствуют нарушенной регенерации и обширному фиброзу, проявляющемуся в течение по крайней мере 45 дней после повреждения жевательной мышцы размозжением или замораживанием [98]. В отличие от жевательной мышцы, мышцы задних конечностей, такие как передняя большеберцовая мышца, регенерируют через 7–12 дней после раздавливания или отморожения [98] и через 5–14 дней после эксцентрического сокращения мышц [105, 108].
Мы операционно определили мышечную травму как потерю способности мышцы производить силу. Крутящий момент мышцы представлен уравнением , где T — крутящий момент, F — мышечная сила, а d — плечо момента мышцы. Поскольку мы используем максимальное тетаническое сокращение и измеряем крутящий момент в фиксированном положении, наша мера крутящего момента в конечном итоге отражает мышечную силу. Максимальная сократительная сила является сильным индикатором общего состояния мышцы [109] и надежным индикатором травмы [110, 111]. Поэтому мы исследовали потерю максимального крутящего момента после травмы жевательных мышц и мышц задних конечностей. Были протестированы различные схемы сокращения, и мы обнаружили, что 60 эксцентрических сокращений жевательных мышц (0,6°/мс) приводят к 43-процентному снижению максимального крутящего момента, измеренного в состоянии покоя (L 0 ) через 10 минут после сокращения (рис. 2, крысы-стрелки). ).Для передней большеберцовой мышцы (1) 150 эксцентрических сокращений, произведенных аналогичным образом, привели к дефициту максимального крутящего момента на 41% (рис. 2, звездочка [105]). Таким образом, для получения сравнимой потери изометрической силы после одного приступа эксцентрического сокращения мышцы требовалось вдвое меньше эксцентрических сокращений жевательной мышцы, чем для передней большеберцовой мышцы (рис.
Поскольку мы используем максимальное тетаническое сокращение и измеряем крутящий момент в фиксированном положении, наша мера крутящего момента в конечном итоге отражает мышечную силу. Максимальная сократительная сила является сильным индикатором общего состояния мышцы [109] и надежным индикатором травмы [110, 111]. Поэтому мы исследовали потерю максимального крутящего момента после травмы жевательных мышц и мышц задних конечностей. Были протестированы различные схемы сокращения, и мы обнаружили, что 60 эксцентрических сокращений жевательных мышц (0,6°/мс) приводят к 43-процентному снижению максимального крутящего момента, измеренного в состоянии покоя (L 0 ) через 10 минут после сокращения (рис. 2, крысы-стрелки). ).Для передней большеберцовой мышцы (1) 150 эксцентрических сокращений, произведенных аналогичным образом, привели к дефициту максимального крутящего момента на 41% (рис. 2, звездочка [105]). Таким образом, для получения сравнимой потери изометрической силы после одного приступа эксцентрического сокращения мышцы требовалось вдвое меньше эксцентрических сокращений жевательной мышцы, чем для передней большеберцовой мышцы (рис. 2). Эти данные позволяют предположить, что потеря сократительной силы в жевательных мышцах после травмы, вызванной единичным приступом эксцентрических мышечных сокращений, больше, чем в мышцах задних конечностей.Гораздо меньше информации доступно о влиянии травм на мышцы других частей тела, таких как спина и шея, которые могут иметь большое значение для мышечно-скелетных болей. Для будущих исследований будет особенно важно определить влияние и функциональное значение повреждения мышц других областей тела, таких как спина и шея, что может иметь большое значение для скелетно-мышечных болевых расстройств.
2). Эти данные позволяют предположить, что потеря сократительной силы в жевательных мышцах после травмы, вызванной единичным приступом эксцентрических мышечных сокращений, больше, чем в мышцах задних конечностей.Гораздо меньше информации доступно о влиянии травм на мышцы других частей тела, таких как спина и шея, которые могут иметь большое значение для мышечно-скелетных болей. Для будущих исследований будет особенно важно определить влияние и функциональное значение повреждения мышц других областей тела, таких как спина и шея, что может иметь большое значение для скелетно-мышечных болевых расстройств.
4. Жевательные мышцы не проявляют эффекта повторного сокращения
Удлиняющие сокращения мышц конечностей связаны с травмой, но они также могут обеспечить значительную защиту от травм в будущем.По сравнению с первым приступом, второй приступ удлиняющих сокращений мышц задних и передних конечностей связан с меньшей потерей сократительной силы, меньшей болезненностью и уменьшением количества мышечных белков в крови. Однако мало что известно об условиях, в результате которых возникает защитная адаптация [108, 112–117]. Этот адаптивный эффект часто называют эффектом повторного приступа (RBE) и он был продемонстрирован как у животных, так и у людей (обзор см. в [118]). Хотя было предложено несколько механизмов, лежащих в основе ОБЭ, включая нейронную, клеточную и механическую адаптацию, процессы, участвующие в ОБТ, до сих пор не установлены.Были предложены нейронные механизмы, такие как изменения рекрутирования двигательных единиц. Хотя есть некоторые доказательства изменений в рекрутировании двигательных единиц после травмы, ОБЭ может быть вызвана электрической стимуляцией [113], что указывает на то, что одних изменений в рекрутировании двигательных единиц недостаточно для объяснения эффекта повторного приступа.
Однако мало что известно об условиях, в результате которых возникает защитная адаптация [108, 112–117]. Этот адаптивный эффект часто называют эффектом повторного приступа (RBE) и он был продемонстрирован как у животных, так и у людей (обзор см. в [118]). Хотя было предложено несколько механизмов, лежащих в основе ОБЭ, включая нейронную, клеточную и механическую адаптацию, процессы, участвующие в ОБТ, до сих пор не установлены.Были предложены нейронные механизмы, такие как изменения рекрутирования двигательных единиц. Хотя есть некоторые доказательства изменений в рекрутировании двигательных единиц после травмы, ОБЭ может быть вызвана электрической стимуляцией [113], что указывает на то, что одних изменений в рекрутировании двигательных единиц недостаточно для объяснения эффекта повторного приступа.
ОБЭ также связывают с клеточными механизмами, включая изменение числа саркомеров, взаимодействие возбуждения-сокращения и/или воспаление.Сообщалось об увеличении количества саркомеров после эксцентрических упражнений [119–121].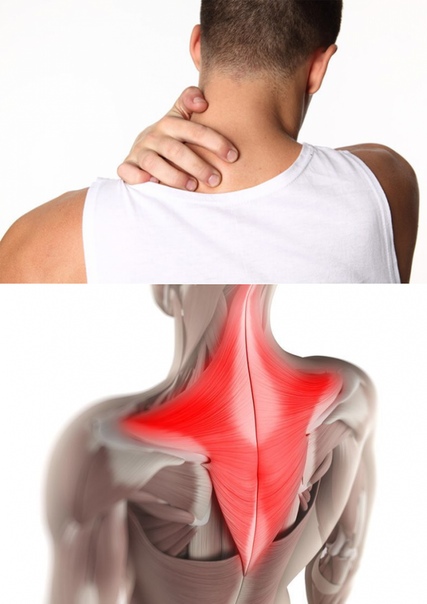 Тем не менее, ОБЭ также может быть продемонстрировано после минимального стимула, такого как несколько эксцентрических сокращений или пассивного растяжения, стимула, которого может быть недостаточно, чтобы вызвать ремоделирование саркомера [118]. Хотя связь возбуждения и сокращения может быть нарушена сразу после эксцентрического сокращения [122], это не соответствует времени потери силы у людей через несколько дней после повторного приступа эксцентрического сокращения [112].Воспаление обычно возникает после эксцентрического сокращения мышц [86, 90], и эта воспалительная реакция уменьшается после последующего приступа эксцентрического сокращения мышц задних или передних конечностей [114, 123]. Было высказано предположение, что воспаление может помочь обеспечить защитную функцию от повреждения после последующих приступов эксцентрического сокращения мышц [123, 124]. Повреждение миофибрилл, вызванное приступом эксцентрических сокращений мышц, уменьшается после последующих приступов [125].
Тем не менее, ОБЭ также может быть продемонстрировано после минимального стимула, такого как несколько эксцентрических сокращений или пассивного растяжения, стимула, которого может быть недостаточно, чтобы вызвать ремоделирование саркомера [118]. Хотя связь возбуждения и сокращения может быть нарушена сразу после эксцентрического сокращения [122], это не соответствует времени потери силы у людей через несколько дней после повторного приступа эксцентрического сокращения [112].Воспаление обычно возникает после эксцентрического сокращения мышц [86, 90], и эта воспалительная реакция уменьшается после последующего приступа эксцентрического сокращения мышц задних или передних конечностей [114, 123]. Было высказано предположение, что воспаление может помочь обеспечить защитную функцию от повреждения после последующих приступов эксцентрического сокращения мышц [123, 124]. Повреждение миофибрилл, вызванное приступом эксцентрических сокращений мышц, уменьшается после последующих приступов [125]. Таким образом, трудно определить, является ли ослабление воспаления, возникающее после повторных приступов сокращений, первичным процессом или уменьшение вызвано уменьшением повреждения тканей.Однако было показано, что пассивное растяжение и концентрическое сокращение мышц, процессы, которые не вызывают явного повреждения тканей, заметного на световом микроскопическом уровне, могут вызывать небольшой повторяющийся эффект [126]. Изменение механических свойств мышц, включая жесткость мышц и измененную экспрессию белков цитоскелета, также постулируется в качестве вклада в ОБЭ. Хотя пассивная ригидность мышц увеличивается после эксцентрических упражнений [127], неясно, повышает ли это восприимчивость мышц к травмам [128].Таким образом, хотя некоторые из этих механизмов могут вносить вклад в ОБЭ, точные механизмы эффекта повторного приступа остаются неясными.
Таким образом, трудно определить, является ли ослабление воспаления, возникающее после повторных приступов сокращений, первичным процессом или уменьшение вызвано уменьшением повреждения тканей.Однако было показано, что пассивное растяжение и концентрическое сокращение мышц, процессы, которые не вызывают явного повреждения тканей, заметного на световом микроскопическом уровне, могут вызывать небольшой повторяющийся эффект [126]. Изменение механических свойств мышц, включая жесткость мышц и измененную экспрессию белков цитоскелета, также постулируется в качестве вклада в ОБЭ. Хотя пассивная ригидность мышц увеличивается после эксцентрических упражнений [127], неясно, повышает ли это восприимчивость мышц к травмам [128].Таким образом, хотя некоторые из этих механизмов могут вносить вклад в ОБЭ, точные механизмы эффекта повторного приступа остаются неясными.
Мало что известно о влиянии повторных травм на черепно-лицевые мышцы, поэтому мы начали изучать повторные травмы жевательных мышц. Черепно-лицевые мышцы имеют отличное от мышц конечностей происхождение и регулирующие механизмы развития. Жевательная мышца происходит от первой глоточной (жаберной) дуги и, как было показано, по-разному реагирует на повреждение мышц [98].Эффект нарушения регенерации и фиброза жевательной мышцы после повторного повреждения был первоначально исследован путем изучения экстравазации плазмы, определяемой здесь как (влажная мышечная масса — сухая мышечная масса/влажная мышечная масса) × 100, как показатель мышечного отека [81]. Мышечный отек значительно увеличился не только после одного приступа эксцентрического сокращения по сравнению с наивным (звездочка на рис. 3), но также и после двух приступов сокращения с интервалом в 12 дней (цифровой знак на рис. 3). Обратите внимание, что мышечный отек значительно увеличился после двух подходов по сравнению с одним циклом сокращения, что указывает на отсутствие эффекта повторных подходов (наивные, 1 подход, 2 приступа, P < ).025 для 2 схваток по сравнению с 1 схваткой и 0,049 для 1 схватки по сравнению с наивным, ANOVA с последующим методом Холма-Сидака, рисунок 3).
Черепно-лицевые мышцы имеют отличное от мышц конечностей происхождение и регулирующие механизмы развития. Жевательная мышца происходит от первой глоточной (жаберной) дуги и, как было показано, по-разному реагирует на повреждение мышц [98].Эффект нарушения регенерации и фиброза жевательной мышцы после повторного повреждения был первоначально исследован путем изучения экстравазации плазмы, определяемой здесь как (влажная мышечная масса — сухая мышечная масса/влажная мышечная масса) × 100, как показатель мышечного отека [81]. Мышечный отек значительно увеличился не только после одного приступа эксцентрического сокращения по сравнению с наивным (звездочка на рис. 3), но также и после двух приступов сокращения с интервалом в 12 дней (цифровой знак на рис. 3). Обратите внимание, что мышечный отек значительно увеличился после двух подходов по сравнению с одним циклом сокращения, что указывает на отсутствие эффекта повторных подходов (наивные, 1 подход, 2 приступа, P < ).025 для 2 схваток по сравнению с 1 схваткой и 0,049 для 1 схватки по сравнению с наивным, ANOVA с последующим методом Холма-Сидака, рисунок 3).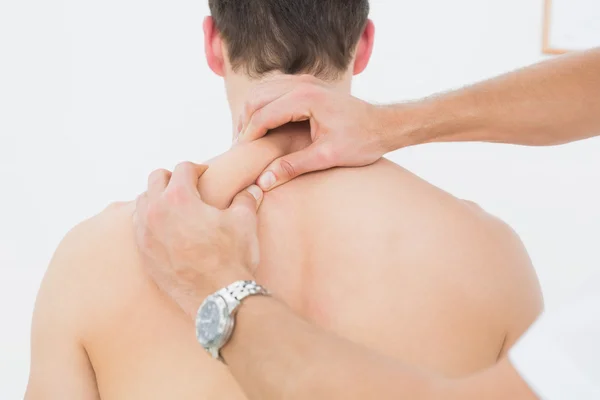 Механическую гипералгезию также измеряли, определяя порог рефлекса отдергивания головы [81]. Первоначально животных приучали свободно стоять на задних лапах и опираться на руку испытуемого, покрытую кожаной перчаткой. Затем определяли механические пороги путем зондирования жевательной мышцы через кожу лица с помощью жесткой нити фон Фрея, соединенной с датчиком силы с фиксированной площадью контакта (Electrovonfrey, модель № 2290, IITC Inc).Силу, необходимую для отдергивания головы, регистрировали после пяти предъявлений стимулов с интервалом в одну минуту. Для анализа использовали средние значения пяти показаний. При использовании этого метода было обнаружено, что механическая гипералгезия была более глубокой и сохранялась как минимум на 7-14 дней дольше после нескольких приступов эксцентрического сокращения жевательной мышцы, чем после одного приступа (ANOVA, P < .05, ). В совокупности эти данные сильно контрастируют с данными, полученными для мышц задних конечностей, которые показывают ОБЭ в отношении воспаления и мышечной болезненности [112, 113, 129].
Механическую гипералгезию также измеряли, определяя порог рефлекса отдергивания головы [81]. Первоначально животных приучали свободно стоять на задних лапах и опираться на руку испытуемого, покрытую кожаной перчаткой. Затем определяли механические пороги путем зондирования жевательной мышцы через кожу лица с помощью жесткой нити фон Фрея, соединенной с датчиком силы с фиксированной площадью контакта (Electrovonfrey, модель № 2290, IITC Inc).Силу, необходимую для отдергивания головы, регистрировали после пяти предъявлений стимулов с интервалом в одну минуту. Для анализа использовали средние значения пяти показаний. При использовании этого метода было обнаружено, что механическая гипералгезия была более глубокой и сохранялась как минимум на 7-14 дней дольше после нескольких приступов эксцентрического сокращения жевательной мышцы, чем после одного приступа (ANOVA, P < .05, ). В совокупности эти данные сильно контрастируют с данными, полученными для мышц задних конечностей, которые показывают ОБЭ в отношении воспаления и мышечной болезненности [112, 113, 129]. Мы также исследовали влияние двух приступов эксцентрического сокращения мышц с интервалом в 12 дней на сократительную функцию жевательных мышц путем измерения крутящего момента у 7 самцов крыс. После второго приступа эксцентрического сокращения максимальный крутящий момент жевательных мышц снизился на 79% по сравнению с первоначальным максимальным крутящим моментом в день 0 и дополнительно уменьшился на 60% по сравнению с максимальным крутящим моментом непосредственно перед вторым приступом эксцентрических сокращений (рис. 4). Эти данные показывают, что второй приступ эксцентрических сокращений жевательной мышцы еще больше снижает мышечную силу (критерий суммы рангов Манна-Уитни, животные на группу, P = ).026) в отличие от передней большеберцовой мышцы, в которой второй приступ эксцентрического сокращения мышцы приводит к очень незначительному дальнейшему снижению мышечной силы или вообще к его отсутствию (т. е. к эффекту повторного сокращения) [108, 113]. Таким образом, в жевательной мышце не только отсутствует эффект повторного удара, но вместо этого она получает повышенное повреждение при повторных приступах мышечной травмы (рис.
Мы также исследовали влияние двух приступов эксцентрического сокращения мышц с интервалом в 12 дней на сократительную функцию жевательных мышц путем измерения крутящего момента у 7 самцов крыс. После второго приступа эксцентрического сокращения максимальный крутящий момент жевательных мышц снизился на 79% по сравнению с первоначальным максимальным крутящим моментом в день 0 и дополнительно уменьшился на 60% по сравнению с максимальным крутящим моментом непосредственно перед вторым приступом эксцентрических сокращений (рис. 4). Эти данные показывают, что второй приступ эксцентрических сокращений жевательной мышцы еще больше снижает мышечную силу (критерий суммы рангов Манна-Уитни, животные на группу, P = ).026) в отличие от передней большеберцовой мышцы, в которой второй приступ эксцентрического сокращения мышцы приводит к очень незначительному дальнейшему снижению мышечной силы или вообще к его отсутствию (т. е. к эффекту повторного сокращения) [108, 113]. Таким образом, в жевательной мышце не только отсутствует эффект повторного удара, но вместо этого она получает повышенное повреждение при повторных приступах мышечной травмы (рис. 5). Мы предполагаем, что это различие вызывает механизмы, которые способствуют хронической боли в черепно-лицевых мышцах.
5). Мы предполагаем, что это различие вызывает механизмы, которые способствуют хронической боли в черепно-лицевых мышцах.
5.Синтез роли мышечной травмы в хронической мышечной боли, включая потенциальные терапевтические мишени
В этом сообщении мы показываем, что повторные приступы травмы жевательных мышц не вызывают адаптивного RBE, присутствующего в мышцах конечностей, а скорее комбинированное мышечное повреждение. Пациенты с ДВНЧС и фибромиалгией демонстрируют измененную центральную ноцицептивную обработку [30–33, 37], которая, скорее всего, первоначально запускается из периферического источника [34]. Ноцицептивный сигнал от мышечных афферентных нейронов особенно эффективен при возбуждении центральной нервной системы [35].Одним из потенциальных источников повреждения мышц является оральное парафункциональное поведение. Имеющиеся данные показывают, что оральное парафункциональное поведение, которое увеличивает мышечное напряжение, является хорошим предиктором уровня орофациальной боли у пациентов с ВНЧС [130, 131]. Также известно, что экспериментальный бруксизм вызывает мышечную болезненность, описываемую как умеренная мышечная боль, которая усиливается при движении [132, 133]. Горизонтальное движение челюсти при 50% максимального произвольного сокращения в течение 5 мин или выпячивание и ретрузия челюсти под нагрузкой также вызывают отсроченную боль в мышцах челюсти [134].Наконец, эксцентрическое, но не концентрическое сокращение жевательной мышцы снижает болевой порог жевательного давления [135, 136], что согласуется с большим повреждением мышечных волокон, вызываемым эксцентрическими сокращениями [137]. Поскольку парафункциональное поведение может возникать в течение длительного периода времени, мы предполагаем, что нарушение способности жевательных мышц к регенерации приводит к трансформации нейронов. Это, в свою очередь, хронически повышает чувствительность первичных афферентных нейронов мышц к последующему повреждению и, таким образом, служит источником инициации и/или обострения хронической мышечной боли.
Также известно, что экспериментальный бруксизм вызывает мышечную болезненность, описываемую как умеренная мышечная боль, которая усиливается при движении [132, 133]. Горизонтальное движение челюсти при 50% максимального произвольного сокращения в течение 5 мин или выпячивание и ретрузия челюсти под нагрузкой также вызывают отсроченную боль в мышцах челюсти [134].Наконец, эксцентрическое, но не концентрическое сокращение жевательной мышцы снижает болевой порог жевательного давления [135, 136], что согласуется с большим повреждением мышечных волокон, вызываемым эксцентрическими сокращениями [137]. Поскольку парафункциональное поведение может возникать в течение длительного периода времени, мы предполагаем, что нарушение способности жевательных мышц к регенерации приводит к трансформации нейронов. Это, в свою очередь, хронически повышает чувствительность первичных афферентных нейронов мышц к последующему повреждению и, таким образом, служит источником инициации и/или обострения хронической мышечной боли.
Фактор роста нервов (NGF) представляет собой гомодимерный белок, который связывается с рецепторами TrkA и p75 [138, 139] и участвует в механической и тепловой гипералгезии [140–143]. Некоторые результаты подтверждают роль NGF в механизмах боли в периферических мышцах. Во-первых, уровни NGF в жевательной мышце у пациентов с ВНЧС отрицательно коррелируют с болевым порогом при надавливании и положительно коррелируют с дескрипторами боли [144]. Уровни NGF также повышаются в воспаленных мышцах после травмы, включая травму, вызванную эксцентрическим сокращением мышцы [145–147].В то время как другие исследования предполагают участие NGF в мышечной боли [77, 148, 149], использовались высокие концентрации NGF. Существует несколько источников внутримышечного NGF. Взрослые миофибриллы не продуцируют NGF [150], хотя развивающиеся и дистрофические миофибриллы могут [150, 151]. Другими потенциальными источниками NGF являются кератиноциты [152], фибробласты [153] и тучные клетки [154–156]. Известно, что NGF активирует многие ноцицептивные каналы и нейропептиды, участвующие в мышечной боли [157–161], и, следовательно, мы предполагаем, что NGF не только вовлечен в острую мышечную боль, но и играет важную роль в хронической мышечной боли путем устойчивой модуляции ноцицептивный канал и экспрессия нейропептидов. Среди них мы ожидаем, что P2X 3 и CGRP особенно важны при черепно-лицевой боли в глубоких тканях.
Среди них мы ожидаем, что P2X 3 и CGRP особенно важны при черепно-лицевой боли в глубоких тканях.
Рецепторы P2X составляют семейство ионотропных рецепторов, которые активируются АТФ (для обзора [162, 163]). В мышцах инъекция АТФ вызывает боль [73] и активирует мышечные ноцицепторы [164]. Неспецифические антагонисты P2X также снижают ноцифенсивное поведение после мышечной боли [165]. Один член семейства P2X, рецептор P2X 3 , специфически участвует в ноцицепции [166].Поскольку гораздо более высокий процент афферентных нейронов черепно-лицевых мышц экспрессирует P2X 3 , чем афферентные нейроны мышц конечностей [167], P2X 3 особенно вовлечен в черепно-лицевую боль в глубоких тканях. Рецепторы P2X 3 присутствуют на афферентных нейронах жевательных мышц [168], и быстро десенсибилизирующие токи, характерные для рецепторов P2X 3 , могут быть активированы в субпопуляции афферентов жевательных мышц путем применения АТФ [52].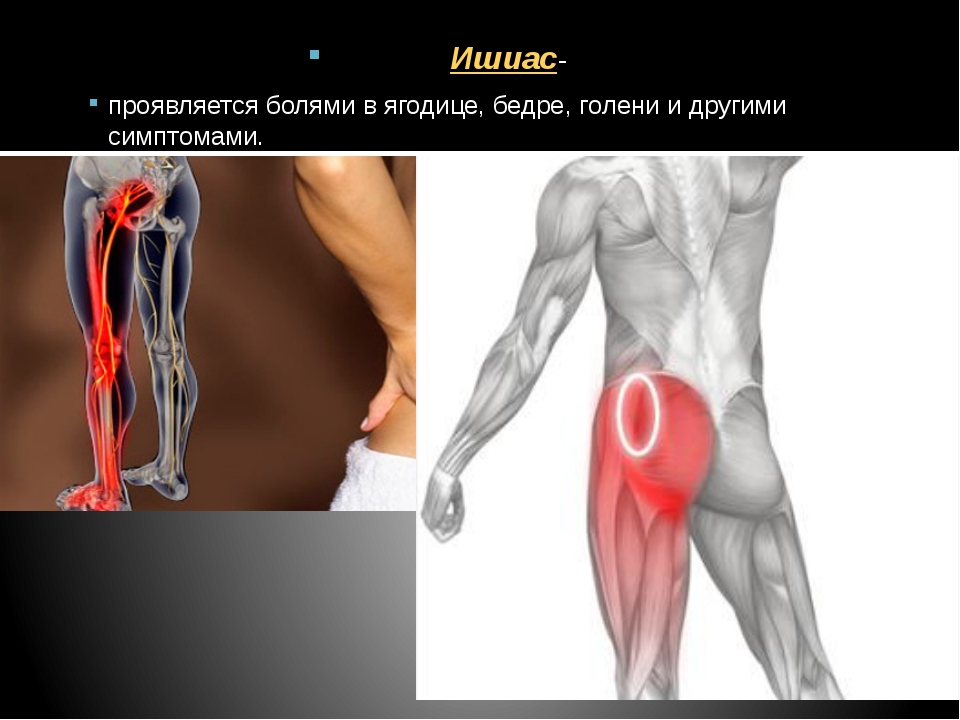 P2X 3 иммунопозитивных мышечных афферентных нейронов увеличивается через 15 дней после повторяющихся мышечных сокращений и быстрого растяжения [81].Таким образом, физиологически значимые стимулы активируют P2X 3 в первичных мышечных афферентных нейронах в течение длительных периодов времени. Одним из потенциальных источников АТФ для активации рецепторов P2X 3 является АТФ, высвобождаемый из цитозоля поврежденных клеток. В системах совместного культивирования потенциалы действия и внутренние токи вызываются в ноцицепторах, когда близлежащие клетки механически повреждены, и показано, что эти ответы опосредованы АТФ [169]. В мышцах концентрация АТФ в миофибриллах составляет приблизительно 10 мМ [170], концентрация, которая легко активирует первичные афферентные нейроны мышц in vivo [164], демонстрируя, что в миофибриллах присутствует достаточное количество АТФ для активации афферентных нейронов мышц.Поскольку эксцентрическое сокращение мышц механически повреждает мышечные волокна и разрушает их мембраны [81], мы предполагаем, что АТФ высвобождается из поврежденных мышечных волокон после повреждения мышц и активирует рецепторы P2X 3 на мышечных ноцицепторах.
P2X 3 иммунопозитивных мышечных афферентных нейронов увеличивается через 15 дней после повторяющихся мышечных сокращений и быстрого растяжения [81].Таким образом, физиологически значимые стимулы активируют P2X 3 в первичных мышечных афферентных нейронах в течение длительных периодов времени. Одним из потенциальных источников АТФ для активации рецепторов P2X 3 является АТФ, высвобождаемый из цитозоля поврежденных клеток. В системах совместного культивирования потенциалы действия и внутренние токи вызываются в ноцицепторах, когда близлежащие клетки механически повреждены, и показано, что эти ответы опосредованы АТФ [169]. В мышцах концентрация АТФ в миофибриллах составляет приблизительно 10 мМ [170], концентрация, которая легко активирует первичные афферентные нейроны мышц in vivo [164], демонстрируя, что в миофибриллах присутствует достаточное количество АТФ для активации афферентных нейронов мышц.Поскольку эксцентрическое сокращение мышц механически повреждает мышечные волокна и разрушает их мембраны [81], мы предполагаем, что АТФ высвобождается из поврежденных мышечных волокон после повреждения мышц и активирует рецепторы P2X 3 на мышечных ноцицепторах.
Имеются значительные доказательства участия нейропептида, пептида, родственного гену кальцитонина (CGRP), в ноцицепции и воспалении [171–175]. CGRP представляет собой нейропептид из 37 аминокислот, синтезируемый в первичных афферентных нейронах. CGRP является мощным вазодилататором кровеносных сосудов [171, 176], в том числе в мышцах [176], и опосредует нейрогенное воспаление [177].CGRP специфически участвует в механизмах ноцицепции в глубоких тканях [178], включая мышцы [54], а внутримышечный CGRP значительно повышается после мышечного повреждения, вызванного эксцентрическими мышечными сокращениями [94]. Семьдесят пять процентов афферентов жевательных мышц P2X 3 колокализуют CGRP [168]. Мы предсказываем, что эта обширная колокализация указывает на большее взаимодействие между CGRP и P2X 3 в тройничном нерве по сравнению с нейронами ганглия дорсального корешка, где нейропептиды и P2X 3 сегрегированы [179, 180].NGF активирует не только CGRP [181], но и P2X 3 [157, 159, 182]. Мы предполагаем, что повышенный внутримышечный NGF после повреждения миофибрилл и воспаления мышц не только активирует CGRP, но также увеличивает экспрессию P2X 3 в первичных афферентных нейронах мышц, стимулируя реактивность этих нейронов при последующем повреждении.
Мы предполагаем, что повышенный внутримышечный NGF после повреждения миофибрилл и воспаления мышц не только активирует CGRP, но также увеличивает экспрессию P2X 3 в первичных афферентных нейронах мышц, стимулируя реактивность этих нейронов при последующем повреждении.
Дополнительные факторы, которые следует учитывать, заключаются в том, что стресс и вегетативная дисфункция коррелируют с некоторыми нарушениями мышечной боли [183–187]. При сочетании стресса с эксцентрическими сокращениями мышц задних конечностей аллодиния сохраняется до 35 дней и становится двусторонней [188].Это открытие демонстрирует, что повреждение мышц может вызывать длительную пластичность нейронов. Таким образом, мы прогнозируем, что острая мышечная травма, особенно в сочетании со стрессом, может вызвать изменения в центральной нервной системе, после которых боль может стать независимой от периферического возбуждения, и что прерывистое мышечное повреждение усугубляет боль даже после трансформации центральной боли. Мало что известно о потенциальных взаимодействиях между мышечным повреждением, вегетативной дисфункцией и развитием хронической мышечной боли, что делает это важной областью для будущих исследований.
Мало что известно о потенциальных взаимодействиях между мышечным повреждением, вегетативной дисфункцией и развитием хронической мышечной боли, что делает это важной областью для будущих исследований.
Мы предполагаем, что периферические механизмы с участием первичных афферентных нейронов из глубоких тканей играют важную роль в развитии преобразований центральной нервной системы, таких как центральная сенсибилизация, которая возникает при мышечных ВНЧС и фибромиалгии [30–32, 189]. Таким образом, агенты, способные снижать первичную афферентную активность, вызванную воспалением мышц, потенциально могут использоваться в качестве неотложных терапевтических средств и в качестве модуляторов долговременных ноцицептивных явлений. Мы предполагаем, что повышенный внутримышечный NGF после мышечного повреждения играет критическую роль в хронической боли, постоянно активируя P2X 3 и CGRP в первичных афферентных нейронах мышц.Хотя существуют селективные антагонисты P2X 3 [190], а не прямое воздействие на P2X 3 , потенциально более действенным подходом является концентрация на антагонистах CGRP и биологических препаратах NGF (для обзора [191, 192]), поскольку эти агенты обладают потенциал для уменьшения как нейрогенного воспаления, так и активации P2X 3 . Мы прогнозируем, что антагонисты CGRP не только уменьшат вазодилатацию и синтез и высвобождение CGRP, но также ослабят активацию рецепторов P2X 3 , уменьшая активацию мышечных ноцицепторов АТФ.Мы также ожидаем, что антитела против NGF будут оказывать множественное антиноцицептивное действие. К ним относятся, помимо прочего, блокирование опосредованной NGF активизации CGRP и снижение активации P2X 3 из-за CGRP.
Мы прогнозируем, что антагонисты CGRP не только уменьшат вазодилатацию и синтез и высвобождение CGRP, но также ослабят активацию рецепторов P2X 3 , уменьшая активацию мышечных ноцицепторов АТФ.Мы также ожидаем, что антитела против NGF будут оказывать множественное антиноцицептивное действие. К ним относятся, помимо прочего, блокирование опосредованной NGF активизации CGRP и снижение активации P2X 3 из-за CGRP.
6. Выводы
В этом сообщении мы описали различия в реакции на повреждение жевательных мышц по сравнению с мышцами задних конечностей. Мы также включили новые доказательства того, что жевательные мышцы не адаптируются к повторяющимся травмам, как это происходит с мышцами задних конечностей (т.е., жевательные мышцы не проявляют эффекта повторного удара). Мы предполагаем, что острые приступы травмы, как это происходит во время оральных парафункций, увеличивают внутримышечный фактор роста нервов, вызывая стойкую активацию ноцицептивных рецепторов и нейропептидов. Этот механизм активирует первичные афферентные нейроны для повышения чувствительности при последующем повреждении и служит для запуска и/или обострения хронической мышечной боли.
Этот механизм активирует первичные афферентные нейроны для повышения чувствительности при последующем повреждении и служит для запуска и/или обострения хронической мышечной боли.
Хроническая миофасциальная боль | Michigan Medicine
Обзор темы
Что такое хроническая миофасциальная боль?
У большинства людей время от времени возникают мышечные боли.Но хроническая миофасциальная боль — это своего рода постоянная или продолжительная боль, которая может поражать соединительную ткань (фасцию) мышцы или группы мышц. При миофасциальной боли существуют области, называемые триггерными точками. Триггерные точки обычно находятся в фасциях или напряженных мышцах.
Миофасциальная боль часто проходит при лечении.
Что вызывает хроническую миофасциальную боль?
Эксперты точно не знают, что вызывает хроническую миофасциальную боль. Это может начаться после:
- Растяжения или травмы мышц, связок или сухожилий.
- Использование мышцы после того, как вы не использовали ее некоторое время, например, после инсульта или перелома кости.

Каковы симптомы?
Основным симптомом хронической миофасциальной боли является постоянная или продолжительная мышечная боль в таких областях, как поясница, шея, плечи и грудная клетка. Вы можете почувствовать боль или боль может усилиться, когда вы нажмете на триггерную точку. Мышца может быть опухшей или твердой — вы можете услышать, как это называется «натянутой полосой» мышцы или «узлом» в мышце.Симптомы миофасциальной боли могут включать:
- Мышца, чувствительная или болезненная при прикосновении.
- Мышечная боль, возникающая при надавливании на триггерную точку.
- Боль, похожая на ноющую, жгучую, жалящую или колющую.
- Ограниченная подвижность в пораженной области.
- Ощущение слабости в пораженной мышце.
Люди с хронической миофасциальной болью могут иметь другие проблемы со здоровьем, такие как головные боли напряжения, депрессия, проблемы со сном и утомляемость. Эти проблемы часто встречаются у людей с хронической болью.
Эти проблемы часто встречаются у людей с хронической болью.
Как диагностируется хроническая миофасциальная боль?
Чтобы диагностировать хроническую миофасциальную боль, ваш врач спросит, были ли у вас недавние травмы, где болит, как долго вы испытываете боль, что делает ее лучше или хуже, и есть ли у вас какие-либо другие симптомы.
Врач также проведет медицинский осмотр. Он или она будет нажимать на разные области, чтобы увидеть, вызывает ли давление боль.
Вам могут назначить анализы, чтобы определить, не вызывает ли вашу боль какое-то другое заболевание.
Как лечится?
Поговорите со своим врачом о наилучшем способе снятия боли. Основное лечение может включать любое из следующего:
- Когнитивно-поведенческая терапия (КПТ). Когнитивно-поведенческая терапия может научить вас, как изменить свои негативные мысли о боли. Это также может помочь вам быть более активным.
- Охлаждающий спрей. Это включает в себя использование охлаждающего спрея (например, Biofreeze) непосредственно на коже от триггерной точки до болезненной области, а затем осторожное растяжение мышцы.
 Это может повторяться несколько раз.
Это может повторяться несколько раз. - Гипноз. Гипноз может помочь вам расслабиться и уменьшить боль.
- Массажная терапия.
- Физиотерапия, которая может включать упражнения на растяжку и укрепление. Это может также включать консультирование о том, как изменить то, что усиливает боль. Например, вы можете узнать, как настроить свое рабочее место, улучшить осанку или изменить положение во сне, чтобы избежать мышечного напряжения.
- Уколы в триггерные точки (инъекции). Врач вводит иглу в триггерную точку и вводит лекарство, например местный анестетик.
- Чрескожная электрическая стимуляция нервов (ЧЭНС).
- УЗИ.
Ваш врач может также порекомендовать нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен или аспирин. Эти лекарства могут помочь с вашими симптомами. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
Прочтите и следуйте всем инструкциям на этикетке.
Иногда врачи назначают определенные антидепрессанты или миорелаксанты, которые помогают расслабить мышцы и облегчить проблемы со сном, связанные с миофасциальной болью.
Боль в суставах: во многих суставах – заболевания костей, суставов и мышц
Врачи спрашивают о силе боли, ее начале (внезапном или время суток, когда симптомы ухудшаются или ослабевают). Они спрашивают о тугоподвижности и опухании суставов, ранее диагностированных заболеваниях суставов и риске заражения венерическими заболеваниями и болезнью Лайма.
Затем врачи проводят полное медицинское обследование. Они проверяют все суставы (включая суставы позвоночника) на отек, покраснение, повышение температуры, болезненность и шумы, возникающие при движении суставов (так называемая крепитация). Суставы двигаются в полном объеме, сначала человеком без посторонней помощи (так называемый активный диапазон движений), а затем врачом (так называемый пассивный диапазон движений). Это обследование помогает определить, какая структура вызывает боль и присутствует ли воспаление.Они также проверяют глаза, рот, нос и область гениталий на наличие язв или других признаков воспаления. Кожу осматривают на наличие высыпаний. Прощупываются лимфатические узлы, исследуются легкие и сердце. Врачи обычно проверяют функцию нервной системы, чтобы выявить нарушения в мышцах или нервах.
Это обследование помогает определить, какая структура вызывает боль и присутствует ли воспаление.Они также проверяют глаза, рот, нос и область гениталий на наличие язв или других признаков воспаления. Кожу осматривают на наличие высыпаний. Прощупываются лимфатические узлы, исследуются легкие и сердце. Врачи обычно проверяют функцию нервной системы, чтобы выявить нарушения в мышцах или нервах.
Некоторые находки дают полезные подсказки относительно причины. Например, если болезненность возникает вокруг сустава, но не над суставом, вероятно, причиной является бурсит или тендинит. Если болезненность присутствует повсюду, возможна фибромиалгия.Если позвоночник чувствителен так же, как и суставы, возможные причины включают остеоартрит, реактивный артрит, анкилозирующий спондилоартрит и псориатический артрит. Находки на руке могут помочь врачам дифференцировать ревматоидный артрит и остеоартрит, два особенно распространенных типа артрита. Например, при ревматоидном артрите чаще поражаются крупные суставы суставов (те, которые соединяют пальцы с кистью) и запястье.



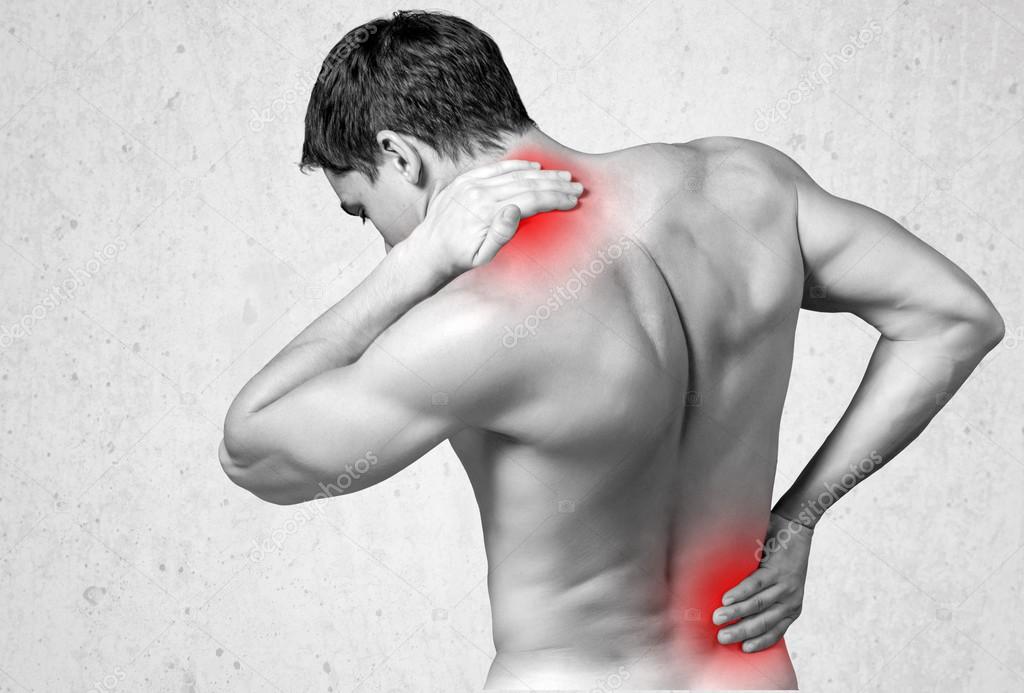
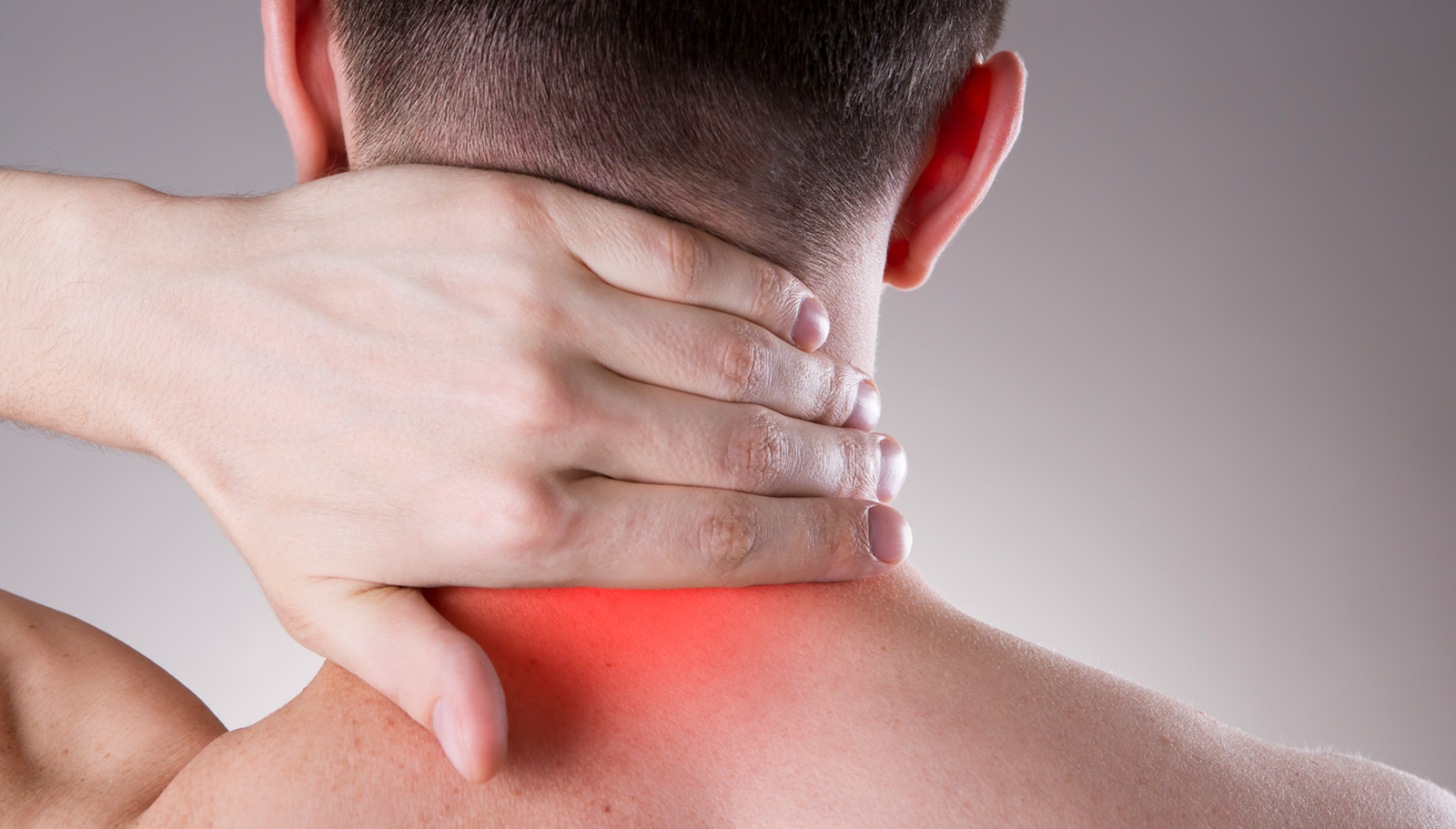 Позвольте себе обсудить страхи, гнев, причину стресса и разочарования.
Позвольте себе обсудить страхи, гнев, причину стресса и разочарования.

 В спальне должна быть комфортная прохлада, которая отвечает внутренней температуры тела, которая снижается ночью. Идеальная температура составляет 20-23 градуса.
В спальне должна быть комфортная прохлада, которая отвечает внутренней температуры тела, которая снижается ночью. Идеальная температура составляет 20-23 градуса. Как только голова касается подушки, вы будете знать, что все проблемы давно обдуманы, и это поможет быстрее расслабиться.
Как только голова касается подушки, вы будете знать, что все проблемы давно обдуманы, и это поможет быстрее расслабиться.






 Это может повторяться несколько раз.
Это может повторяться несколько раз.